El instrumento NECPAL es una herramienta para la identificación de personas en situación de enfermedad crónica avanzada con necesidades paliativas. El objetivo del estudio es conocer la prevalencia de pacientes con necesidades paliativas en un Servicio de Neumología de un hospital terciario mediante la herramienta NECPAL. Como objetivo secundario se plantea conocer la mortalidad al año de estos pacientes.
Material y métodosEstudio trasversal y seguimiento prospectivo de la cohorte de los pacientes identificados como paliativos con la herramienta NECPAL durante 12 meses. La identificación se realiza en pacientes ingresados > 3 días en una planta de Neumología. Hemos evaluado el estatus vital (fallecido o no fallecido) al año, así como datos demográficos clínicos, funcionales y uso de recursos sanitarios.
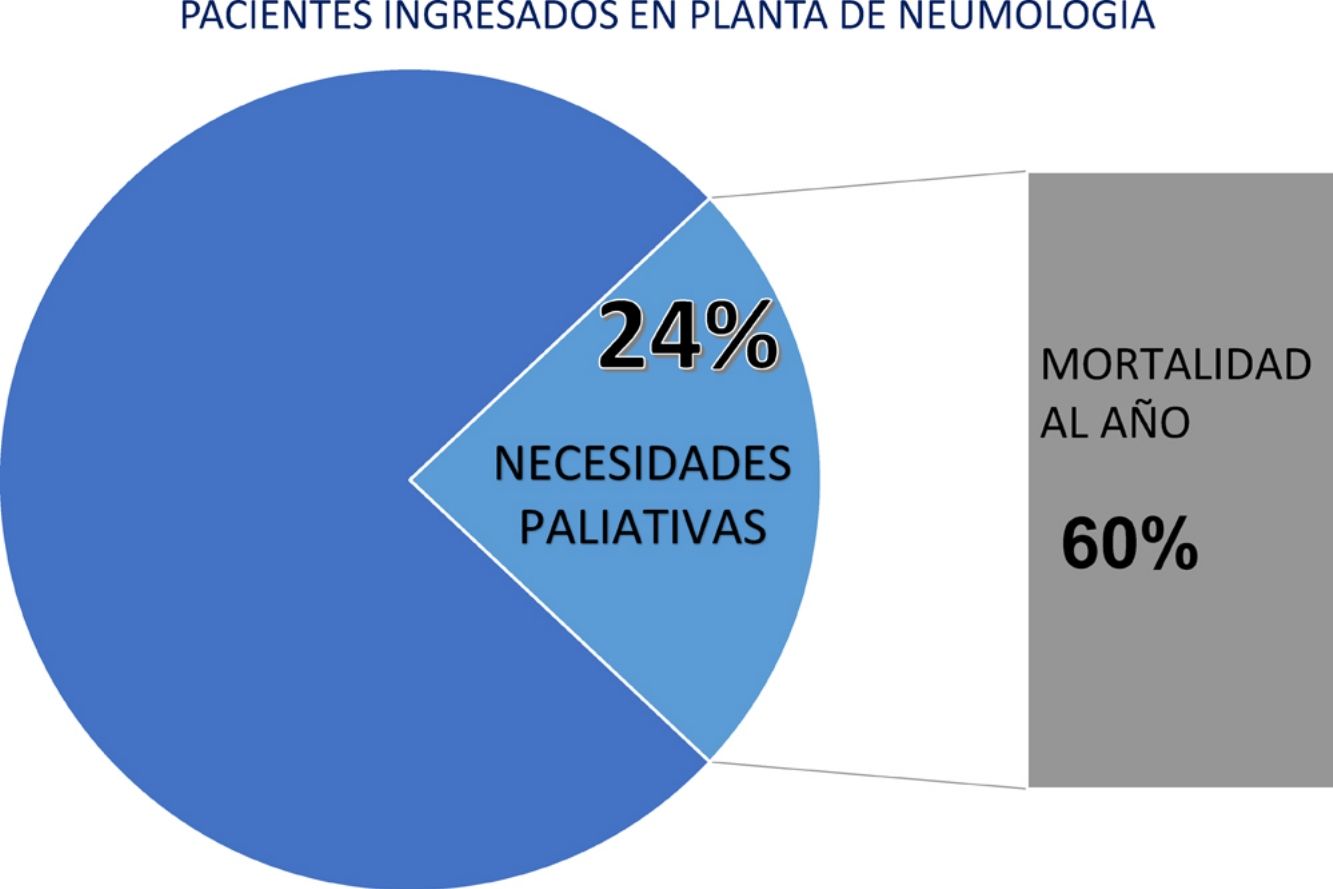
ResultadosSe analizaron 363 pacientes. De ellos, 87 (24,3%) (IC 95%, 19-30) fueron identificados como NECPAL positivos. En el seguimiento durante un año fallecieron 54 pacientes, un 60%. No hubo diferencias en mortalidad entre diagnósticos oncológicos y no oncológicos. En el análisis multivariante, la mortalidad se asoció a la demanda de paciente o familiares de atención paliativa y a la presencia de indicadores específicos de progresión de la enfermedad.
ConclusionesLa prevalencia de pacientes con necesidades paliativas en una planta de hospitalización de agudos de Neumología es alta (uno de cada cuatro pacientes). El 60% de los identificados como NECPAL positivos en nuestra serie fallece en los primeros 12 meses. Son necesarios formación y recursos para atender a estos pacientes.
NECPAL is a tool for identification of patients with advanced chronic disease in need of palliative care. The main objective of the study is to know the prevalence of patients with palliative needs in an acute respiratory ward in a Spanish tertiary hospital using NECPAL. A second objective of the study is to know the annual mortality rate of these patients.
Materials and MethodsCross sectional study and prospective monitoring of a cohort identified as palliative patients with the NECPAL tool for 12 months. Patient identification was performed in patients admitted to the respiratory ward of our hospital for longer than 3 days. We have assessed the annual vital status (deceased or not deceased) of patients and have recorded demographics, clinical and functional data, as well as the use of healthcare resources.
ResultsWe monitored a cohort of 363 patients. Of them, 87 patients (24.3%) (IC 95% 19-30) were identified as NECPAL positive. 60% of patients (n = 64) died within 12 months of their admission. There was no significant difference in the mortality ratio of oncologic versus non oncologic patients. In a multivariable analysis, mortality was associated with demand by patients or relatives for palliative care and with the presence of specific disease progression markers or indicators.
Conclusionsprevalence of patients with palliative needs in acute respiratory wards is high (one out of four patients). 60% of the patients identified as NECPAL positive in our cohort died in the first 12 months. Training of healthcare professionals as well as availability of appropriate resources are indispensable factors to improve care of this population.
En los últimos 10 años han surgido muchas recomendaciones para la atención al final de la vida de pacientes con enfermedad respiratoria avanzada, apoyando el soporte de pacientes respiratorios crónicos con programas de cuidados paliativos de forma precoz, no basada en la identificación de la muerte inminente, sino en fases anteriores de la enfermedad y de forma simultánea con tratamientos curativos1,2. Sin embargo, la dificultad para identificar a pacientes candidatos por la ausencia de criterios predictores de mortalidad a corto plazo, junto con la dificultad de coordinación y comunicación entre niveles asistenciales ha llevado a la falta de traducción en la práctica clínica habitual.
En nuestra comunidad se ha desarrollado un Plan de cuidados paliativos, con el objetivo de ofrecer una atención de calidad paliativa a todas las personas con patología oncológica y no oncológica, y en todos los ámbitos asistenciales3.
En los pacientes con enfermedad respiratoria avanzada, la afectación de la calidad de vida, la ansiedad-depresión y la presencia de síntomas invalidantes como astenia y disnea son tan prevalentes como en los pacientes con cáncer, sin embargo, los pacientes oncológicos reciben atención paliativa en un 60-47% de los casos, mientras que los pacientes con enfermedad respiratoria avanzada solo en un 1,5-20%, y con una mayor demora a la hora de la inclusión en programas de cuidados paliativos. Se ha demostrado que la identificación temprana y el manejo multidimensional de pacientes con necesidades paliativas ofrece un claro beneficio en términos de control sintomático y calidad de vida4–7.
El primer instrumento diseñado para identificar pacientes en la comunidad con afecciones crónicas avanzadas y necesidades de cuidados paliativos fue la herramienta Gold Standards Framework Prognostic Indicator Guidance (GSF-PIG)8. El instrumento NECPAL (Necesidades Paliativas) del Centro Colaborador de la OMS para Programas Públicos de Cuidados Paliativos-Instituto Catalán de Oncología (CCOMS-ICO)9,10 es una adaptación de la GSF-PIG validada en España para la identificación de personas en situación de enfermedad crónica avanzada y necesidad de atención paliativa. Se trata de una evaluación cuanti-cualitativa, multifactorial, que combina la percepción del profesional (pregunta sorpresa: «¿le sorprendería que este paciente fallezca en los próximos 12 meses?»), con la demanda del paciente o familiares y con indicadores objetivos de gravedad y progresión de la enfermedad, comorbilidad y consumo de servicios.
Hay creciente evidencia de que la herramienta NECPAL es útil para detectar individuos con enfermedades crónicas avanzadas y necesidades de cuidados paliativos. Esta herramienta ha sido testada en atención primaria, para el screening de pacientes con necesidades paliativas, encontrando un 1,5% de prevalencia estimada11. Sin embargo, son escasos los estudios evaluando prevalencia de pacientes con necesidades paliativas ingresados en hospitales de agudos y se trata de estudios británicos y australianos con sistemas de salud alejados del nuestro12–14.
Por ello planteamos este estudio, con el objetivo de conocer la prevalencia de pacientes con necesidades paliativas en una unidad de hospitalización de agudos de Neumología de un hospital terciario, utilizando la herramienta NECPAL. Como objetivo secundario nos propusimos estimar la tasa de mortalidad en estos pacientes identificados como paliativos NECPAL positivos en los siguientes 12 meses y explorar los factores asociados a la mortalidad, las características de estos pacientes y los recursos utilizados.
MetodologíaSe trata de un estudio observacional descriptivo prospectivo, unicéntrico, con un año de seguimiento.
Población a estudio: Se incluyeron todos los pacientes mayores de 18 años ingresados más de tres días en fechas predeterminadas (un día al mes durante 12 meses consecutivos, entre junio del 2017 y mayo del 2018), en la planta de Neumología del Hospital de Cruces (un hospital de agudos terciario). Se excluyeron los pacientes que habían sido incluidos en un ingreso anterior o que no aceptaron participar en el estudio.
La variable principal del estudio trasversal fue la tasa de pacientes considerados como NECPAL CCOMS-ICO positivos, aquellos en los que la respuesta a la primera pregunta: «¿le sorprendería que su paciente falleciera en 12 meses?» Es No junto con al menos otro criterio positivo9.
Como variable secundaria del estudio se evaluó la mortalidad a los 12 meses para calcular el valor predictivo de la herramienta. Se analizaron datos demográficos y todas las variables recogidas en el instrumento NECPAL, incluyendo valoración de dependencia para actividades de la vida diaria (índice de Barthel), detección de malestar emocional (escala DME) y disnea según la escala modificada MRC; se recogieron también enfermedades asociadas (índice de Charlson), diagnóstico principal en el ingreso y datos funcionales respiratorios (espirometría y gasometría).
Una vez que se aseguró el cumplimiento de los criterios de inclusión, se cumplimentó la herramienta NECPAL junto con el clínico responsable. Si el paciente se identificó como paliativo se realizó seguimiento telefónico (o a familiares) cada tres meses, sin modificar el seguimiento clínico habitual. Se analizó en la historia clínica electrónica el uso de recursos sanitarios en los siguientes 12 meses (número de ingresos, días ingresados, lugar de ingreso y visitas a urgencias), existencia de identificación como paliativo en historia clínica, uso de opiáceos pautados (excluyendo las últimas 48 horas de vida) y registro de atención psicológica en historia clínica. Se creó una base de datos anonimizada y encriptada específica para el proyecto que cumplió los requisitos legales de confidencialidad y fue aprobado por el CEIC del centro.
Análisis estadísticoSe realizó un cálculo de tamaño muestral para una prevalencia esperada de 27%12 para un nivel de confianza del 95%, asumiendo una precisión del 5%, siendo necesaria una muestra de 302 pacientes. Las variables continuas se expresaron como media (desviación estándar) en caso de seguir una distribución normal o mediana (rango intercuartil) en caso contrario. Las variables categóricas se presentaron como frecuencia (porcentaje). Para la identificación de variables predictoras de mortalidad se realizó un análisis bivariado. Se compararon los factores sociodemográficos y clínicos basales entre ambos grupos mediante el test t de Student, en el caso de las variables continuas que seguían una distribución normal, o el test no paramétrico U de Mann-Whitney en caso contrario. Para las variables categóricas se usó el test de χ2.
Se realizó el análisis multivariante mediante modelos de regresión de Cox, incluyendo como variables predictoras aquellas que salieron significativas en el análisis bivariado. Se realizaron curvas de Kaplan-Meier. Se consideró que había diferencias estadísticamente significativas cuando p < 0,05. Todos los análisis se realizaron mediante el software estadístico R (versión 4.0.1 R: A language and environment for statistical computing. R Foundation for Statistical Computing, Vienna, Austria.)
ResultadosSe analizaron 363 pacientes. De ellos, 87, un 24,3% (IC 95%: 19-30), fueron identificados como NECPAL positivos con necesidades paliativas. Las características basales de los pacientes se muestran en la tabla 1. La tabla 2 muestra la descripción de los resultados de las variables recogidas en el instrumento NECPAL.
Datos basales
| n = 87 media +/- DS | |
|---|---|
| Edad | 76 +/- 11 |
| Sexo varón n (%) | 57 (65%) |
| Índice de Barthel | 56 +/- 31 |
| Índice de Charlson | 2,8 +/- 1 |
| Ingresos año previo | 2,2 +/- 1 |
| FEV1% | 50 +/- 19 |
| Diagnóstico n (%) | |
| EPOC | 27 (31%) |
| FPI | 10 (11%) |
| Neuromusculares | 4 (5%) |
| Demencia | 9 (10%) |
| Otros | 19 (22%) |
| Cáncer | 18 (20%) |
| Disnea mMRC 3-4 n (%) | 34 (39%) |
| Opioides n (%) | 17 (20%) |
| -Oncológicos | 9 (50%) |
| -No oncológicos | 8 (11%) p < 0,05 |
| OCD n (%) | 23 (26%) |
| VMNI n (%) | 13 (14%) |
FEV1%: Volumen espirado forzado en el primer segundo, % sobre teóricos.
EPOC: Enfermedad pulmonar obstructiva crónica.
FPI: Fibrosis pulmonar idiopática.
mMRC: Escala de disnea Medical Research Council modificada.
OCD: Oxigenoterapia crónica domiciliaria.
VMNI: ventilación mecánica no invasiva.
Resultados de variables recogidas en el instrumento NECPAL versión 2.0
| P1. Pregunta sorpresa | ¿Le sorprendería que este paciente muriese a lo largo del próximo año? | No: 87 | |
| P2. Demanda o necesidad | ¿Ha habido alguna expresión explícita o implícita de limitación de esfuerzo terapéutico o de atención paliativa por parte del paciente, familia o miembros del equipo? | Sí: 53No: 34 | |
| P3. Indicadores clínicos de severidad y progresión en los últimos seis meses | Sí: 77No: 10 | ||
| Marcadores nutricionales | Pérdida de peso > 10% | Sí: 10No: 77 | |
| Albúmina < 2,5 | |||
| Marcadores funcionales | Barthel < 25 | Sí: 20No: 62 | |
| Perdida de > 2 actividades de la vida diaria o > 30% de Barthel/Karnofsky | |||
| Marcadores de fragilidadSd geriátricos | Caídas > 2Úlceras por presiónDisfagiaSd confusional | > = 2 | Sí: 36No: 51 |
| Distrés emocionalSíntomas persistentes | Dolor, debilidad, disnea refractarios | Sí: 34No: 53 | |
| Multimorbilidad | > 2 enfermedades crónicas avanzadas | Sí: 75No: 12 | |
| Uso de recursos | > 2 ingresos urgentes en los últimos seis meses | Sí: 50No: 37 | |
| P4. Indicadores específicos de progresión de enfermedad respiratoria | FEV < 20%, FVC o DLCO < 40%Cor pulmonaleOCD> 2 ingresosDisnea a mínimos esfuerzos | > = 2 | Sí: 60No: 27 |
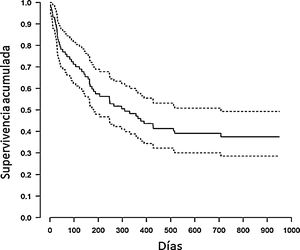
Durante el seguimiento de 12 meses fallecieron 54 pacientes NECPAL positivos, un 60%. La mediana de supervivencia fue de 10 meses, IC 95%: 6-23 (fig. 1). No hubo ninguna pérdida en el seguimiento. La mortalidad de los pacientes NECPAL negativos al año fue del 11%. No hubo diferencias en mortalidad entre pacientes con diagnóstico oncológico y no oncológico. En la tabla 3 se muestran los datos del análisis univariante. Cuando se realiza un análisis multivariante, se obtiene una asociación significativa de la demanda de tratamiento paliativo del paciente o la familia con la mortalidad del paciente, y también cuando el indicador específico de progresión de la enfermedad respiratoria es positivo (tabla 4).
Análisis de supervivencia univariado para la mortalidad. Se muestran los hazard ratio (HR) con sus respectivos intervalos de confianza
| Total | Vivos | Fallecidos | HR | p | |
|---|---|---|---|---|---|
| Edad | 76 | 75,8 +/- 11 | 76,8 (11,5) | 1 (0,97; 1,02) | 0,8 |
| Sexo n (%) | |||||
| Hombres | 57 (66%) | 21 (63%) | 36 (66%) | ||
| Mujeres | 30 (63%) | 12 (36%) | 12 (33%) | 0,96 (0,54; 1,69) | 0,88 |
| Demanda de pacientes n (%) | |||||
| No | 34 (39%) | 19 (57%) | 15 (27%) | 0,008 | |
| Sí | 53 (60%) | 14 (42%) | 39 (72%) | 2,18 (1,20; 3,97) | |
| Progresión clínica general n (%) | |||||
| No | 10 (11%) | 3 (9%) | 7 (13%) | ||
| Sí | 77 (88%) | 30 (90%) | 47(87%) | 0,82 (0,37; 1,82) | 0,6 |
| Indicador específico de progresión de enfermedad n (%) | |||||
| No | 27 (31%) | 15 (45%) | 12 (22%) | 2,17 (1,14; 4,13) | 0,015 |
| Sí | 60 (69%) | 18 (54%) | 42 (77%) | ||
| Núm. de criterios de NECPAL n (%) | |||||
| 1 | 18 (20%) | 8 (24%) | 10 (18%) | 0,85 (0,39; 1,86) | 0,006 |
| 2 | 36 (41%) | 19 (57%) | 17 (31%) | 2,10 (1,02; 4,35) | |
| 3 | 33 (37%) | 6 (18%) | 27 (50%) | ||
| Índice de Barthel | 56 (+/- 31) | 59 (+/- 28) | 54 (+/- 33) | 1 (0,99; 1,01) | 0,06 |
| Índice de Charlson | 2,8 (+/- 1,5) | 2,5 (+/- 1,3) | 3,02 (+/- 1,6) | 1,13 (0,95; 1,36) | 0,17 |
| Albúmina n (%) | |||||
| < 2,5 | 4 (5%) | 2 (8%) | 2 (3%) | ||
| > = 2,5 | 76 (95%) | 24 (91%) | 51 (96%) | 1,3 (0,18; 9,5) | 0,7 |
| Opiáceos n (%) | |||||
| Sí | 66 (80%) | 27 (93%) | 39 (73%) | 0,01 | |
| No | 16 (19%) | 2 (7%) | 14 (26%) | 2,25 (1,22; 4,16) | |
| Actividad física n (%) | |||||
| No anda | 36 (44%) | 9 (32%) | 27 (50%) | ||
| No sale de casa | 32 (39%) | 13(46%) | 19 (35%) | 0,68 (0,38; 1,22) | 0,13 |
| Anda < 2 h/semana | 5 (6%) | 1 (3%) | 4 (7%) | 1,73 (0,6; 4,95) | |
| Anda > 2 h/semana | 8 (9%) | 5 (18%) | 3 (5%) | 0,42 (0,13; 1,37) | |
| Diagnóstico n (%) | |||||
| Oncológico | 18 (20%) | 5 (15%) | 13 (24%) | ||
| No oncológico | 69 (80%) | 28 (84%) | 41(76%) | 1,55 (0,82; 2,97) | 0,17 |
Respecto al lugar de fallecimiento, 25 pacientes (46%) fallecieron en hospitales de agudos, 16 en centros de media estancia (30%), y solo 13 pacientes (24%) falleció en su domicilio o en residencia. Solo el 5,7% de los pacientes habían sido codificados al inicio del estudio como paliativos en su historia clínica (cinco pacientes), al final de los 12 meses del seguimiento, este porcentaje subió a 34% (30 pacientes).
DiscusiónLa tasa de pacientes con necesidades paliativas identificados con la herramienta NECPAL en nuestra planta de neumología ha sido del 24%. Aunque hasta la fecha no existen datos de prevalencia en pacientes exclusivamente respiratorios, esta proporción ha sido muy similar a la descrita en otros entornos en hospitales de agudos en global, en los que no se ha discriminado por tipo de patología y en los que los que los resultados varían entre el 19-27% encontrado en Nueva Zelanda y Australia, y el 36% en dos hospitales de Reino Unido12–14.
En otras patologías avanzadas de un órgano, no neoplásicas, los datos son más dispares, por ejemplo, en el caso de la cirrosis, hasta el 83% de los pacientes que ingresan en una unidad de agudos portuguesa cumplen criterios de necesidades paliativas15, mientras que en pacientes ingresados con síndrome coronario agudo se describe entre un 8 y un 23% con necesidades paliativas16–17. En nuestro país, un estudio multicéntrico en pacientes ambulatorios seguidos en consultas monográficas de insuficiencia cardiaca encuentra un 32% de pacientes con NECPAL positivos18.
En nuestra serie, los diagnósticos principales más frecuentes de los pacientes con necesidades paliativas han sido la EPOC, seguido de la patología oncológica. Además, destaca que todavía sigue siendo mayor el uso de opioides en pacientes con cáncer respecto a otras patologías no oncológicas, también con un alto nivel de carga sintomática y de disnea19.
Respecto a la mortalidad al año de los pacientes identificados como paliativos, la variable principal en el seguimiento, es de un 60%; una mortalidad similar a la que se encuentra en otras cohortes de pacientes identificados como paliativos en hospitales de agudos12–13, a pesar de que la herramienta NECPAL no fue diseñada para predecir mortalidad. En un pequeño trabajo realizado en pacientes respiratorios con necesidades paliativas de nuestro país, identificados con otra metodología, la mortalidad es similar20.
En los trabajos realizados en atención primaria, la mortalidad de los pacientes NECPAL positivos es claramente inferior, en torno al 45%10. En los pacientes con insuficiencia cardiaca, identificados como paliativos en una consulta monográfica ambulatoria, se ha observado una tasa de mortalidad al año del 21%18, probablemente debido a que la hospitalización por sí misma indica mayor severidad, lo que subraya el papel pronóstico de los ingresos hospitalarios.
En una revisión sistemática de 17 estudios que analizan el valor predictivo de mortalidad de la pregunta sorpresa de forma aislada, los autores concluyen que muestra un valor predictivo peor en pacientes no oncológicos21. Sin embargo, en nuestros datos no encontramos diferencias de mortalidad al año entre los distintos diagnósticos de base.
En el análisis univariante, el uso de opiáceos y la presencia de dos o más criterios NECPAL se asocian a mayor mortalidad. Sin embargo, al realizar un análisis multivariante de factores asociados a mortalidad, las variables mencionadas pierden peso, y solo aparecen con valor predictivo significativo la demanda de atención paliativa por parte de paciente o familiares y la presencia de indicador específico de progresión de enfermedad respiratoria, que incluye la presencia de al menos dos de los siguientes criterios: disnea a mínimos esfuerzos, FEV1 < 30% o DLCO < 40%, oxigenoterapia domiciliaria, insuficiencia cardiaca asociada o más de dos ingresos en el año previo. Sorprende en nuestros datos que otros factores como la edad o el índice de Charlson clásicamente considerados como predictores de mortalidad no aparecen como significativos.
El valor pronóstico de la demanda de cuidados paliativos del paciente o familiares sugiere que debe ser un criterio importante a tener en cuenta a la hora de iniciar un abordaje paliativo del paciente, sin que esto signifique abandonar otros tratamientos. Esta conclusión se encuentra en la línea de revisiones recientes en EPOC que muestran que ninguno de los criterios pronósticos de mortalidad propuestos hasta ahora ofrece suficiente validez a corto o medio plazo, por lo que la decisión de iniciar cuidados paliativos debe basarse en la existencia de síntomas refractarios y la demanda de los pacientes22.
La identificación de estos pacientes en la historia clínica como paliativos, un elemento importante para la comunicación entre niveles asistenciales, en nuestra serie ha sido baja. Muy pocos pacientes estaban identificados al inicio del estudio, aunque los datos mejoran a lo largo del año de seguimiento, con un 34% al final del estudio. Esta identificación como paciente con necesidades paliativas no implica de ninguna manera el abandono del tratamiento óptimo basado en la evidencia proporcionado durante su ingreso, sino que consiste en recibir un soporte extra para sus necesidades.
Consideramos que son necesarios formación y recursos para atender a estos pacientes.
Limitaciones de este estudio: los datos recogidos pertenecen a un solo hospital en un sistema sanitario concreto, lo que dificulta su generalización. Para evitar sesgos de selección se incluyeron todos los pacientes ingresados más de tres días, en fechas predeterminadas de todos los meses del año.
ConclusionesLa prevalencia de pacientes con necesidades paliativas en una planta de Neumología de un hospital de agudos es alta (uno de cada cuatro pacientes). De ellos, el 60% fallece en los siguientes 12 meses. La valoración de pacientes respiratorios ingresados debe incluir elementos como la pregunta sorpresa, las demandas del paciente, además de criterios específicos de progresión de la enfermedad respiratoria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.