El grado de sospecha clínica del síndrome de apneas-hipopneas durante el sueño (SAHS) entre los médicos de atención primaria (MAP) es bajo. El propósito del presente trabajo ha sido analizar el impacto de un plan de formación dirigido a los MAP en la calidad y cantidad de las derivaciones realizadas por sospecha de SAHS.
Material y métodosSe ofreció a un grupo de 16 MAP un plan de formación consistente en 2 charlas-talleres, información actualizada sobre SAHS, una hoja de derivación protocolizada y contacto directo con la Unidad de Sueño. Un grupo de 21 MAP no formados sirvió como grupo control. Desde enero a junio de 2005 y 2006 se recogieron de ambos grupos datos referentes a la cantidad y calidad de las derivaciones realizadas según la población asignada a cada grupo, así como diagnósticos de SAHS y número de tratamientos prescritos con presión positiva continua de la vía aérea.
ResultadosEl 81,3% de los MAP siguió el plan de formación. El porcentaje de población asignada que fue derivada a la Unidad de Sueño aumentó en 2,38 veces tras el plan de formación en el grupo que la recibió (p intergrupos = 0,0001). Hubo un incremento de 2,36 veces en el porcentaje de población diagnosticada de SAHS (p intergrupos = 0,008), de 1,85 veces en SAHS graves (p intergrupos = 0,001) y de 2 veces en tratamientos prescritos con presión positiva continua de la vía aérea (p intergrupos = 0,009). La concordancia entre la información recogida por los MAP y por el especialista mejoró de forma significativa en todos los ítems estudiados.
ConclusionesLa implantación de un plan de formación sobre SAHS dirigido a MAP resultó eficaz en la mejora de la cantidad y calidad de las derivaciones realizadas por sospecha de SAHS.
The level of clinical suspicion of sleep apnea–hypopnea syndrome (SAHS) among primary care physicians is low. The aim of this study was to analyze the impact of a primary care training program on the quality and quantity of referrals made due to suspected SAHS.
Material and methodsA group of 16 primary care physicians were offered the option of participating in a training program consisting of 2 talks–workshops, the provision of up-to-date information on SAHS and a form for making referrals according to an established protocol, and the opportunity to contact the sleep department at our hospital directly. Twenty-one primary care physicians who did not receive training served as the control group. We gathered data on the quantity and quality of referrals made by both groups for the period January through June 2005 and 2006, and recorded the number of both SAHS diagnoses made and patients prescribed treatment with continuous positive airway pressure. Data were analyzed in function of the primary care population assigned to each group.
ResultsThe training program was completed by 81.3% of the physicians. The number of referrals made by the training group increased 2.38-fold after the program (intergroup comparison, P=.0001). There was also a 2.36-fold increase in the percentage of cases of SAHS detected in the population (P=.0008), a 1.85-fold increase in the percentage of serious cases detected (P=.001), and a 2-fold increase in the number of patients prescribed continuous positive airway pressure (P=.009). Agreement between the data gathered by the physicians and the sleep specialist was significantly higher in the training group for all the items studied.
ConclusionsThe implementation of a training program on SAHS aimed at primary care physicians improved both the quantity and quality of referrals made due to suspected SAHS.
El síndrome de apneas-hipopneas durante el sueño (SAHS) es un problema de salud pública dadas su alta prevalencia y sus consecuencias1. Provoca somnolencia al conducir y accidentes2–4, y evidencias cada día más sólidas lo relacionan con un exceso de morbimortalidad cardiovascular5,6.
La presión positiva continua de la vía aérea (CPAP) mejora la calidad de vida7 y posiblemente también la morbimortalidad cardiovascular6,8. No tratar con CPAP a pacientes con SAHS grave podría suponer un consumo de recursos sanitarios 2 o 3 veces superior al hecho de tratarlos9. Todo ello obliga a identificar precozmente al mayor número posible de individuos con sospecha clínica y a priorizar entre ellos a los susceptibles de recibir tratamiento con CPAP.
Nuestro sistema de salud otorga a los médicos de atención primaria (MAP) un papel preponderante en la derivación de pacientes que precisan un diagnóstico o tratamiento especializados. A pesar de que en la última década ha habido un incremento innegable del número de diagnósticos y tratamientos de SAHS10,11, algunos estudios observan que el grado de sospecha de esta enfermedad por el MAP es llamativamente bajo12–16, lo que contrasta con la elevada prevalencia de individuos con factores de riesgo para el SAHS entre la población general, estimada en más de un tercio de ésta17. Ello podría contribuir a que aún hoy el 90% de estos pacientes permanezca sin diagnóstico18. Es probable que la falta de formación y reciclaje de los MAP y la escasa información que tiene la población general sobre el SAHS sean 2 de los factores con más peso a la hora de explicar esta situación. Se estima que hasta el 80% de la población consulta alguna vez en atención primaria11, por lo que la formación del MAP dirigida a incrementar el grado de alerta y la sospecha clínica en esta enfermedad podría resultar enormemente efectiva.
El objetivo del presente estudio es evaluar el impacto de un plan de formación dirigido a los MAP sobre la calidad y cantidad de las derivaciones por sospecha clínica de SAHS.
Material y métodosAmbito de estudioNuestro centro hospitalario (Hospital General de Requena) cubre la atención especializada de unos 60.000 habitantes, con un 17,2% de población mayor de 65 años y de ámbito semirrural. Este departamento de salud consta de 5 áreas de salud en atención primaria. Los 2 centros de salud de mayor tamaño (Requena y Utiel) cuentan con 16 MAP para cubrir la atención de 35.000 habitantes, mientras que las 3 áreas restantes cuentan con 15 MAP, que cubren la atención de 18.000 habitantes, a lo que habría que añadir 7.000 individuos residentes en la provincia de Cuenca, que cuenta con 6 MAP y que, por cercanía geográfica, también son atendidos en nuestro centro.
Contenido del plan de formaciónEl plan de formación dirigido a los MAP se llevó a cabo durante la primera quincena del mes de enero de 2006 y constó de las siguientes actividades:
- 1.
Charla impartida por un investigador neumólogo (M.A.M.G.), de 90min de duración, sobre aspectos teóricos del SAHS (conceptos generales, epidemiología, factores de riesgo, clínica, aspectos cardiovasculares, métodos diagnósticos, papel del MAP en la derivación de pacientes, tratamiento y pronóstico), haciendo especial hincapié en cuestiones relacionadas con la práctica habitual de los MAP.
- 2.
Taller de CPAP, de 90min de duración, sobre aspectos prácticos del tratamiento del SAHS, manejo de los dispositivos y mascarillas, control de pacientes tratados, resolución de efectos secundarios y otros problemas, y envío de pacientes a la clínica de sueño.
- 3.
Entrega de documentación tanto escrita (bibliografía fundamental y consenso de SAHS19) como electrónica (CD con la presentación teórica y el consenso de SAHS).
- 4.
Contacto telefónico directo con nuestra Unidad de Sueño para la resolución rápida de problemas.
- 5.
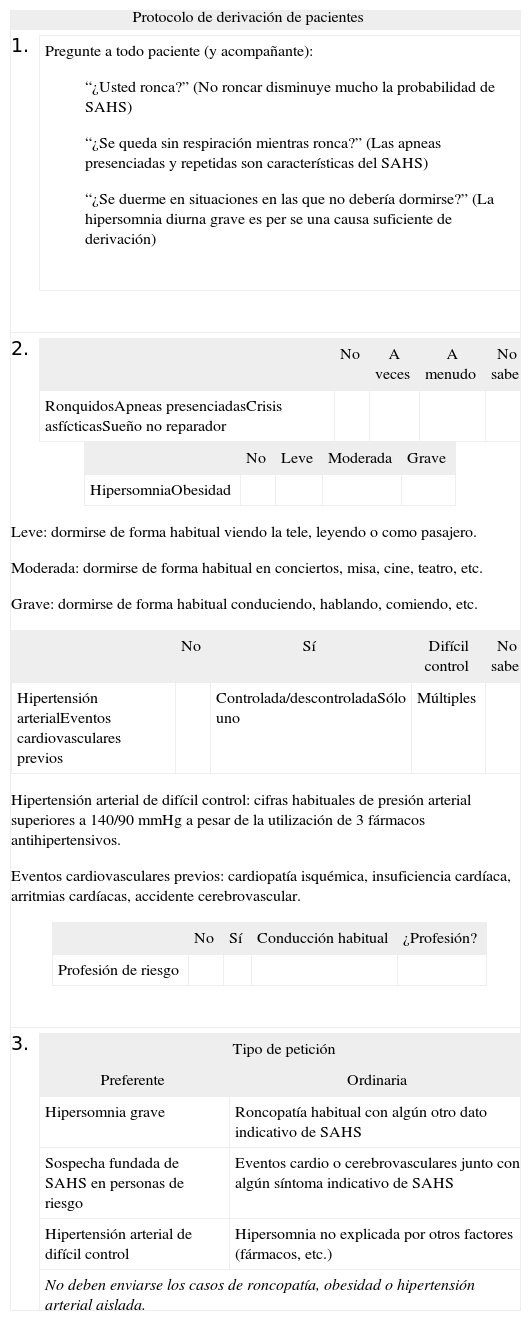
Hoja protocolizada de derivación de pacientes (anexo Error! Reference source not found.), que constaba de 3 apartados: a) recuerdo escrito al MAP de las 3 preguntas clave que deben realizarse a todo paciente con sospecha de SAHS (presencia de roncopatía, apneas presenciadas e hipersomnia diurna); b) criterios de derivación, expuestos de forma sencilla y de rápida cumplimentación, referentes a las características del paciente en relación con su clínica de SAHS, antecedentes cardiovasculares y profesión de riesgo, y c) en el tercio inferior de la hoja, nuevo recordatorio al MAP sobre en qué circunstancias debe realizar una derivación urgente, preferente u ordinaria, y qué pacientes no deben ser derivados. Este protocolo debía adjuntarse a la hoja administrativa habitual de derivación, junto con la información y exploración adicional que el MAP considerara oportuna.
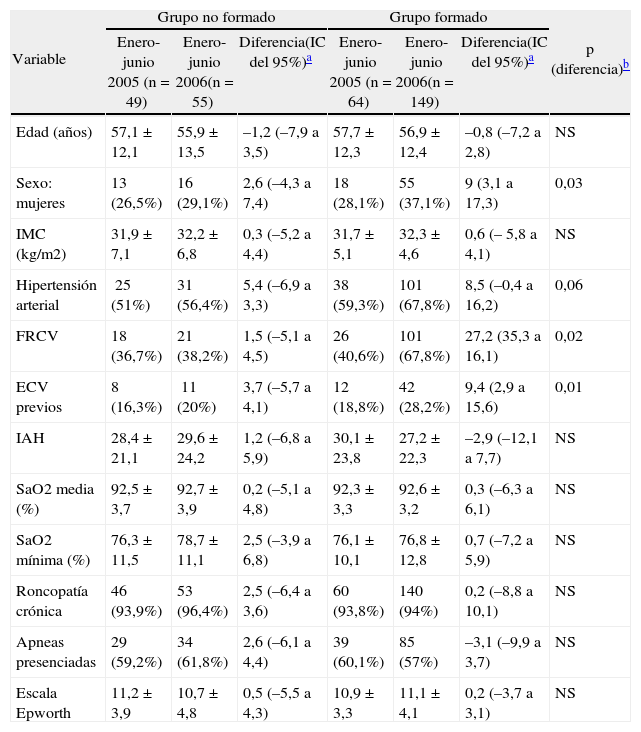
Tabla I.Evolución de las características de los pacientes derivados por sospecha de síndrome de apneas-hipopneas durante el sueño, tanto en el grupo formado como en el no formado, antes y después del plan de formación
Variable Grupo no formado Grupo formado p (diferencia)b Enero-junio 2005 (n = 49) Enero-junio 2006(n = 55) Diferencia(IC del 95%)a Enero-junio 2005 (n = 64) Enero-junio 2006(n =149) Diferencia(IC del 95%)a Edad (años) 57,1 ± 12,1 55,9 ± 13,5 –1,2 (–7,9 a 3,5) 57,7 ± 12,3 56,9 ± 12,4 –0,8 (–7,2 a 2,8) NS Sexo: mujeres 13 (26,5%) 16 (29,1%) 2,6 (–4,3 a 7,4) 18 (28,1%) 55 (37,1%) 9 (3,1 a 17,3) 0,03 IMC (kg/m2) 31,9 ± 7,1 32,2 ± 6,8 0,3 (–5,2 a 4,4) 31,7 ± 5,1 32,3 ± 4,6 0,6 (– 5,8 a 4,1) NS Hipertensión arterial 25 (51%) 31 (56,4%) 5,4 (–6,9 a 3,3) 38 (59,3%) 101 (67,8%) 8,5 (–0,4 a 16,2) 0,06 FRCV 18 (36,7%) 21 (38,2%) 1,5 (–5,1 a 4,5) 26 (40,6%) 101 (67,8%) 27,2 (35,3 a 16,1) 0,02 ECV previos 8 (16,3%) 11 (20%) 3,7 (–5,7 a 4,1) 12 (18,8%) 42 (28,2%) 9,4 (2,9 a 15,6) 0,01 IAH 28,4 ± 21,1 29,6 ± 24,2 1,2 (–6,8 a 5,9) 30,1 ± 23,8 27,2 ± 22,3 –2,9 (–12,1 a 7,7) NS SaO2 media (%) 92,5 ± 3,7 92,7 ± 3,9 0,2 (–5,1 a 4,8) 92,3 ± 3,3 92,6 ± 3,2 0,3 (–6,3 a 6,1) NS SaO2 mínima (%) 76,3 ± 11,5 78,7 ± 11,1 2,5 (–3,9 a 6,8) 76,1 ± 10,1 76,8 ± 12,8 0,7 (–7,2 a 5,9) NS Roncopatía crónica 46 (93,9%) 53 (96,4%) 2,5 (–6,4 a 3,6) 60 (93,8%) 140 (94%) 0,2 (–8,8 a 10,1) NS Apneas presenciadas 29 (59,2%) 34 (61,8%) 2,6 (–6,1 a 4,4) 39 (60,1%) 85 (57%) –3,1 (–9,9 a 3,7) NS Escala Epworth 11,2 ± 3,9 10,7 ± 4,8 0,5 (–5,5 a 4,3) 10,9 ± 3,3 11,1 ± 4,1 0,2 (–3,7 a 3,1) NS Los valores se expresan en media ± desviación estándar o número de pacientes (porcentaje).
ECV: eventos cardiovasculares (incluye cardiopatía isquémica, ictus y fibrilación auricular); FRCV: factores de riesgo cardiovascular (incluye diabetes, tabaquismo y fibrilación auricular); IAH: índice de apneas-hipopneas; IC: intervalo de confianza; IMC: índice de masa corporal; SaO2: saturación de oxígeno.
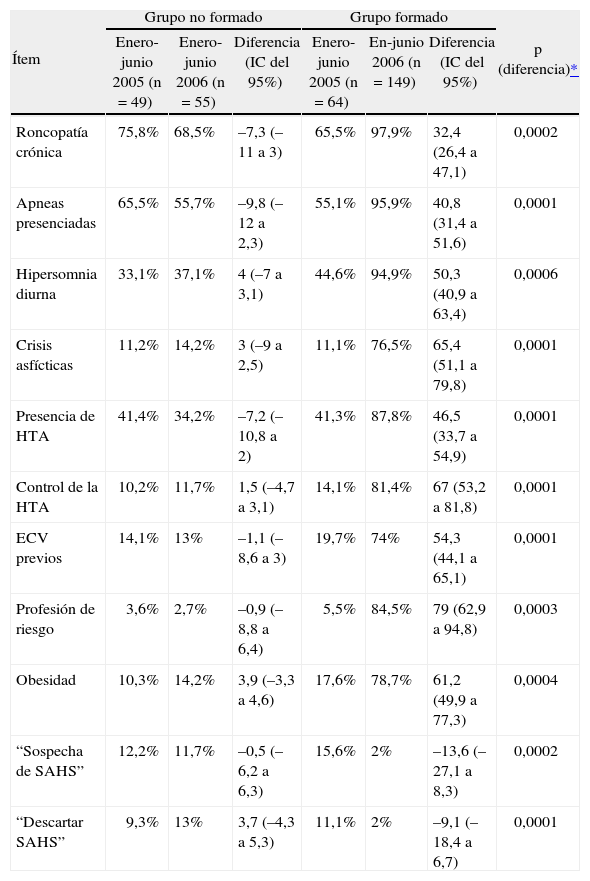
Tabla II.Evolución de la calidad de la información en la derivación de los médicos de atención primaria según la presencia o no de ítems relevantes sobre aspectos relacionados con la clínica y antecedentes del paciente, antes y después del plan de formación, en los grupos formado y no formado
Ítem Grupo no formado Grupo formado p (diferencia)* Enero-junio 2005 (n = 49) Enero-junio 2006 (n = 55) Diferencia (IC del 95%) Enero-junio 2005 (n = 64) En-junio 2006 (n = 149) Diferencia (IC del 95%) Roncopatía crónica 75,8% 68,5% –7,3 (–11 a 3) 65,5% 97,9% 32,4 (26,4 a 47,1) 0,0002 Apneas presenciadas 65,5% 55,7% –9,8 (–12 a 2,3) 55,1% 95,9% 40,8 (31,4 a 51,6) 0,0001 Hipersomnia diurna 33,1% 37,1% 4 (–7 a 3,1) 44,6% 94,9% 50,3 (40,9 a 63,4) 0,0006 Crisis asfícticas 11,2% 14,2% 3 (–9 a 2,5) 11,1% 76,5% 65,4 (51,1 a 79,8) 0,0001 Presencia de HTA 41,4% 34,2% –7,2 (–10,8 a 2) 41,3% 87,8% 46,5 (33,7 a 54,9) 0,0001 Control de la HTA 10,2% 11,7% 1,5 (–4,7 a 3,1) 14,1% 81,4% 67 (53,2 a 81,8) 0,0001 ECV previos 14,1% 13% –1,1 (–8,6 a 3) 19,7% 74% 54,3 (44,1 a 65,1) 0,0001 Profesión de riesgo 3,6% 2,7% –0,9 (–8,8 a 6,4) 5,5% 84,5% 79 (62,9 a 94,8) 0,0003 Obesidad 10,3% 14,2% 3,9 (–3,3 a 4,6) 17,6% 78,7% 61,2 (49,9 a 77,3) 0,0004 “Sospecha de SAHS” 12,2% 11,7% –0,5 (–6,2 a 6,3) 15,6% 2% –13,6 (–27,1 a 8,3) 0,0002 “Descartar SAHS” 9,3% 13% 3,7 (–4,3 a 5,3) 11,1% 2% –9,1 (–18,4 a 6,7) 0,0001 ECV: eventos cardiovasculares; HTA: hipertensión arterial; IC: intervalo de confianza; SAHS: síndrome de apneas-hipopneas durante el sueño.
Tabla III.Concordancia (índice kappa) entre las características referentes al síndrome de apneas-hipopneas durante el sueño recogidas en la derivación realizada por el médico de atención primaria (MAP) y en la anamnesis del especialista en la consulta de sueño antes y después del plan de formación en los grupos formado y no formado
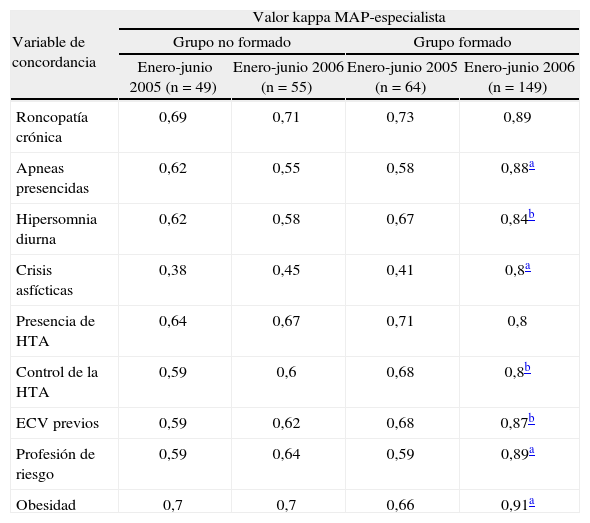
Variable de concordancia Valor kappa MAP-especialista Grupo no formado Grupo formado Enero-junio 2005 (n = 49) Enero-junio 2006 (n = 55) Enero-junio 2005 (n = 64) Enero-junio 2006 (n = 149) Roncopatía crónica 0,69 0,71 0,73 0,89 Apneas presencidas 0,62 0,55 0,58 0,88a Hipersomnia diurna 0,62 0,58 0,67 0,84b Crisis asfícticas 0,38 0,45 0,41 0,8a Presencia de HTA 0,64 0,67 0,71 0,8 Control de la HTA 0,59 0,6 0,68 0,8b ECV previos 0,59 0,62 0,68 0,87b Profesión de riesgo 0,59 0,64 0,59 0,89a Obesidad 0,7 0,7 0,66 0,91a ECV: eventos cardiovasculares; HTA: hipertensión arterial.
Anexo I.Hoja protocolizada de derivación de pacientes con sospecha de síndrome de apneas-hipopneas durante el sueño (SAHS) por parte de los médicos de atención primaria
- 6.
Reparto a la población general por parte de los MAP de 1.200 ejemplares del tríptico de información general sobre SAHS titulado "El SAHS no duele pero podría matar", en el que con un lenguaje sencillo e imágenes sugestivas se explicaba a la población general qué es el SAHS, sus consecuencias y su tratamiento, y se les instaba a que ante la presencia de determinados signos de alarma consultaran a su MAP.
Este plan de formación fue propuesto a los 16 MAP de los Centros de Salud de Requena y Utiel, mientras que los 21 MAP del resto de áreas del departamento no recibieron formación. Dado que la formación de los grupos de estudio se realizó siguiendo un criterio geográfico y, por lo tanto, no se asignó aleatoriamente a los MAP a un grupo u otro, se excluyó del estudio a los MAP que no siguieron el plan de formación a pesar de haber sido invitados a participar. Tras la finalización del plan de formación, de todas las derivaciones y estudios de sueño realizados por sospecha de SAHS, tanto del grupo formado como del no formado, dirigidos a nuestra consulta de sueño y efectuados entre enero y junio de 2006, se recogieron datos referentes a: cantidad de derivaciones, diagnósticos de SAHS, porcentaje de SAHS graves, tratamientos con CPAP, características de los pacientes derivados, calidad de las derivaciones (porcentaje de derivaciones con omisión de información relevante) y concordancia entre los datos obtenidos en la anamnesis del MAP y del especialista. Los mismos datos se recogieron durante el mismo período del año 2005. No se incluyó en el estudio a individuos enviados a la consulta de sueño por causas diferentes de la sospecha de SAHS, remitidos por especialistas o facultativos diferentes de los MAP, o estudios de sueño realizados con carácter científico o docente.
Valoración de la eficacia del plan de formación. Análisis estadísticoPara valorar la eficacia del plan de formación se calcularon, en primer lugar de forma retrospectiva, las diferencias observadas en las variables estudiadas entre el año 2005 y 2006 tanto en el grupo formado como en el no formado (medidas intragrupos). Posteriormente se compararon estas diferencias (medidas intergrupos) en relación con las poblaciones asignadas a cada grupo de estudio. Cuando la variable comparada fue cuantitativa, se utilizó un análisis de ANOVA para medidas repetidas, mientras que cuando la variable comparada fue cualitativa se utilizó un análisis de regresión logística para el ajuste del grado de significación estadística. La concordancia de los datos recogidos por el MAP y el especialista en sueño se analizó mediante el coeficiente kappa, en el que valores por encima de 0,8 indican una concordancia excelente20. Este último análisis se realizó de forma ciega, dado que el especialista no conocía en ningún caso el origen de la derivación. Se consideraron significativos los valores de p < 0,05. Se utilizó para el análisis de los datos el programa estadístico SPSS versión 11.0 (SPSS, Chicago, IL, EE.UU.).
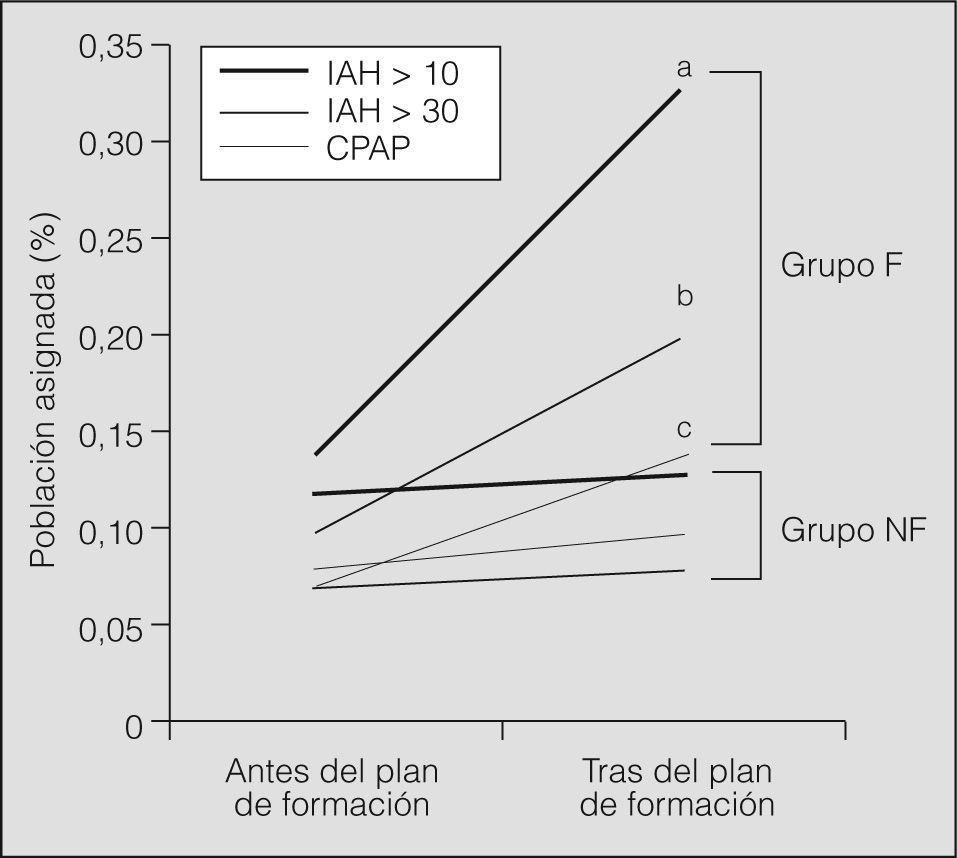
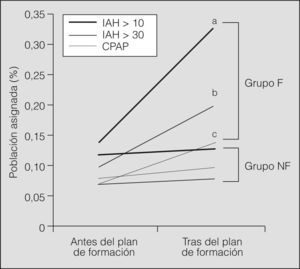
ResultadosDe los 16 MAP a los que se invitó a participar en el plan de formación, 13 (81,3%) aceptaron y lo siguieron correctamente (acudieron a ambas charlas educativas). El grupo control no formado estuvo integrado por el resto de los MAP del departamento (21 MAP). No hubo cambios de MAP a lo largo del estudio. El grupo formado incrementó en 2,38 veces el número de derivaciones realizadas por población asignada (un 0,18% en 2005 frente al 0,43% en 2006) frente al grupo no formado (un 0,2% en 2005 frente al 0,22% en 2006; p intergrupos = 0,0001). Ello supuso un incremento del diagnóstico de SAHS (índice de apneas-hipopneas > 10) según población asignada en el grupo formado de 2,36 veces (un 0,14% en 2005 frente a un 0,33% en 2006; p intergrupos = 0,008); de 1,85 veces en el porcentaje de población asignada diagnosticada de SAHS graves (índice de apneas-hipopneas > 30; un 0,07% en 2005 frente a un 0,14% en 2006; p intergrupos = 0,001), y de 2 veces en el número de CPAP prescritas (un 0,1% en 2005 frente a un 0,2% en 2006; p intergrupos = 0,009) (fig. 1). Entre los pacientes enviados tras el plan de formación por el grupo formado, era mayor el porcentaje de mujeres (p = 0,03), así como de factores de riesgo cardiovascular (p = 0,02) y eventos cardiovasculares previos (p = 0,01), respecto al grupo no formado. No hubo diferencias en relación con la edad, variables antropométricas, clínica de SAHS y variables poligráficas (tabla I).
Porcentaje de población asignada con nuevos diagnósticos de síndrome de apneas-hipopneas durante el sueño (SAHS), SAHS graves y prescripciones de tratamiento con presión positiva continua de la vía aérea (CPAP) tras el plan de formación en el grupo formado (grupo F: 35.000 personas asignadas) y el grupo control (grupo no formado, NF: 25.000 personas asignadas).
IAH: índice de apneas-hipopneas.
ap intergrupos = 0,008. bp intergrupos = 0,001. cp intergrupos = 0,009.
Por lo que respecta a la calidad de las derivaciones realizadas, se observó en el grupo formado una disminución significativa del número de derivaciones con información no adecuada en todos los ítems analizados, así como en el porcentaje de derivaciones en las que únicamente aparecía la indicación "sospecha de SAHS" o "descartar SAHS" (tabla II). Por otra parte, la concordancia entre los datos clínicos recogidos por el MAP en la derivación y por el especialista en la anamnesis posterior en la consulta de sueño se incrementó de forma muy significativa en prácticamente todos los ítems recogidos en el grupo con formación, sin observarse cambios significativos en el grupo no formado (tabla III).
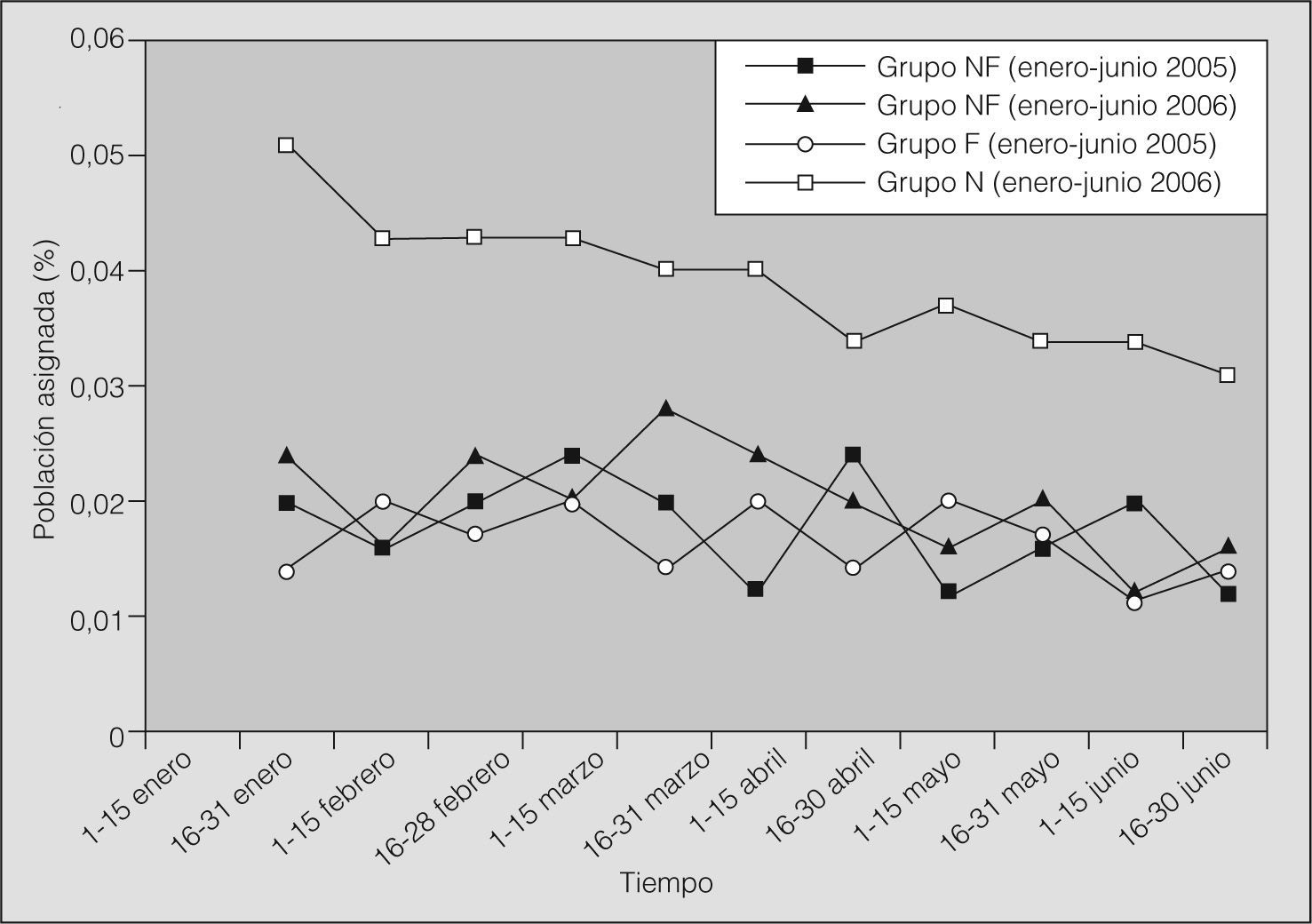
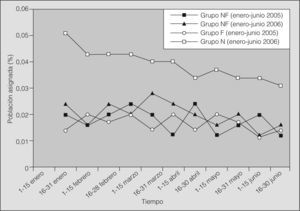
Por último, el análisis cronológico de las derivaciones (fig. 2) indicó que el porcentaje de población asignada que se derivó fue mayor durante las primeras semanas que siguieron al plan de formación, para ir decayendo posteriormente. En cualquier caso, al finalizar el estudio el porcentaje de población asignada que fue derivada a la Unidad de Sueño por el grupo formado fue significativamente superior al porcentaje alcanzado en el mismo período del año anterior por el mismo grupo (p = 0,02) y con respecto al grupo no formado (p = 0,006).
DiscusiónNuestros resultados muestran que la implantación de un plan de formación sobre el SAHS para los MAP fue efectivo, ya que consiguió tanto una mejora de la calidad como de la cantidad de las derivaciones de pacientes con sospecha de SAHS a la consulta especializada de sueño, lo que redundó en un incremento significativo de la identificación de pacientes con SAHS y el consiguiente aumento de los tratamientos con CPAP.
El potencial de identificación de pacientes con sospecha de SAHS por parte de la atención primaria es muy importante, ya que se estima que el 80% de la población general acude en alguna ocasión a su MAP11. Diversos estudios han demostrado que el grado de sospecha clínica del SAHS por parte de los MAP es muy escaso y que sólo se deriva a un mínimo porcentaje de los pacientes atendidos (< 0,3%). Se trata habitualmente de pacientes con un perfil clínico evidente, que casi siempre se confirma posteriormente como SAHS12,13. Esto lleva a pensar que no se identifican las formas leves-moderadas, y probablemente tampoco gran parte de las formas graves de la enfermedad. En efecto, Namen et al17 observaron que sólo el 6% de las historias de los MAP incorporaba datos relativos al SAHS en una población en la que el 57% tenía factores de riesgo para presentarlo. Son varios los factores que podrían explicar esta baja sospecha clínica: la relativa "juventud científica" de la enfermedad, la falta de información de la población general al respecto y la escasa formación y reciclaje por parte de los MAP sobre el SAHS. Reveuni et al21 observaron que tan sólo el 10% de los MAP planteó al menos 2 cuestiones relacionadas con el SAHS a sus pacientes, debido a que no consideraban patológicos síntomas clave de esta enfermedad como la roncopatía. Estos mismos autores señalaron que tan sólo el 16% de los MAP había explicado en alguna ocasión a sus pacientes los factores de riesgo para SAHS, porcentaje mucho menor que el correspondiente al tabaquismo, la obesidad u otros factores de riesgo cardiovascular17. Este desconocimiento era aún mayor en aquellas áreas de reciente desarrollo, como la relación entre el SAHS y las enfermedades cardiovasculares, o en grupos con clínica menos típica como la tercera edad o la mujer.
Hay muy poca literatura médica sobre el impacto que la formación en SAHS entre los MAP tiene en la calidad o cantidad de las derivaciones de pacientes a las unidades de sueño. Namen et al17 observaron que un simple recordatorio escrito o chart reminder dirigido a los MAP sobre el SAHS conseguía incrementar hasta en 5 veces el porcentaje de historias clínicas que recogían algún dato sobre síntomas y signos de SAHS (el 6 frente al 29%; p < 0,001), y que incrementaba el número de síntomas y signos recogidos por paciente (0,1 frente a 2,6; p < 0,0001). Sin embargo, dado que el MAP no concedía importancia patológica a estos datos, sobre todo la presencia de ronquido, no incluía al SAHS dentro de sus juicios diagnósticos y, en consecuencia, el número de derivaciones a la unidad de sueño no aumentaba de forma paralela. Esto hacía suponer que un simple recordatorio no era suficiente y que hacía falta una formación más completa y específica. En este sentido, Zozula et al22 demostraron que con un programa de formación acompañante se conseguía cuadruplicar el número de derivaciones, pero también triplicar el número de diagnósticos de SAHS realizados a los 4 años de seguimiento. En el mismo sentido apuntaron los resultados obtenidos en el proyecto Walla Walla13, donde se utilizó un plan de formación que incluía charlas, equipamiento diagnóstico y contacto directo y fácil con la unidad de sueño, además de información a la población general. De este modo consiguieron un incremento de hasta 8 veces en el número de pacientes enviados durante un seguimiento de 2 años, con un incremento sustancial del número de SAHS diagnosticados y CPAP prescritas. Nuestro estudio muestra unos resultados en el mismo sentido, al incrementarse en 2,38 veces el porcentaje de población asignada que fue derivada; en 2,36 veces el porcentaje de población asignada a la que se diagnosticó de SAHS; en 1,85 veces el porcentaje de SAHS graves, y en 2 veces el número de CPAP prescritas en el grupo formado con respecto a las cifras alcanzadas por el mismo grupo el año anterior. Si bien nuestras cifras, en términos absolutos, son modestas, dado el reducido ámbito geográfico en el que se llevó a cabo el plan de formación, pensamos que serían resultados potencialmente interesantes si el programa se aplicara en un ámbito geográfico mayor por el impacto que supondría en la identificación de nuevos diagnósticos de SAHS y de tratamientos con CPAP. En cualquier caso, es importante destacar que la adhesión de los MAP a nuestro programa formativo fue especialmente elevada (> 80%), resultado del contacto estrecho que la cercanía geográfica y el número reducido de MAP en nuestra zona permitió, lo que sin duda ha redundado en unos mejores resultados. Éstos posiblemente serían inalcanzables en zonas urbanas o geográficamente más amplias, lo que mermaría la eficacia del programa. En este sentido, durante 2006, proclamado por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) como Año del SAHS, se estableció como una de las actividades prioritarias la formación del MAP y la información a la población general sobre el SAHS con un programa semejante al seguido en el presente estudio, pero con un ámbito de aplicación nacional.
El porcentaje de población asignada que fue derivada a la Unidad de Sueño por sospecha de SAHS en el grupo formado fue disminuyendo paulatinamente conforme nos alejábamos de los días de formación. Es el resultado lógico de la falta de recuerdo del programa formativo en nuestro estudio. Sin embargo, es importante recalcar que tras 6 meses de seguimiento el porcentaje de población derivada seguía siendo significativamente superior al calculado en el mismo período del año anterior en el grupo formado. En cualquier caso, habría sido deseable que la duración del estudio hubiera sido mayor, lo cual nos hubiera permitido obtener una información más fidedigna al respecto. Presumiblemente lo aconsejable sería la repetición periódica del programa.
Entre los pacientes derivados a la consulta de sueño tras el plan de formación era mayor el porcentaje de mujeres y presentaban un mayor porcentaje de factores de riesgo cardiovascular. Estos datos no fueron sorprendentes, ya que durante la formación se insistió en la necesidad de identificar a estos 2 grupos de pacientes tradicionalmente infradiagnosticados y especialmente desconocidos para el MAP. Así, Netzer et al11, en un amplio estudio sobre el perfil de riesgo del SAHS de los individuos atendidos en atención primaria, observaron que las mujeres con riesgo de SAHS consultaban más por cansancio diurno o fatigabilidad fácil, mientras que los varones lo hacían más por ronquido y apneas presenciadas, cuadro más típico y más fácilmente reconocible del SAHS.
Un aspecto novedoso del presente estudio es la incorporación de un protocolo de derivación de pacientes. Masa et al23, en un reciente estudio en el que se analizan los recursos y demoras en el diagnóstico del SAHS en España, apuntan la necesidad de establecer protocolos de derivación consensuados con atención primaria como paso fundamental para mejorar la situación de la excesiva demora existente en la actualidad en el diagnóstico de esta enfermedad. Son conocidos la importante presión asistencial y el poco tiempo real por paciente de que disponen los MAP, por lo que la sencillez y rapidez en la cumplimentación de la hoja de derivación debían ser 2 condiciones obligadas. La hoja de derivación propuesta, que, además de recordar al MAP las preguntas clave a realizar y los criterios de derivación, permitía construir un perfil completo del paciente con tan sólo la cumplimentación de 9 ítems, fue muy bien aceptada por los MAP, dado que a los 6 meses seguían enviándola más del 80% de los MAP formados. También consiguió un incremento importante de la calidad de las derivaciones y de la concordancia con los datos obtenidos por el especialista de sueño. Los MAP incorporaron de forma sistemática información relevante, como la presencia de una profesión de riesgo o aspectos cardiovasculares del paciente, mientras que prácticamente dejaban de realizar derivaciones escuetas y poco informativas del tipo "sospecha de SAHS" o "descartar SAHS".
En conclusión, la realización de un programa de formación en SAHS dirigido a los MAP resultó eficaz a los 6 meses de seguimiento al mejorar tanto la calidad como la cantidad de las derivaciones a la Unidad de Sueño por sospecha de SAHS. Dada la gran cantidad de personas que continúan sin diagnosticar y las graves consecuencias que de ello pueden derivarse, en los próximos años los MAP tendrían que adquirir un mayor protagonismo y compromiso en la detección y seguimiento de los pacientes con SAHS o sospecha de presentarlo. En este sentido, planes de formación semejantes al propuesto en el presente estudio, junto con la implantación de otras medidas, como una mayor información a la población general sobre esta enfermedad y en especial una mayor concienciación por parte de la Administración al respecto, son necesarios para conseguir mejorar una situación que sigue siendo preocupante sobre una enfermedad que, sin lugar a dudas, es un problema de salud pública.
AgradecimientoQueremos agradecer a Gasmedi, SL, la ayuda material prestada para el presente estudio; a la Sociedad Valenciana de Neumología el apoyo prestado a los autores para su realización, y a todos nuestros médicos de atención primaria su colaboración y profesionalidad.