Dentro de las patologías adquiridas tras la instauración de una vía aérea artificial figuran las estenosis, los granulomas, la presencia de pseudomembranas y la formación de tabiques traqueales, entre otros. La forma más habitual de presentación en el adulto es la estenosis circunferencial, y para su resolución muchas veces requiere medidas endoscópicas terapéuticas.
En esta Nota clínica se describe el caso de una pseudomembrana traqueal inflamatoria obstructiva (en forma de tabique traqueal) secundaria a intubaciones repetidas y que se resolvió con tratamiento conservador.
La presentación clínica de esta entidad generalmente incluye la aparición de infección respiratoria y/o atelectasia tras la retirada del tubo orotraqueal, como consecuencia de la acumulación de secreciones entre la pared traqueal y el tabique formado. Los tabiques traqueales inflamatorios se pueden resolver espontáneamente con ayuda de glucocorticoides, y otras veces requieren de un procedimiento endotraqueal invasivo en función de la evolución.
Pathologies acquired after the establishment of an artificial airway include stenosis, granulomas and the formation of pseudomembranes, to name a few. The most common form of presentation in adults is circumferential stenosis, which often requires therapeutic endoscopic measures to achieve resolution.
This Case Report describes the case of an obstructive inflammatory tracheal pseudomembrane in the shape of a tracheal septum secondary to repeated intubations that was resolved with conservative treatment.
The clinical presentation of this entity generally includes the appearance of respiratory infection and/or atelectasis after the withdrawal of the orotracheal tube as a consequence of the accumulation of secretions between the tracheal wall and the pseudomembrane. Inflammatory pseudomembranes can resolve spontaneously with the help of glucocorticoids, although on occasion they require an invasive endotracheal procedure depending on the evolution.
Presentamos el caso de una mujer con una pseudomembrana traqueal inflamatoria obstructiva secundaria a repetidos episodios de intubación, con su total resolución a los pocos días utilizando un tratamiento «conservador» basado en la fisioterapia respiratoria y el uso de antiinflamatorios (glucocorticoides) sin necesidad de un procedimiento broncoscópico más complejo. El interés del caso radica en la presencia de una presentación inusual de reacción inflamatoria traqueal post-intubación, así como de su evolución posterior.
Observación clínicaMujer de 74 años de edad, fumadora con una dosis acumulada de 60 paquetes/año, con antecedentes de enfermedad pulmonar obstructiva crónica (EPOC) y cifoescoliosis. Sus últimas pruebas funcionales ponían de manifiesto una moderada alteración ventilatoria de predominio obstructivo (FVC 1,0l (58% de ref.), FEV1: 0,630l (54% de ref.), relación FEV1/FVC: 63%.
Llega al servicio de urgencias tras ser intubada en el domicilio por presentar insuficiencia respiratoria grave con disminución del estado de consciencia. Sus familiares referían que la paciente había presentado tos con expectoración herrumbrosa, somnolencia progresiva y disnea de pequeños esfuerzos durante las últimas 72h de evolución. Una vez en la unidad de cuidados intensivos (UCI), se inició tratamiento empírico con antibióticos de amplio espectro, glucocorticoides (metilprednisolona 60mg/día intravenosa) y broncodilatadores, con lo que siguió una evolución inicial favorable y se pudo extubar a las 48h. No obstante, la paciente volvió a empeorar a las pocas horas, presentando insuficiencia respiratoria y acidosis hipercápnica no corregida con ventilación mecánica no invasiva y que obligó a su reintubación. Dos días después, la paciente se autoextuba accidentalmente, siendo de nuevo reintubada por persistir con insuficiencia respiratoria grave. En los días sucesivos la paciente presentó de nuevo una evolución favorable, pudiéndose extubar de forma definitiva tras unos 10días desde la primera intubación y trasladarse posteriormente a la sala de hospitalización convencional.
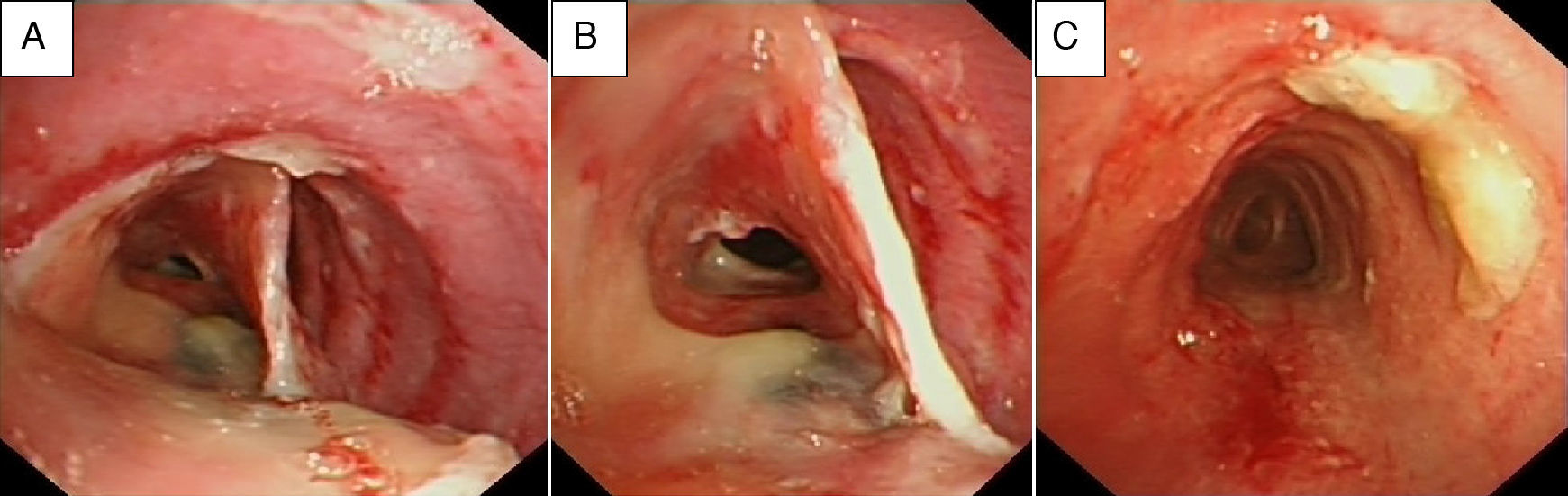
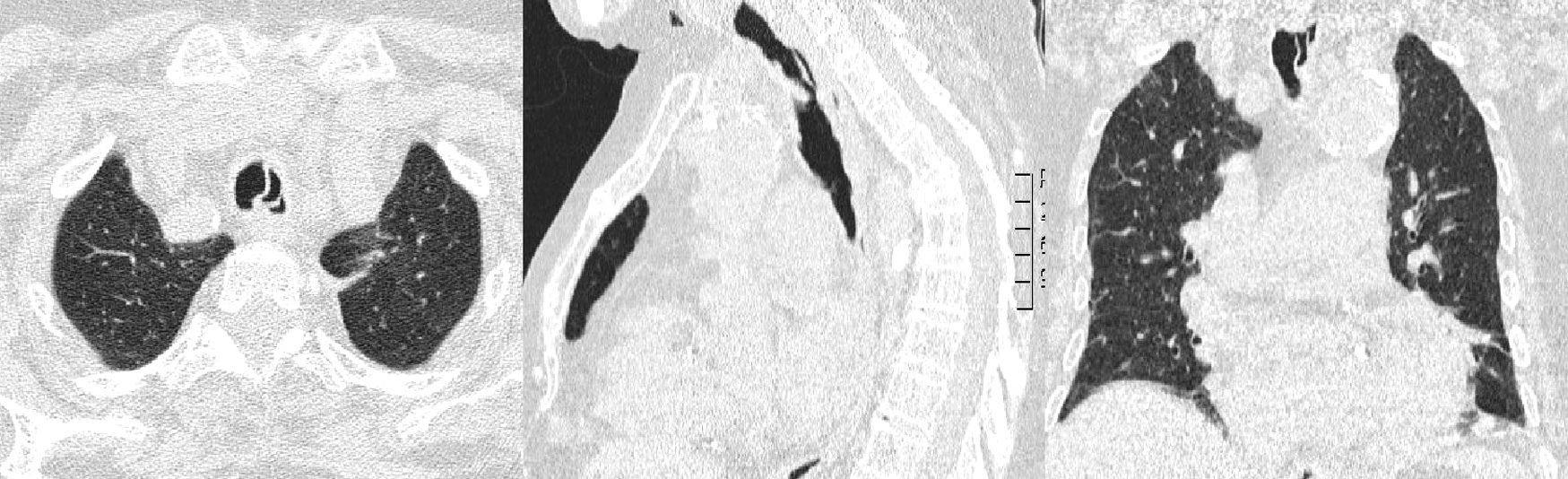
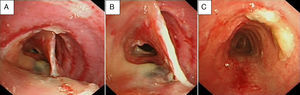
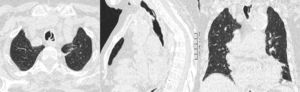
Una vez en la sala de neumología, se practicó una radiografía de tórax que mostró pérdida de volumen del pulmón izquierdo, por lo que se indicó una videobroncoscopia de la que llamó la atención la presencia de una pseudomembrana traqueal de tejido de aspecto inflamatorio que formaba un tabique de unos 2cm de longitud y que dividía la luz endotraqueal en su tercio medio (fig. 1A y B). Así mismo se puso de manifiesto la presencia de secreciones mucosas retenidas en el árbol bronquial, especialmente en el lado izquierdo, interpretándose como atelectasia del pulmón izquierdo secundaria a retención mucosa por la presencia de la pseudomembrana traqueal descrita. Se realizó una tomografía axial computarizada (TAC) torácica que informaba de un infiltrado de aspecto inflamatorio en la língula, probablemente en resolución, y que a la vez confirmó la presencia de un septo intratraqueal que planteaba el diagnóstico diferencial de duplicación traqueal, secuelas traumáticas o reacción a cuerpo extraño (por intubaciones repetidas) (fig. 2). En las siguientes horas se intensificó el tratamiento con fisioterapia respiratoria, se continuó con antibioticoterapia y glucocorticoides, y se planteó la posibilidad de realizar un procedimiento endotraqueal terapéutico durante los días siguientes, que no se llegó a efectuar ante la progresiva mejoría de la paciente. La revisión endoscópica pocos días después confirmó la total desaparición del tabique intratraqueal (fig. 1C). Como curiosidad, la paciente refirió que el día anterior a dicha prueba había expulsado un material denso con la tos. La paciente en total había recibido el siguiente tratamiento glucocorticoideo: metiprednisolona intravenosa 60mg/día durante 8 días, posteriormente 40mg/día durante 2 días, y luego se cambió a prednisona oral 30mg/día, con pauta descendente hasta su suspensión.
Evolución de la pseudomembrana traqueal. A,B) Pseudomembrana traqueal en forma de tabique longitudinal, adherido en continuidad a la pared anterior y posterior de la tráquea, de 2-3cm de longitud y localizada en el tercio medio traqueal. C) Resolución de la pseudomembrana con presencia de algunos restos de moco.
La paciente fue dada de alta y remitida a su domicilio con los siguientes diagnósticos:
- 1.
Insuficiencia respiratoria hipercápnica secundaria a exacerbación de neumopatía crónica (EPOC+cifoescoliosis).
- 2.
Ventilación mecánica (con intubaciones repetidas).
- 3.
Neumonía en la língula.
- 4.
Atelectasia pulmonar izquierda y retención de secreciones secundaria a pseudomembrana traqueal obstructiva resuelta con tratamiento conservador.
La presencia de pseudomembranas y reacciones inflamatorias traqueales inducidas por diferentes causas es un hallazgo conocido. La curiosidad del caso presentado radica por una parte en la presentación clínica, en forma de tabique traqueal longitudinal de importante tamaño que comprometía la luz y la movilización de secreciones, así como su total resolución a los pocos días de utilizar un tratamiento «conservador» basado en la fisioterapia respiratoria y el uso de antiinflamatorios (glucocorticoides). En nuestro caso no fueron necesarios la extracción o el tratamiento mecánico de la lesión mediante procedimientos broncoscópicos terapéuticos más complejos. Lamentablemente, y como limitación, no disponemos del análisis histológico de la lesión descrita, que hubiese podido aportar información útil sobre sus características tisulares.
Dentro de las patologías adquiridas tras la instauración de una vía aérea artificial (intubación o traqueostomía), la estenosis postintubación es la más frecuente en los adultos1 y es debida a una cicatrización excesiva en una zona de la vía aérea en la que se ha producido una lesión transmural al intubar. La mayoría de estas estenosis son de tipo circunferencial (tipo membrana transversal, en forma de cuello de botella o un granuloma) y rodean la pared traqueal, aunque de forma infrecuente puede presentarse en forma de tabique, como sucede en este caso clínico. La aparición de pseudomembranas traqueales no es un hallazgo infrecuente para los broncoscopistas en pacientes con largos períodos de intubación. Sin embargo, al revisar la literatura escrita de esta patología, existen pocos casos reportados y/o artículos que expliquen su incidencia, fisiopatología y tratamientos utilizados.
Es conocido que dentro de los factores que pueden contribuir a incrementar el riesgo de padecer las patologías antes mencionadas tenemos: intubación traumática o prolongada, intubaciones reiteradas (como sucedió en nuestro caso), tubo excesivamente grande, movimientos del tubo e infección local. A estas causas se suman posibles factores favorecedores, como mecanismos autoinmunes2, administración de glucocorticoides y efecto de reflujo gastroesofágico3,4. Otros autores sugieren que la presencia de tabiques intratraqueales o pseudomembranas representa una etapa temprana de lesión isquémica en la pared traqueal relacionada con la alta presión del manguito al intubar. Esta presión endotraqueal ejercida por el tubo produce inflamación, infarto y, finalmente, necrosis de la mucosa traqueal con el secundario desarrollo de una estenosis traqueal5,6. En ocasiones estas lesiones de tipo inflamatorio suelen resolverse de forma espontánea o ayudadas con tratamiento glucocorticoideo (aunque no existe ninguna pauta protocolizada al respecto). Sin embargo, en la mayoría de los casos es necesario aplicar técnicas endoscópicas intervencionistas (broncoscopia rígida, resección con láser o electrocauterio, etc.)7,8. En otros casos esta complicación cursa con un desenlace fatal a pesar del antecedente de una corta duración de la intubación6. Por ello los médicos, en especial los que trabajan con la vía aérea, deben ser alertados sobre esta complicación poco conocida dentro de la intubación endotraqueal.