La fuga aérea es un problema frecuente en cirugía torácica, su prevalencia en el primer día postoperatorio es del 26-54%. Se considera fuga aérea persistente (FAP) postoperatoria si permanece el tercer día tras la cirugía según Brunelli1, tras el cuarto según Cerfolio2 y tras el quinto según Varela3.
Más del 50% de los pacientes tratados mediante drenaje pleural (DP) por neumotórax (NX) presentan fuga aérea a las 48horas4. La prevalencia de FAP varía entre el 8 y 20%, siendo más frecuente en NX espontáneos secundarios5. Se admite la utilización de dispositivos portátiles como la válvula de Heimlich (VH)6 en aquellos pacientes con alto riesgo quirúrgico7. Con la VH se reduce el tiempo de drenaje y de hospitalización5.
El objetivo de este estudio fue confirmar la inocuidad de la VH en pacientes con FAP postoperatoria y por NX, y demostrar su beneficio económico.
Se trata de un estudio descriptivo de una cohorte de pacientes con DP y VH por FAP al alta hospitalaria entre enero de 2013 y mayo de 2020, lo que determinó el tamaño muestral.
Se consideraron como criterios de inclusión a los pacientes con FAP tras NX o postoperados, estables, autónomos o con buen apoyo familiar. Como criterios de exclusión se consideraron la pérdida de seguimiento, las VH intrahospitalarias y las empleadas para diferir el tratamiento quirúrgico.
El seguimiento ambulatorio se realizó con revisiones cada 48-72horas y el DP se retiró tras control radiológico después de 24horas pinzado.
Las variables principales fueron la tasa de éxito, proporción de pacientes con resolución de la FAP tras colocar la VH y el coste ahorrado por tratamiento. Se estudiaron variables epidemiológicas, clínicas y radiológicas como variables independientes.
Se calculó la media, desviación típica y percentiles en las variables cuantitativas, frecuencia y porcentajes en las cualitativas. Se aplicó el test de Kolmogórov-Smirnov para comprobar la normalidad de los datos, la U de Mann-Whitney para comparar la distribución del tiempo entre dos grupos y el de Kruskall-Wallis en más de dos grupos. Se usó la regresión lineal múltiple con la técnica de los algoritmos genéticos para obtener el modelo más parsimonioso y la técnica de bootstrapping como método no paramétrico. Se empleó el test exacto de Fisher para comprobar la relación entre variables cualitativas.
La media de edad fue de 57±17 años, el 73% varones. El 69% de los casos de FAP se produjeron tras cirugía torácica, el 34% fueron resecciones pulmonares mayores y el 48% menores. El 3% se produjo tras NX espontáneos primarios, el 26% tras NX secundarios y el 2% iatrogénicos, un total de 105 casos en 98 pacientes.
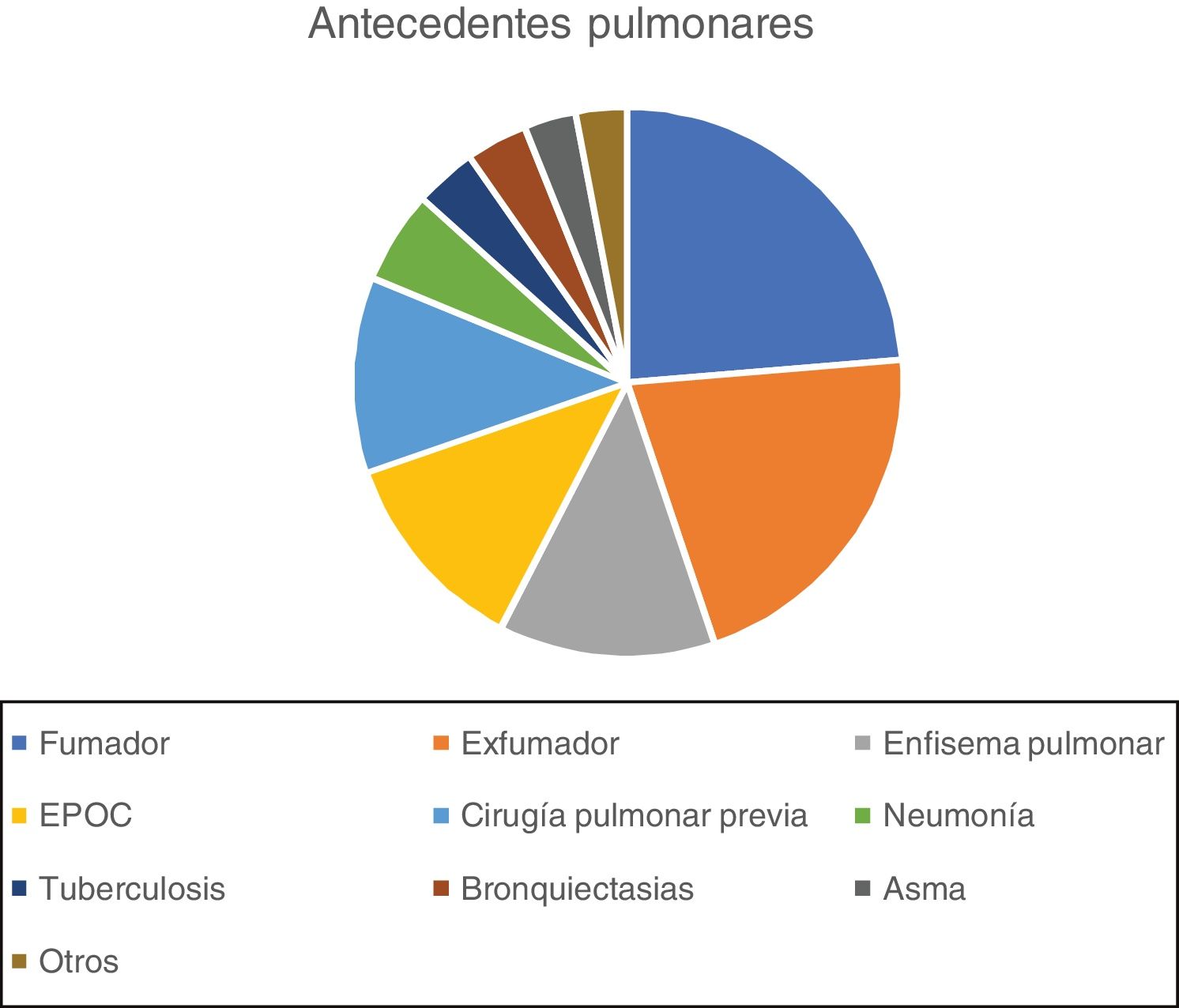
Los antecedentes pulmonares se muestran en la figura 1. El 30% presentaba un antecedente, otro 30% 2, el 14% 3, el 10% 4 y el 2% 5.
Las radiografías previas a la colocación de la VH mostraban el 64% una cámara aérea inferior al 20% y el 28% el pulmón completamente expandido. Tras la retirada del DP y VH un 36% presentaba una cámara aérea inferior al 10%, el 44% pulmones expandidos y NX completo en el 9,5%. Los pacientes han estado una media de 16±8 días con DP y 7,5±5,2 días con VH.
Tan solo el 7% de los casos presentó infección de la herida. Un total de 6 pacientes fueron reingresados, de los cuales 2 se resolvieron al conectar el drenaje a aspiración y 4 precisaron de nuevo DP (2 recibieron antibiótico por empiema pleural). Otros 8 pacientes fueron reintervenidos para resolver la FAP. En 2 pacientes se produjo la caída accidental del drenaje pleural.
Dado que el coste de la habitación de Cirugía Torácica en nuestro centro es de 1.453€, se ha calculado un coste ahorrado por tratamiento de 1.140.605€ (785 días).
El análisis multivariante ha detectado que la edad, el tabaquismo y haber padecido tuberculosis se asociaron con mayor tiempo de DP, y ser fumador, tener enfisema pulmonar y haber padecido tuberculosis con un mayor tiempo de VH.
Los estudios existentes sobre el tratamiento ambulatorio con VH son escasos, en su mayoría, series de casos retrospectivos y en pacientes con NX. El tamaño muestral ha sido mayor que la media de los estudios de la literatura (105 frente a los 78,5 casos de media en la literatura)8.
El antecedente de tuberculosis supuso mayor duración del DP y tiempo hasta la resolución de la FAP (p=0,053). Está descrita la relación de tuberculosis con el déficit de la función pulmonar así como mayor dificultad en el intercambio de gases9, factores descritos como pronósticos de FAP3,10, lo que apoya el hecho de que el antecedente de tuberculosis alargue el tiempo de resolución de esta.
Aproximadamente el 90% de los casos de FAP se resuelven de forma conservadora, manteniendo el DP hasta su resolución11. Sin embargo, aumenta el coste sanitario3 al alargar la estancia hospitalaria10,12. Wright et al. describieron la FAP como la segunda causa de prolongación de la hospitalización en pacientes con lobectomía, tras el control del dolor12. Varela et al. estimaron un sobrecoste de más de 39.000€ por 6 días más de hospitalización en 21 pacientes con FAP3.
La tasa de éxito ha sido del 82%, mayor que la observada en otros estudios, 77,9% (IC95%: 75,2-80,4%)8, con independencia de su etiología.
Otras alternativas para el tratamiento de la FAP son la pleurodesis con sangre autóloga13 o con otros agentes14, es más invasivo y con complicaciones potencialmente graves. Las válvulas endobronquiales se emplean en pacientes inoperables o con fracaso del tratamiento conservador15 y su precio es elevado.
La cirugía en las FAP postoperatorias se reserva para grandes fugas y fracaso del tratamiento conservador. La técnica varía en función del daño pulmonar existente (sutura simple, resecciones, sellantes).
Un mayor tamaño muestral podría demostrar la influencia de factores que no han resultado significativos. Para ello, sería de interés realizar estudios cooperativos prospectivos.
Los dispositivos como la VH para tratamiento ambulatorio de la FAP suponen un ahorro sustancial para el sistema con complicaciones leves. Su empleo puede tener beneficios clínicos y económicos.