La ventilación mecánica domiciliaria (VMD) precisa técnicas complementarias para optimizar el tratamiento, que son revisadas en el presente trabajo.
El manejo de las secreciones respiratorias es muy importante, ya que muchos pacientes, particularmente cuando descienden los flujos de tos, precisan la aplicación de técnicas manuales o asistidas para el manejo de secreciones, técnicas de tos asistida (manual o mecánica) y aspiración mecánica de secreciones.
Si se aplica la VMD de forma invasiva, el buen manejo de la cánula de traqueostomía es esencial para su éxito.
Las alteraciones durante el sueño pueden estar presentes en estos pacientes, siendo un aspecto a valorar, estudiadas mediante polisomnografía o poligrafía respiratoria, que además ayudan a identificar las asincronías entre el paciente y el ventilador.
Otras técnicas que pueden ser requeridas en pacientes con VMD son la fibrobroncoscopia o el soporte nutricional (especialmente si se requiere la colocación de una sonda de gastrostomía).
La monitorización de la VMD aporta información sobre la efectividad del tratamiento aplicado. Existen varios métodos para ello, como pueden ser la pulsioximetría, la capnografía o los programas internos de los ventiladores.
Finalmente, se revisa la importancia de la percepción subjetiva del paciente, ya que puede tener potencial influencia en el éxito de la VMD.
This is a review of the different complementary techniques that are useful for optimizing home mechanical ventilation (HMV).
Airway clearance is very important in patients with HMV and many patients, particularly those with reduced peak cough flow, require airway clearance (manual or assisted) or assisted cough techniques (manual or mechanical) and suctioning procedures, in addition to ventilation.
In the case of invasive HMV, good tracheostomy cannula management is essential for success.
HMV patients may have sleep disturbances that must be taken into account. Sleep studies including complete polysomnography or respiratory polygraphy are helpful for identifying patient-ventilator asynchrony.
Other techniques, such as bronchoscopy or nutritional support, may be required in patients on HMV, particularly if percutaneous gastrostomy is required.
Information on treatment efficacy can be obtained from HMV monitoring, using methods such as pulse oximetry, capnography or the internal programs of the ventilators themselves.
Finally, the importance of the patient's subjective perception is reviewed, as this may potentially affect the success of the HMV.
La ventilación mecánica domiciliaria (VMD) se aplica en un conjunto heterogéneo de enfermedades, tanto de forma invasiva (VMI) como no invasiva (VMNI) (tablas 1 y 2), con importantes diferencias en prevalencia y patrones de uso1,2. Particularmente en los pacientes con alta dependencia será necesario emplear técnicas complementarias para que la VMD sea plenamente efectiva, que a continuación serán revisadas.
Condiciones médicas susceptibles de ventilación mecánica domiciliaria en el adulto
| Trastornos del sistema nervioso central | Malformación de Arnold-Chiari |
| Traumatismos del sistema nervioso central | |
| Enfermedades cerebrovasculares | |
| Trastornos congénitos y adquiridos del control respiratorio | |
| Mielomeningocele | |
| Traumatismos de la médula espinal | |
| Esclerosis lateral amiotrófica | |
| Síndrome de Guillain-Barré | |
| Parálisis del nervio frénico | |
| Poliomielitis y síndrome pospolio | |
| Atrofia espinal | |
| Enfermedades neuromusculares | Distrofia muscular de Duchenne |
| Distrofia miotónica de Steinert | |
| Otras distrofias musculares | |
| Miastenia gravis | |
| Deformidades de la caja torácica | Toracoplastia |
| Cifoescoliosis | |
| Trastornos musculoesqueléticos secundarios | |
| Síndrome de Obesidad-hipoventilación | |
| Enfermedades obstructivas de las vías aéreas inferiores | Displasia broncopulmonar |
| EPOC | |
| Fibrosis quística | |
| Otras | Trastornos de la vía aérea superior |
| Síndrome de Pierre-Robin | |
| Traqueomalacia | |
| Parálisis de cuerdas vocales |
Condiciones médicas susceptibles de ventilación mecánica domiciliaria en la edad pediátrica
| Displasia broncopulmonar |
| Trastornos restrictivos del parénquima pulmonar |
| Anomalías de la caja torácica |
| Enfermedades de motoneurona |
| Miopatías primarias (p.ej., enfermedad de Duchenne) |
| Trastornos de la médula espinal |
| Síndrome de hipoventilación alveolar congénita |
| Síndrome de hipoventilación alveolar adquirida (p. ej., tumores o hemorragia del troncoencéfalo) |
| Mielomeningocele |
| Trastornos del desarrollo o del control neurológico de los centros respiratorios (p. ej., apnea del prematuro) |
Los pacientes con VMD pueden requerir el aprendizaje por parte del propio paciente, si es autónomo, o por parte de sus familiares y cuidadores, de técnicas de manejo de secreciones, manuales o instrumentales, tos asistida y aspiración de secreciones (tabla 3).
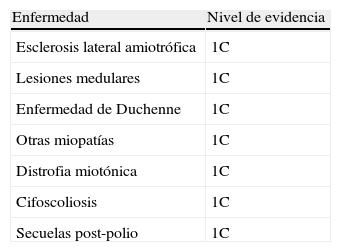
Niveles de evidencia en el manejo de secreciones de la patología más frecuente susceptible de medidas para el manejo de secreciones
| Enfermedad | Nivel de evidencia |
| Esclerosis lateral amiotrófica | 1C |
| Lesiones medulares | 1C |
| Enfermedad de Duchenne | 1C |
| Otras miopatías | 1C |
| Distrofia miotónica | 1C |
| Cifoscoliosis | 1C |
| Secuelas post-polio | 1C |
1C: recomendación fuerte, procedente de estudios de baja calidad o de baja calidad de evidencia (estudios observacionales o series de casos).
Adaptada de Make et al.24.
Existen varias modalidades, como las técnicas espiratorias lentas, el drenaje autógeno o técnicas de espiración forzada que tienen como objetivo mejorar el transporte mucociliar3. Solo deben realizarse en pacientes con función muscular espiratoria conservada. Otras técnicas manuales, como la percusión o clapping, vibración manual y drenaje postural4–6, han sido ampliamente estudiadas en pacientes con otras enfermedades respiratorias como la fibrosis quística. Su utilidad en pacientes con alteración de la capacidad espiratoria no está demostrada.
Técnicas instrumentales de manejo de secrecionesLos dispositivos de presión espiratoria positiva (PEP) oscilante y no oscilante aumentan el reclutamiento alveolar, la ventilación colateral y disminuyen la hiperinsuflación mediante una resistencia a la salida del flujo aéreo del dispositivo3–6. De esta forma generan una presión positiva proporcional al grado de resistencia del dispositivo, previniendo así el cierre prematuro de las vías aéreas durante la espiración. Además, consiguen actuar mecánicamente sobre las propiedades reológicas del moco7,8. Otros sistemas, como la ventilación percusiva intrapulmonar9,10 o los dispositivos externos de oscilación-compresión a alta frecuencia de la pared torácica, se han empleado para favorecer el manejo de secreciones, actuando en la movilización de las secreciones y sobre las características viscoelásticas del moco11.
Aunque son técnicas con escasos efectos adversos, se han descrito alteraciones en el intercambio gaseoso y fallo respiratorio en sanos y pacientes con EPOC agudizado12. Igualmente, la función muscular espiratoria debe estar preservada.
Técnicas de tos asistida manualEstas técnicas están indicadas en pacientes con enfermedades neuromusculares (ENM) y picos flujo de tos (PCF) espontáneos inferiores a 270l/min y pacientes con otras enfermedades que cursen con debilidad muscular y con tos ineficaz13–17.
Consisten en una combinación de compresión torácica y abdominal asociada a un esfuerzo tusígeno. Si presentan una capacidad vital forzada inferior a 1.500ml se recomienda realizarlas tras obtener la capacidad máxima de insuflación, siempre que la función bulbar esté conservada. Consiste en introducir el máximo volumen de aire mediante varias insuflaciones con resucitador manual (Ambú®), ventilador volumétrico o respiración glosofaríngea, con glotis cerrada entre las sucesivas emboladas, para posteriormente conseguir flujos tusígenos elevados13.
Cuando los PCF asistidos manualmente son superiores a los 4l/s, no se ha demostrado que las técnicas mecánicas de tos asistida sean más eficaces que estas, y por tanto no son necesarias. La efectividad de este proceso depende de manera muy directa de la colaboración del paciente17.
Técnicas de tos asistida mecánicaSe realizan con un dispositivo mecánico generador de presiones que produce alternativamente una presión positiva (insuflación), seguida de una presión negativa (exuflación), que provoca flujos de aire que permiten arrastrar las secreciones de las porciones más distales a proximales. Se puede administrar a través de una interfase oronasal sin fugas, o a través de cánula de traqueostomía o tubo orotraqueal. En la actualidad se dispone en el mercado de 2 dispositivos de insuflación-exuflación mecánica: el Respironics Cough-Assist® y, de reciente aparición, el Respironics Cough Assist E70®, que aporta mayor portabilidad, posibilidad de determinación de PCF, volúmenes y la combinación de oscilación y ciclados de presión18, con independencia de otros dispositivos que puedan estar disponibles en el mercado. Las oscilaciones de alta frecuencia asociadas a la tos asistida mecánicamente en los pacientes con ELA y situación clínica estable no modifican los PCF y los volúmenes generados19. Deben ser realizadas al menos 3 veces al día, y a demanda si existe un incremento en las secreciones o desaturación provocada por las mismas13–17.
Estas técnicas están indicadas en pacientes con ENM y PCF inferiores a 270l/min y en pacientes con otras enfermedades que cursen con debilidad muscular y con tos ineficaz, siempre que mantengan la función de la musculatura bulbar al menos parcialmente conservada13–17. Si la musculatura bulbar está severamente afectada, el Cough-assist es ineficaz para el manejo no invasivo de las secreciones respiratorias, ya que se ha descrito el colapso de la vía aérea superior o cierre de glotis durante la fase de exuflación en estos pacientes, con lo que las secreciones respiratorias se quedan retenidas por debajo de dicho colapso20.
Deben aplicarse, por regla general, 6-8 ciclos de insuflación-exuflación mecánica, aunque debe ser individualizado en cada paciente, según tolerabilidad, eficacia y experiencia con el dispositivo. La técnica puede repetirse en situaciones agudas hasta que dejen de fluir secreciones o revierta la desaturación. Puede utilizarse el dispositivo en modo automático o manual, facilitando así la coordinación entre el paciente y el personal que lo realiza. Cuando se emplean a través de interfases oronasales, se programan presiones iniciales de +20 a −20cmH2O, aumentándolas de forma progresiva según la tolerancia hasta niveles más eficaces de +40 a −40cmH2O. Mediante un modelo de pulmón artificial se demostró que, con impedancia normal, con presiones de insuflación +40cmH2O, presiones de exuflación de −40cmH2O, tiempos de insuflación de 2s, tiempos de exuflación de 3s y pausas de 1s, se generaban flujos de exuflación mayores de 270l/min13–17,21. Cuando se modificaba la impedancia del pulmón artificial, los flujos de exuflación obtenidos con dichos parámetros variaban según cambios en resistencia y compliance16.
En adultos en situación estable se ha objetivado que presiones inferiores a ±30cmH2O son inefectivas, y en situaciones agudas, con aumento de la resistencia de la vía aérea por retención de secreciones, o por disminución de la compliance toracopulmonar, pueden ser necesarias presiones más elevadas20,21.
Aspiración de secrecionesLa combinación de los dispositivos de insuflación-exuflación mecánica junto con la aspiración con sonda permite un manejo óptimo de las secreciones, particularmente en pacientes con ENM. La aspiración se realiza a través de un catéter conectado a una toma de succión. Los cuidadores deben estar formados en la utilización de la técnica, en previsión de complicaciones, como obstrucción por tapón de moco. El diámetro del catéter de aspiración no debe sobrepasar la mitad del diámetro interno de la cánula ni más del 70% en niños. Se recomienda una presión negativa de 120-150mmHg en adultos, 80-120mmHg en adolescentes, 80-100mmHg en niños y 60-80mmHg en neonatos. La inserción debe ser poco profunda para evitar efectos adversos, y no debe ser mayor de 15s, porque se pueden producir lesiones endobronquiales por aspiraciones vigorosas. Uno de los inconvenientes más importantes es que habitualmente por la anatomía bronquial se accede hasta en el 90% de los casos al árbol bronquial derecho, realizándose aspiraciones incompletas16,22. Es recomendable combinar el Cough Assist con aspiraciones en regiones más superiores sin llegar a traspasar con la sonda el extremo distal de la cánula, siendo una técnica menos traumática y más completa, facilitando aspiraciones de zonas no accesibles con aspiraciones convencionales23.
Acceso invasivo de la vía aérea: traqueostomíaCuando la VMNI no es eficaz, ante la inefectividad de las ayudas no invasivas para la tos o ante una afectación bulbar grave se debe plantear al paciente la realización de una traqueostomía. Clásicamente, la indicación venía marcada por una FVC<50% del predicho, aunque existen discrepancias sobre este umbral24. Si se trata de una patología aguda recuperable y la evolución del paciente lo permite, se puede iniciar la desventilación y la decanulación25. No obstante, si el paciente tiene una ENM con afectación grave de la musculatura bulbar, las ayudas no invasivas fracasan y resulta imprescindible mantener dicha traqueostomía26,27. La elección de VMD (mediante VMI o VMNI) debería ser discutida de forma precoz, con el fin de que se ajuste a los deseos del paciente y familiares. Nunca debería decidirse durante una descompensación aguda, sin conocer las voluntades del paciente en este sentido28. Para ello es imprescindible realizar una valoración respiratoria previa que permita la detección en sus fases iniciales de la afectación respiratoria y establecer una comunicación sobre los deseos del paciente entre todas las personas implicadas: familia y profesionales. Un elemento de enorme ayuda que siempre debemos aconsejar es el documento de decisiones o voluntades anticipadas, ya en vigor en varias autonomías desde 2002, que permite al paciente, cuando su situación le impide hacerlo personalmente, expresar al menos cómo no le gustaría morir, reduciendo la angustia de la familia a tener que autorizar o no un determinado tratamiento26.
Cánulas de traqueostomíaProbablemente las cánulas de traqueostomía sin balón plantean menos problemas a largo plazo y son las más adecuadas ante el fracaso de las medidas no invasivas. Cuando se utilizan cánulas fenestradas, tapando la boca de la cánula el paciente puede hablar si la afectación bulbar no se lo impide. Al colocar la cánula, para evitar úlceras o granulomas, debe comprobarse mediante fibrobroncoscopia (FB) que ni la fenestra ni el extremo distal contactan con la mucosa traqueal. Cuando los pacientes son incapaces de manipular ellos solos la cánula, es imprescindible que dispongan de un sistema seguro de aviso y que siempre haya una persona atenta para poder auxiliarles28.
Por seguridad, las cánulas deben llevar siempre una cánula interna que pueda extraerse inmediatamente en caso de obstrucción26. Las cánulas sin balón permiten generalmente mantener una adecuada ventilación alveolar y un correcto manejo de secreciones hasta que la afección bulbar alcanza un punto crítico en el que las fugas se vuelven excesivas o las aspiraciones de saliva son molestas o producen hipoxemia. El uso de cánulas sin balón puede facilitar la fonación en pacientes portadores de VMI las 24h si mantienen una correcta función bulbar. En pacientes que realizan VMI<24h puede ser útil el uso de cánulas fenestradas para facilitar la fonación en los momentos de pausa. Cuando se usan cánulas con balón, la presión de llenado debe ser inferior a 25mmHg, y en los enfermos sin gastrostomía no debe hincharse el balón para comer, ya que al hacerlo aumentan las interferencias mecánicas en la deglución, favoreciendo las aspiraciones.
Cuando la VMI no es a tiempo completo y siempre que se compruebe mediante FB que la fenestración está bien situada, las cánulas fenestradas disminuyen el trabajo ventilatorio y permiten hablar en los momentos de pausa28.
Manejo de secreciones por traqueostomíaEn estos casos, el manejo de las secreciones respiratorias es similar al descrito anteriormente, pero con algunas pequeñas adaptaciones26. Habrá que comprobar que los cuidadores realizan correctamente las aspiraciones y que el material domiciliario (sondas, recambios, aspirador, etc.) reúne las condiciones adecuadas. Para realizar la aspiración traqueal es aconsejable introducir mínimamente la sonda y evitar las aspiraciones profundas, ya que se han descrito lesiones en la mucosa traqueobronquial por las mismas, además de que en general se accede solo al árbol bronquial derecho, tal como hemos mencionado. Para reducir el riesgo de complicaciones asociadas a la aspiración traqueal se ha sugerido el uso previo de sistemas de tos asistida mecánica, tal y como se explica en otro apartado de la presente revisión. En cualquier caso, es necesario utilizar técnicas limpias de aspiración, aunque no se precisa un entorno estéril. No existe ningún estudio diseñado para determinar el momento adecuado para realizar las aspiraciones. Los expertos sugieren guiarse por las sensaciones de los enfermos, el aumento de los picos de presión del ventilador y las caídas de la SpO2. Debe evitarse la instilación rutinaria de suero por la cánula. Las guías recomiendan los filtros que retienen calor y humedad frente a los humidificadores-calentadores durante la ventilación por traqueostomía29,30.
Principales complicaciones de la ventilación mecánica por traqueotomíaSi con buena práctica se evitan las lesiones traqueales, las infecciones respiratorias son las complicaciones más frecuentes de estos enfermos. Deben utilizarse protocolos que faciliten respuestas terapéuticas tempranas, así como disponer de alarmas efectivas para evitar episodios graves o fatales31.
Cuidados domiciliarios de la cánula de traqueostomía. Cambios de cánulaExiste poca información en la literatura sobre cuándo hay que cambiar una cánula; en general las recomendaciones se han extraído de opiniones de expertos.
El primer cambio de cánula se ha de realizar entre los 7-14días de su colocación, que debería realizarse por personal experto y entrenado. En cuanto a los cambios sucesivos, dependerán de las recomendaciones del fabricante, de las condiciones del enfermo y de las necesidades clínicas. La mayor parte de las cánulas están provistas de cánula externa y 2 cánulas internas, lo que favorece la limpieza diaria y la duración. En general, se recomienda cambiar la cánula completa entre 30-90días32.
Sueño y ventilación mecánica domiciliariaLas distintas enfermedades que reciben VMD presentan alteraciones del sueño ligadas a la enfermedad o por efecto de la ventilación (fugas o asincronías). Los estudios del sueño son útiles para el diagnóstico o la monitorización de la respuesta al tratamiento, especialmente sobre la sincronía entre el paciente y el ventilador (principal determinante de la tolerancia y la efectividad de la VMD), de cara al ajuste de los parámetros del ventilador33,34.
Sueño y ventilación mecánica domiciliaria en enfermedades neuromuscularesLos pacientes con ENM presentan fragmentación del sueño, baja eficiencia del sueño, aumento de fase1, reducción del sueño REM, presencia de apneas centrales, mixtas, hipoventilación y con menor frecuencia apneas obstructivas35,36. Con la VMD mejoran los parámetros respiratorios, la supervivencia y la calidad de vida37–40. También se ha descrito mejoría de la oxigenación41.
No existe acuerdo sobre la necesidad de un estudio del sueño, ya sea polisomnografía (PSG) o poligrafía (PR), para su inicio y seguimiento. Hay estudios a favor42,43 y en contra 44,45 de la PSG o la PR.
Con la evidencia actual, a los pacientes con ENM sin VMD en los que se sospechen alteraciones del sueño puede realizarse oximetría nocturna idealmente con capnografía y, si hay dudas, PSG. Para el inicio de la VMD no es necesaria la PSG, y una vez iniciada la VMD, el estudio de sueño con PSG se realizaría si hay mala tolerancia, o no corrección de los síntomas y/o de los parámetros gasométricos44,46.
Sueño y ventilación mecánica domiciliaria en enfermedad pulmonar obstructiva cónicaLos pacientes con EPOC tienen fragmentación del sueño y desaturaciones frecuentes durante el sueño REM47–49. La saturación de O2 en vigilia en reposo es uno de los mejores predictores de desaturación nocturna50,51, aunque hay que tener en cuenta otros factores como la obesidad, la hipercapnia o el síndrome de apneas-hipopneas del sueño (SAHS)52.
Un reciente metaanálisis muestra que la VMD en EPOC estables hipercápnicos no tiene efectos clínicos o estadísticos en el intercambio de gases, tolerancia al ejercicio, calidad de vida, función pulmonar o eficiencia del sueño53.
Respecto al impacto de la VMNI en la eficiencia del sueño, encontramos resultados contradictorios54–57. La PSG o PR se realizarían si se sospecha SAHS asociado y en aquellos con disnea y esfuerzos respiratorios a pesar de la ventilación, para ajustar el ventilador58.
Sueño y ventilación mecánica domiciliaria en cifoescoliosisAunque la función pulmonar junto con una oximetría nocturna es una herramienta útil junto con la capnografía en vigilia, para documentar la hipoventilación con indicación de inicio de la VMD, la PSG es la prueba más sensible para evaluar la hipoventilación nocturna y si coexiste SAHS59.
La VMD se ofrece cuando hay fallo respiratorio crónico hipercápnico; los pacientes sin hipercapnia pueden manejarse de forma cautelosa con oxigenoterapia suplementaria60–62.
No hay datos del modo ventilatorio o de los parámetros de VMD, más que para eliminar la hipoventilación nocturna, la hipoxia y el SAHS. Tampoco sobre el lugar de inicio, monitorización, soporte y seguimiento63.
Sueño y ventilación mecánica domiciliaria en el síndrome hipoventilación-obesidadLos trastornos del sueño son muy frecuentes entre los paciente con síndrome hipoventilación-obesidad (SHO), aunque no forman parte de la definición. Se asocian además a SAHS en un 80-90%64,65. La hipoventilación sin SAHS y las apneas centrales son menos frecuentes66.
La mayoría de pacientes se pueden manejar con VMNI binivel y la CPAP puede ser efectiva en casos de SHO leve y SAHS. La PSG, la oximetría nocturna y los gases se usan para asesorar la respuesta al tratamiento. La PSG es útil para la titulación y confirmar la eficacia de los parámetros del ventilador67.
Fibrobroncoscopia y ventilación mecánica domiciliariaLa FB es una técnica diagnóstica y terapéutica que puede ser indicada en situaciones de insuficiencia respiratoria aguda o en pacientes dependientes de la VMD. La aplicación de la ventilación durante la realización de la FB puede evitar las complicaciones y mejorar la ventilación durante la prueba68. Varios estudios han demostrado que se puede realizar de forma segura aplicando VMNI con diferentes interfases (mascarilla tipo helmet, facial, oronasal o nasal)69–71. Por ello, la necesidad de ventilación no debe ser un obstáculo para practicar una técnica en ocasiones necesaria, siempre que se disponga de un entorno adecuado y de personal experto72.
Nutrición y ventilación mecánica domiciliariaLa nutrición es un aspecto fundamental del cuidado de los pacientes con VMD, con influencia pronóstica. El consejo nutricional o el aporte de suplementos pueden ser suficientes, pero en ocasiones se necesita la colocación de una sonda de gastrostomía, especialmente en los pacientes con ENM27,73. La ventilación permite la colocación de dicha sonda de una forma segura, incluso en pacientes con un deterioro funcional avanzado74.
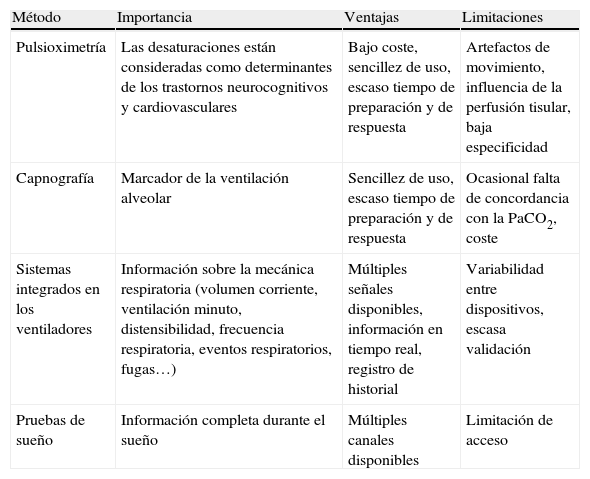
Monitorización de la ventilación mecánica domiciliariaTiene una doble finalidad: vigilar la situación (seguridad) y aportar información (ajuste o corrección). Existen diversos métodos que de forma no invasiva permitirán vigilar los efectos de la VMD (tabla 4).
Métodos para la monitorización de la ventilación mecánica domiciliaria
| Método | Importancia | Ventajas | Limitaciones |
| Pulsioximetría | Las desaturaciones están consideradas como determinantes de los trastornos neurocognitivos y cardiovasculares | Bajo coste, sencillez de uso, escaso tiempo de preparación y de respuesta | Artefactos de movimiento, influencia de la perfusión tisular, baja especificidad |
| Capnografía | Marcador de la ventilación alveolar | Sencillez de uso, escaso tiempo de preparación y de respuesta | Ocasional falta de concordancia con la PaCO2, coste |
| Sistemas integrados en los ventiladores | Información sobre la mecánica respiratoria (volumen corriente, ventilación minuto, distensibilidad, frecuencia respiratoria, eventos respiratorios, fugas…) | Múltiples señales disponibles, información en tiempo real, registro de historial | Variabilidad entre dispositivos, escasa validación |
| Pruebas de sueño | Información completa durante el sueño | Múltiples canales disponibles | Limitación de acceso |
La oxigenación es esencial en la VMD. La desaturación nocturna está considerada como uno de los principales determinantes de los trastornos neurocognitivos y de las consecuencias cardiovasculares de la insuficiencia respiratoria crónica. Pese a que no existen pautas de actuación establecidas, la SpO2 (especialmente su registro nocturno) es uno de los instrumentos más ampliamente recomendados75,76.
Sus desventajas son varias, como los artefactos de medida (movimientos) y la influencia de la perfusión tisular periférica. Además, existe una gran variablidad debida al dispositivo, según la frecuencia de muestreo (oscila entre 2-21s). La precisión de la SpO2 descrita en los estudios del sueño es del 2-6% en comparación con la gasometría arterial77,78. El mayor inconveniente es su baja especificidad, ya que medimos las consecuencias (desaturaciones) pero no se registran sus múltiples causas (inestabilidad de la vía aérea superior, apneas, disminución de la orden ventilatoria, asincronías o fugas aéreas)79.
Sus principales ventajas son el bajo coste, la sencillez, el escaso tiempo de preparación y la respuesta en un breve periodo de tiempo (en ambos casos de pocos segundos).
CapnografíaLa medición del CO2 aporta información sobre la adicuada ventilación alveolar. Existen 2 técnicas:
- a)
Medida del pico de CO2 espirado (PETCO2). Su uso no está muy extendido debido a varias limitaciones. El gradiente PETCO2-PaCO2 depende de la relación VD/VT. Su medición nocturna (disminución fisiológica durante el sueño) o en pacientes con alteraciones de la relación VD/VT disminuye su fiablidad. Por último, hay problemas técnicos por fugas en la interfase de aplicación de la VMD80.
- b)
Medida transcutánea del CO2 (PtcCO2). La medida transcutánea se basa en la observación de que el CO2 tiene una elevada solubilidad tisular que lo hace difundir rápidamente a la piel, donde un electrodo es capaz de medir esta PtcCO2. La técnica muestra una elevada concordancia con la medida invasiva del CO2 mediante gasometría, incluso cuando se usa ventilación mecánica81.
Las principales limitaciones son las molestias locales que pueden aparecer si no se usa correctamente (quemaduras cutáneas principalmente), la importancia del correcto posicionamiento del electrodo, el consumo de materiales (membranas, gas…), la necesidad de calibraciones periódicas y el coste de los equipos81.
Existen dispositivos recientemente desarrollados que obvian problemas antiguos como calibraciones periódicas o molestias locales, por lo que su uso puede ser considerado como una alternativa no invasiva a la gasometría33,82
Sistemas de análisis integrados en los ventiladoresLos ventiladores suelen tener incluidos sistemas poligráficos (desarrollados por los propios fabricantes) que aportan información de la mecánica respiratoria del paciente. Esta información proviene de mediciones directas (sensores) o de estimaciones (algoritmos matemáticos)83,84.
Existe una gran variabilidad en la fiabilidad de la estimación del volumen corriente y fugas85. Además, pocos trabajos han estudiado su impacto en la práctica clínica habitual86,87. A la vista de los escasos datos y la ausencia de recomendaciones de sociedades científicas, a estos sistemas se les atribuye bajo nivel de evidencia33.
En vista de los resultados de fiabilidad obtenidos, parece obvio que dichos algoritmos deberían ser homogeneizados o bien deberían desarrollarse sistemas independientes de monitorización88.
Percepción subjetiva del pacienteSe han realizado pocos estudios sobre el punto de vista del paciente y su satisfacción en la VMD89, aunque es un aspecto importante en la calidad de los servicios90–92. Los ventiladores domiciliarios son heterogéneos en términos de funcionamiento técnico93 y no fáciles de usar desde la perspectiva del médico94 y del paciente95 tanto en comodidad como en ergonomía.
En pacientes con ENM y VMD existen diferencias entre pacientes y prescriptores. Los prescriptores son más propensos a prescribir nuevas tecnologías más que los pacientes, que son reticentes por la falta de información96.
Por último, la selección de la interfase también es un aspecto clave para el éxito de la VMD97, y la selección debería combinar preferencia del paciente y efectividad, si bien no hay estudios aleatorizados en VMD respecto a la preferencia del paciente98,99.
Perspectivas futurasParecen necesarios trabajos de validación de los sistemas de monitorización integrados en los ventiladores para disponer de datos fiables en la toma de decisiones. Estos sistemas de monitorización deberían, idealmente, estar disponibles a distancia, con el potencial beneficio que ello puede suponer para el paciente y para el sistema sanitario (utilización de recursos)100. Además, el acceso en tiempo real y al historial completo podría aportar una información lo más completa posible en la toma de decisiones. Para ello quizás se pueden aprovechar los avances recientes en el campo de la telemedicina87,101.
FinanciaciónEste trabajo no ha recibido financiación de ningún tipo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.