*Al final del artículo se indican los miembros del EMETNE-SEPAR.
Introducción
En los últimos 5 años se han realizado varios trabajos relacionados con los resultados obtenidos en el tratamiento de los tumores pulmonares neuroendocrinos1-4. En el año 2000 publicamos nuestra experiencia en 361 casos tratados quirúrgicamente entre 1980 y 19975, recogidos retrospectivamente. Con posterioridad, desde 1998 hasta 2002, el Estudio Multicéntrico Español de los Tumores Neuroendocrinos del Pulmón de la Sociedad Española de Neumología y Cirugía Torácica (EMETNE-SEPAR) recogió prospectivamente y estudió otros 404 nuevos casos. Teniendo en cuenta estos hechos, este estudio pretende determinar la tendencia de distintos factores pronósticos en este tipo de tumores a través del análisis de los datos de nuestra primera experiencia y el de los casos recogidos y tratados en el segundo período.
Pacientes y métodos
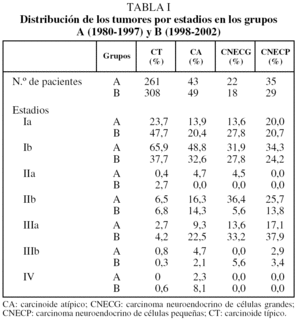
Se establecieron 2 grupos de pacientes: grupo A, formado por los primeros 361 casos 261 tumores carcinoides típicos, 43 tumores carcinoides atípicos, 22 carcinomas neuroendocrinos de células grandes (CNECG) y 35 carcinomas neuroendocrinos de células pequeñas (CNECP), obtenidos entre 1980 y 1997 de forma retrospectiva, y grupo B, constituido por 404 nuevos casos (308 carcinoides típicos, 49 carcinoides atípicos, 18 CNECG y 29 CNECP), recogidos de forma prospectiva de 1998 a 2002. Los anatomopatólogos revisaron y clasificaron todas las muestras tumorales de acuerdo con la nueva clasificación de la Organización Mundial de la Salud (OMS) de 1999, incluyendo los nuevos criterios de Travis para la clasificación de los tumores carcinoides atípicos4. Se estudió a todos los pacientes siguiendo el mismo protocolo, a través de la información proveniente del seguimiento clínico y de los informes anatomopatológicos. El tiempo medio de seguimiento en el grupo A fue de 93 meses (rango: 12-273), y en el grupo B, de 39 meses (rango: 12-81). Además se recogieron en ambos grupos los datos de supervivencia y los relacionados con la recurrencia tumoral.
En todos los casos se realizó una resección quirúrgica completa y adecuada del tumor. En el análisis de ambos grupos las variables clínicas consideradas fueron: sexo, edad media, localización tumoral (central o periférica), tamaño tumoral, afectación ganglionar y su estadio patológico según la clasificación TNM de la Unión Internacional contra el Cáncer (UICC)6. Los datos de supervivencia se obtuvieron de las notas clínicas de las revisiones sucesivas de los pacientes en cada hospital. Se determinaron la incidencia y el porcentaje de metástasis y de recurrencia local, así como la causa del fallecimiento de los pacientes que murieron durante el seguimiento.
Análisis estadístico
El análisis estadístico se realizó con el programa SPSS (Statistical Package for Social Sciences) versión 12.0. Se utilizó el test de la t de Student, o de la U de Mann-Whitney cuando fue necesario, para la comparación de variables numéricas con otras variables categóricas dicotómicas. La comparación de variables numéricas con otras categóricas de más de 2 categorías se llevó a cabo con el ANOVA para un factor; cuando el resultado de este test fue significativo, para las comparaciones posteriores se utilizó el test de Duncan. La supervivencia se calculó mediante el método de Kaplan-Meier. Los test de rangos logarítmicos y Breslow se emplearon en las comparaciones de las funciones de supervivencia entre los distintos factores. En el análisis multivariante se aplicó la regresión lineal para determinar los factores pronósticos con influencia más significativa en la supervivencia. Se consideró significativo un valor de p ≤ 0,05.
Resultados
Tumor carcinoide típico
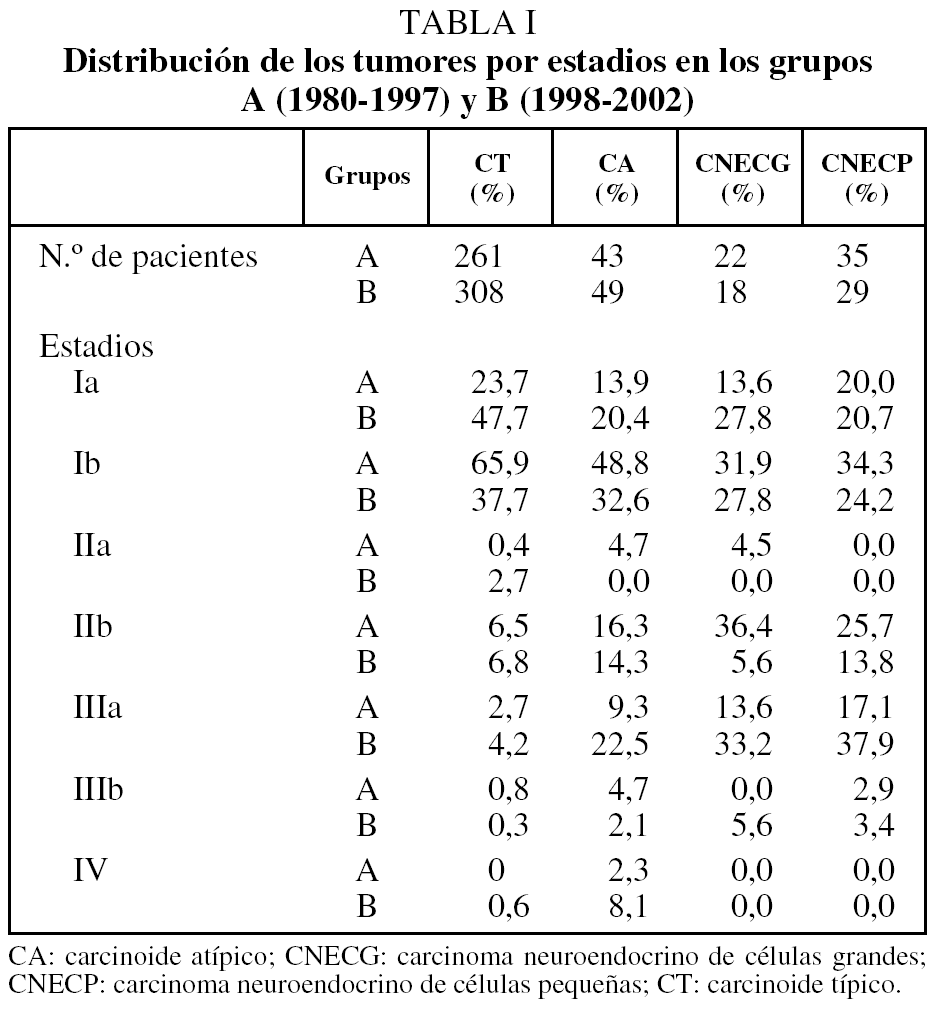
Presentaban un tumor carcinoide típico 261 pacientes (72,3%) del grupo A y 308 (76,3%) del grupo B. En ambos grupos el 44% de los pacientes eran varones y el 56% mujeres. Asimismo, la edad media fue en ambos grupos de 47 años. La media de tamaño tumoral fue de 26,6 mm en el grupo A, muy similar a la observada en el B (24,9 mm). La incidencia de localización central frente a periférica fue del 73 y el 27%, en el grupo A, respectivamente, y del 63 y el 37% en el B. Se encontraron metástasis ganglionares en 11 pacientes del grupo A (4,1%; 10 N1 y una N2), y en 41 (13,3%) del grupo B (22 N1 y 19 N2). En la tabla I se recoge la distribución de los estadios en ambos grupos de acuerdo con la clasificación TNM de 1997.
En cuanto al análisis de la mortalidad, 12 pacientes del grupo A y 5 del grupo B murieron de causa no relacionada con el tumor. Del total de pacientes estudiados, 9 (1,6%) presentaron metástasis a distancia: 5 en el grupo A (4 en estadio I; 2 en Ia; 2 en Ib, y uno en IIIa) y 4 en el grupo B (3 en estadio Ia y uno en Ib) a los 11, 12, 21, 23, 24, 36, 56, 59 y 98 meses de la intervención. Tras recibir quimioterapia 5 permanecen vivos tras 18, 30, 73, 79 y 115 meses de seguimiento, y 4 murieron a causa de la recurrencia metastásica. Del total de los pacientes, 6 presentaron recurrencia local: 2 pacientes en el grupo A, a los 23 y 60 meses tras la intervención, y tras radioterapia mediastínica fallecieron a los 40 y 69 meses del seguimiento; los otros 4 pacientes, intervenidos después de 1997, están vivos a los 18, 19, 42 y 84 meses.
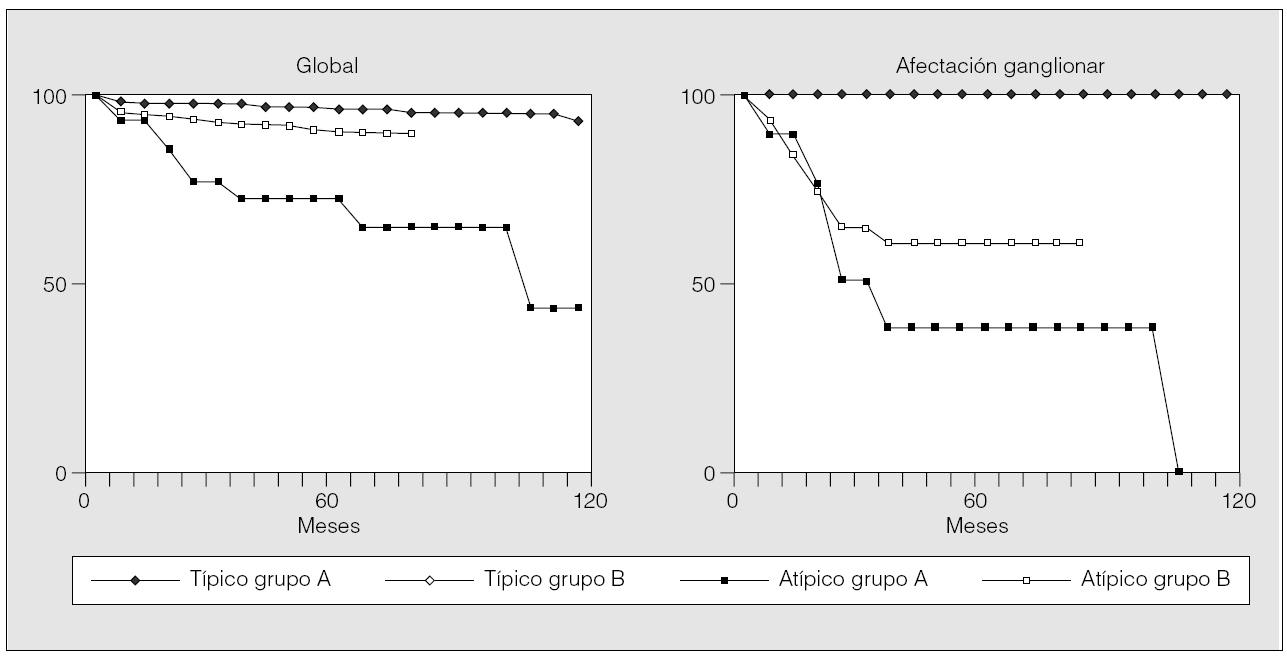
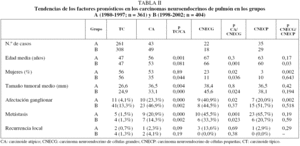
La supervivencia a los 5 y 10 años (fig. 1) fue del 96 y el 93% en el grupo A, y del 98% a los 5 años en el grupo B (en los pacientes de este grupo aún no se han alcanzado los 10 años de seguimiento).
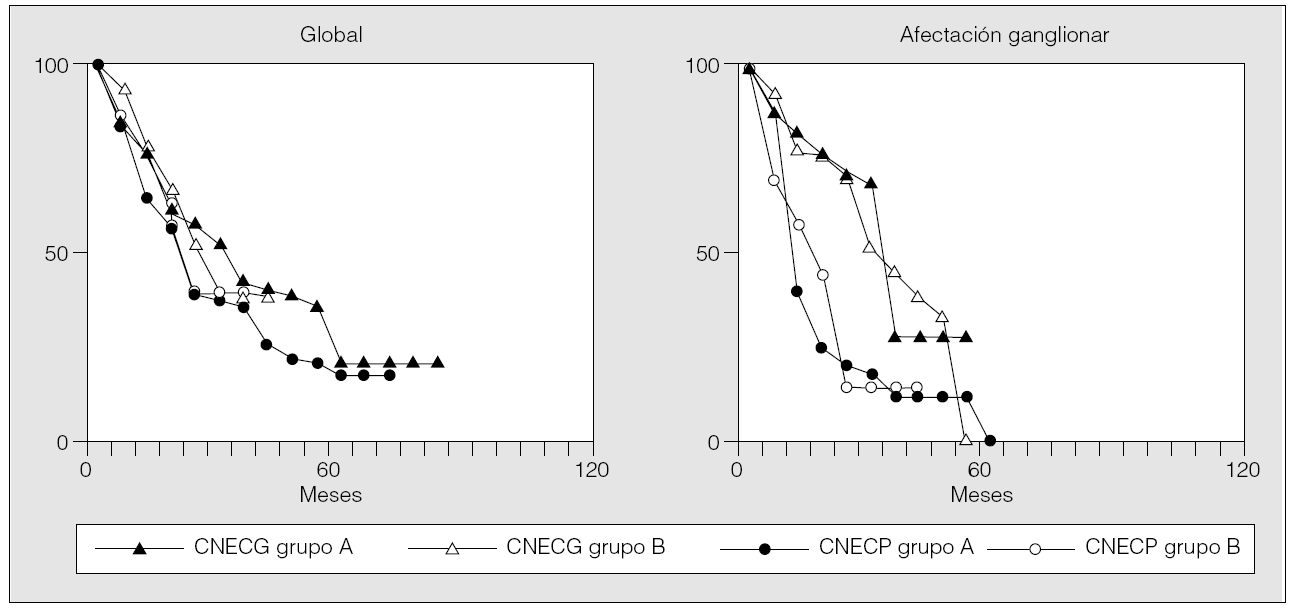
Fig. 1. Carcinoides típicos y atípicos: supervivencia global y relativa a la afectación ganglionar, según el método de Kaplan-Meier, para los pacientes de los grupos A y B.
Tumor carcinoide atípico
Presentaron un tumor de estas características 43 pacientes del grupo A (11,9%) y 49 (12,1%) del B. Los porcentajes de varones y mujeres en estos grupos fueron del 47 y el 53%, y del 65 y el 35%, respectivamente. La edad media fue de 56 años en el grupo A y de 53 años en el B. Los porcentajes de localización central y periférica fueron del 65 y el 35% en el grupo A, y del 49 y el 51% en el grupo B. La media del tamaño tumoral fue de 36,5 mm en el grupo A y de 33,1 mm en el B. La afectación ganglionar estuvo presente en 10 pacientes (23,3%) del grupo A (6 N1 y 4 N2) y en 23 de los 49 pacientes del grupo B (46,9%; 8 N1 y 15 N2). La clasificación por estadios de los pacientes de ambos grupos se muestra en la tabla I. Tras la estadificación definitiva, todos los pacientes con afectación ganglionar N2 recibieron radioterapia mediastínica adyuvante tras la intervención quirúrgica.
Durante el seguimiento, entre los pacientes del grupo A 4 fallecieron por causas no determinadas. Once pacientes presentaron metástasis a distancia y uno, recurrencia local. Nueve de los pacientes con metástasis a distancia fallecieron por esta causa y 2 están vivos a los 48 y 72 meses; el paciente con recurrencia local está vivo tras radioterapia a los 101 meses. Entre los pacientes del grupo B, 5 presentaron metástasis durante el seguimiento. Tres fallecieron a consecuencia de las metástasis y los otros 2 están vivos a los 45 y 54 meses; 2 presentaron recurrencia local tras el tratamiento, el primero está vivo a los 79 meses y el otro falleció a consecuencia de la recurrencia local.
Se realizaron comparaciones estadísticas de diversas variables para tumores carcinoides típicos y atípicos entre los grupos A y B; el resultado de este análisis queda reflejado en la tabla II.
La probabilidad de supervivencia en el grupo A fue del 72 y el 43% a los 5 y 10 años, respectivamente, y en el grupo B, del 90% a los 5 años (el tiempo de seguimiento de 10 años no se ha alcanzado en este grupo). En el análisis de supervivencia por estadios se encontró una diferencia significativa entre los grupos A y B. Cuando se comparó la supervivencia de los pacientes afectados de tumores carcinoides típicos con la de aquéllos con carcinoides atípicos, la de estos últimos fue significativamente menor en ambos grupos (p = 0,000 y p = 0,009, respectivamente) que la de los pacientes con tumor carcinoide típico. Los mismo ocurrió cuando se consideró la probabilidad de supervivencia entre los pacientes que presentaban afectación ganglionar (p = 0,012 y p = 0,001) (fig. 1).
Carcinoma neuroendocrino de células grandes
Veintidós pacientes (6,1%) del grupo A y 18 (4,4%) del grupo B fueron tratados quirúrgicamente de un tumor de estas características. El porcentaje de varones y mujeres fue del 77 y el 23% en el grupo A, y del 89 y el 11% en el grupo B. La edad media en estos grupos fue de 67 y 66 años, respectivamente. La media del tamaño tumoral fue de 38,4 mm en el grupo A y de 45,6 en el B. En ambos grupos el 33% de los tumores estaban localizados en posición central y el 67% eran periféricos. La afectación ganglionar patológica en los pacientes del grupo A fue N0 en 13 casos (59,1%), N1 en 5 (22,7%) y N2 en 4 (18,2%), y en el grupo B, N0 en 10 (55,6%), N1 en 2 (11,1%) y N2 en 6 (33,3%). La distribución de los casos por estadios se muestra en la tabla I. Se administró tratamiento adyuvante postoperatorio con quimioterapia, radioterapia o ambas a los pacientes con un estadio patológico superior a Ib. Durante el seguimiento, de los 40 pacientes, 16 presentaron metástasis y otros 3, recurrencia local. Veintiuno de estos pacientes fallecieron durante el seguimiento, 7 por una causa independiente y los otros 14 debido a recurrencia de la enfermedad. En este momento, 17 pacientes están vivos, 3 de ellos con signos de recurrencia local o a distancia; 2 pacientes se perdieron durante el seguimiento.
En la tabla II se muestra el análisis estadístico donde se comparan diferentes variables de los carcinoides atípicos y los CNECG en los pacientes de los grupos A y B.
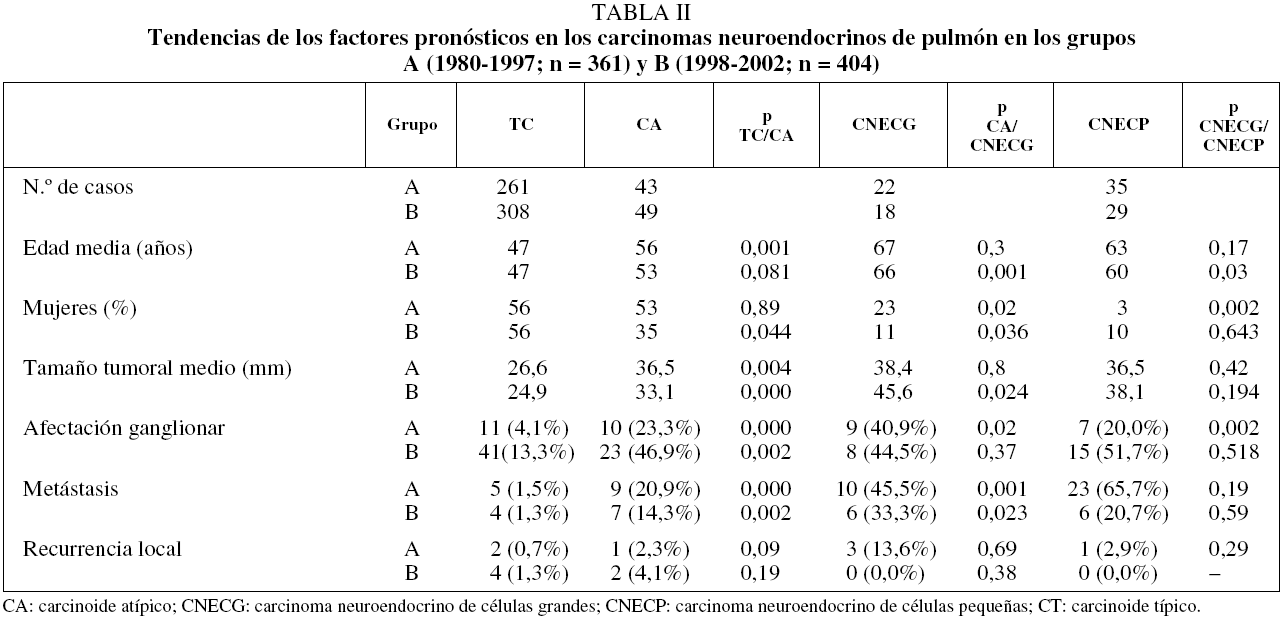
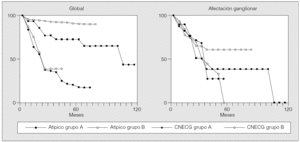
La supervivencia a los 5 años de los pacientes del grupo A fue del 20,8%. Por estadios, la supervivencia fue del 33% en el I; en cambio, en los estadios II y IIIa ningún paciente vivió más allá de 18 meses. La supervivencia a los 3 años en el grupo B mostró un valor del 38%. En los estadios IIIa y IIIb ningún paciente sobrevivió más de 33 meses. El análisis comparativo de la supervivencia entre los carcinoides atípicos y los CNECG mostró una diferencia estadísticamente significativa entre los 2 tipos de tumores en ambos grupos (p = 0,05 y p = 0,001). Cuando en estos tipos de tumores se comparó la supervivencia de los pacientes con afectación ganglionar, se encontró una diferencia significativa en ambos grupos de estudio (p = 0,04 y p = 0,011) (fig. 2).
Fig. 2. Carcinoides atípicos y carcinomas neuroendocrinos de células grandes (CNECG): supervivencia global y relativa a la afectación ganglionar, según el método de Kaplan-Meier, para los pacientes de los grupos A y B.
Carcinoma neuroendocrino de células pequeñas
Treinta y cinco pacientes en el grupo A (9,7%) y 29 en el grupo B (7,2%) con un tumor de estas características, la mayoría de ellos en estadio I, fueron tratados quirúrgicamente. El porcentaje de varones y mujeres fue del 97 y el 3%, respectivamente, en el grupo A, y del 90 y el 10% en el B. La edad media fue de 63 años en el grupo A y de 60 años en el grupo B. La media del tamaño tumoral en el grupo A fue de 36,5 mm, y en el B, de 38,1 mm. Los tumores estuvieron localizados en posición central en el 47% de los pacientes del grupo A y en el 45% del grupo B. Los pacientes con afectación ganglionar en el grupo A fueron en un caso N1 (2,9%) y en 6 N2 (17,1%); en el grupo B, 4 N1 (13,8%) y 11 N2 (37,9%). La clasificación por estadios en ambos grupos se muestra en la tabla I. Todos los pacientes recibieron radioterapia postoperatoria y quimioterapia. Durante el seguimiento, del total de 64 pacientes, 30 presentaron una recurrencia tumoral; 25 fallecieron debido a la recurrencia y 13 por otra causa.
Se compararon diversas variables entre los CNECP y los CNECG. Las diferencias estadísticamente significativas encontradas entre los grupos A y B se recogen en la tabla II.
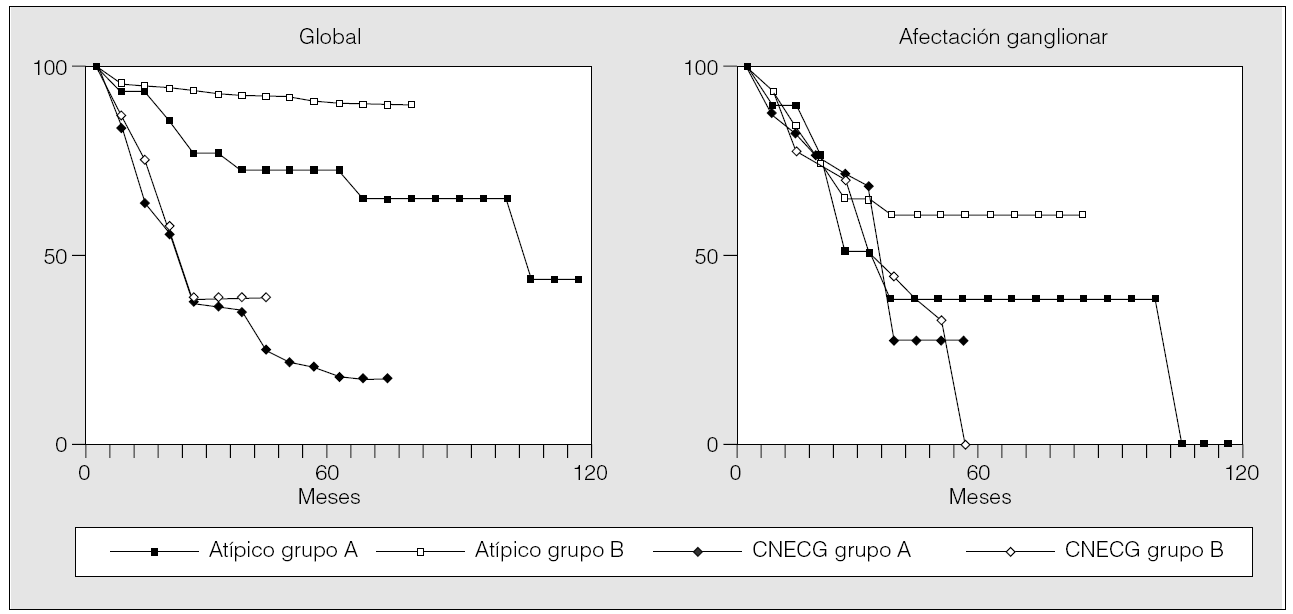
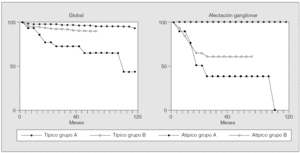
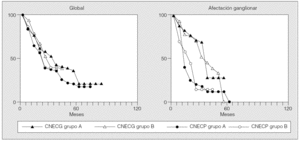
La supervivencia a los 3 y 5 años en el grupo A fue del 35 y el 17%. La supervivencia a los 3 años en el grupo B fue del 39%. En los pacientes con afectación ganglionar, la supervivencia a los 3 años fue del 12% en el grupo A y del 14% en el B; ningún paciente sobrevivía a los 5 años. En ambos grupos, no se encontró diferencia en la supervivencia entre los pacientes con CNECG y aquéllos con CNECP (p = 0,93 y p = 0,81). Lo mismo ocurrió cuando se comparó la supervivencia de los pacientes con afectación ganglionar (p = 0,82 y p = 0,831) (fig. 3).
Fig. 3. Carcinomas neuroendocrinos de células grandes (CNECG) y de células pequeñas (CNECP): supervivencia global y relativa a la afectación ganglionar, según el método de Kaplan-Meier, para los pacientes de los grupos A y B.
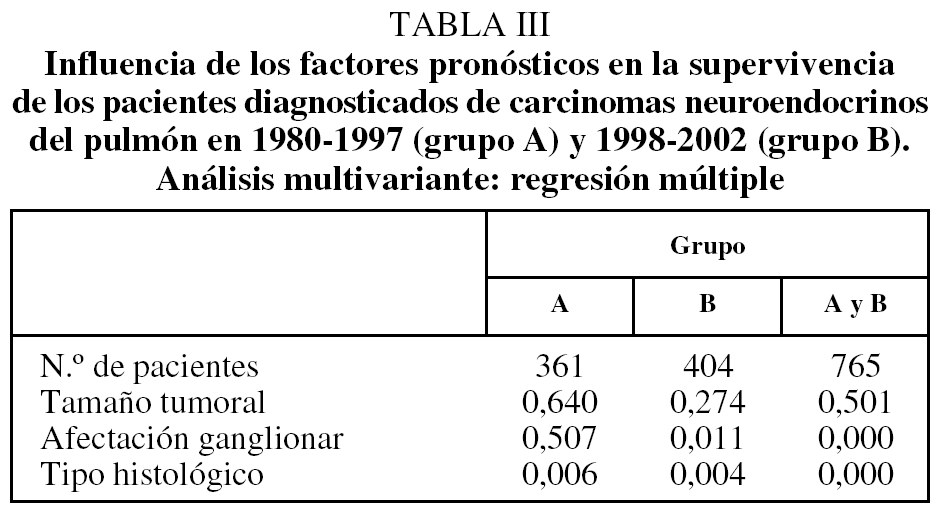
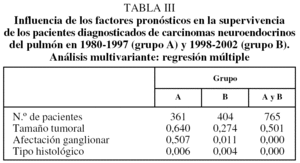
Finalmente, se realizó un análisis estadístico multivariante para determinar los factores pronósticos más significativos con influencia en la supervivencia de los tumores pulmonares neuroendocrinos. El tipo histológico del tumor se mostró como el factor con una influencia más significativa en la supervivencia en ambos grupos (p = 0,006 para A y p = 0,004 para B). Además, la afectación ganglionar resultó significativa tanto en los pacientes del grupo B (p = 0,011) como al considerar conjuntamente los 2 grupos de pacientes (p = 0,000) (tabla III).
Discusión
Basándonos en nuestra experiencia previa5, consideramos apropiado realizar este estudio por las siguientes razones: a) para analizar en ambas muestras de pacientes (análisis retrospectivo y prospectivo) los mismos factores pronósticos; b) la existencia de homogeneidad suficiente en cuanto al número y tipo de tumores en ambos grupos, y c) la posibilidad, en estas condiciones, de confirmar la tendencia de diferentes factores clínicos y terapéuticos y su influencia en el pronóstico.
Basándose en la reciente revisión de Travis et al1 acerca de la correlación en los tumores carcinoides entre la diferenciación histológica y el pronóstico clínico, la clasificación de la OMS7 ha aceptado unos criterios más estrictos para separar histológicamente los carcinoides típicos y atípicos. La reducción del límite inferior del número de mitosis de 5 a 2 por 10 campos de alta resolución o la presencia de necrosis definen el nuevo concepto histológico del carcinoide atípico. Además, en razón de la alta incidencia de metástasis y recurrencias locales tras su resección quirúrgica, tanto los CNECG como los CNECP se reconocen ahora como tumores neuroendocrinos de alto grado de malignidad y pobre pronóstico7,8. De acuerdo con estos hechos, llevamos a cabo una revisión histológica de todos los casos recogidos, tanto retrospectiva como prospectivamente, para determinar su clasificación histológica definitiva y la correcta realización del análisis planteado en este estudio.
Las características demográficas de los pacientes no muestran variaciones significativas cuando se comparan ambos grupos de estudio. En la distribución por sexos, en los tumores carcinoides típicos la incidencia en varones y mujeres permanece constante; en los carcinoides atípicos se observa un incremento del porcentaje de incidencia en varones, aunque no es estadísticamente significativo. En los CNECG y CNECP el número de mujeres afectadas resulta significativamente menor que el constatado para los tumores carcinoides en ambos grupos de estudio. Estos hechos confirman la relación entre el mayor grado de malignidad tumoral y la incidencia en varones de este tipo de tumores. Por lo que se refiere a la edad, el número de pacientes analizados permite confirmar con seguridad la relación entre el incremento de la edad media, la degradación histológica y la agresividad tumoral.
El número de pacientes estudiados también nos ha permitido confirmar que los porcentajes de localización central y periférica se mantienen constantes. Sin embargo, en los carcinoides atípicos estudiados prospectivamente se observa un incremento significativo del porcentaje de tumores periféricos, lo que afirma aún más la diferencia en la tendencia a la localización periférica entre los carcinoides típicos y atípicos. El incremento de la incidencia de la localización periférica con la progresión del grado de malignidad histológica en los CNECG y CNECP confirma lo observado por otros autores4,6; no obstante, este hecho debería analizarse cuidadosamente cuando los pacientes considerados son los que han recibido tratamiento quirúrgico. En nuestra opinión, el predominio de la localización periférica en estos tumores se relaciona en parte con la limitada posibilidad de tratamiento quirúrgico en los de localización central, limitación derivada de la frecuente asociación de afectación mediastínica; así pues, la posibilidad del beneficio quirúrgico corresponde fundamentalmente a tumores en estadio precoz y de localización periférica.
En el cáncer de pulmón, el tamaño tumoral y la afectación ganglionar constituyen factores anatómicos con notable influencia en el pronóstico. La clasificación de estos factores en diferentes grados y el establecimiento de estadios9 permiten una mejor comprensión del comportamiento del tumor y de sus posibilidades terapéuticas. Clasificar de esta forma los tumores pulmonares neuroendocrinos en 2 grandes grupos nos ha permitido reafirmar la tendencia en la incidencia de los diferentes estadios y su variabilidad en los diferentes tipos histológicos. El resultado de su estadificación demuestra que el número de pacientes afectados por tumores en estadio I disminuye de forma gradual desde los carcinoides típicos hasta los CNECG y CNEGP, lo que indirectamente refleja el papel determinante de la agresividad histológica en la progresión y tamaño tumorales y en la afectación ganglionar. En los 2 grupos de pacientes estudiados, el análisis del tamaño tumoral en cada uno de los tipos histológicos demuestra que su media y rango permanecen prácticamente uniformes en ambos y reafirma la tendencia en la correlación entre el incremento del tamaño y la progresión del deterioro histológico.
En nuestro estudio retrospectivo5, donde analizamos el valor pronóstico de la afectación ganglionar en los carcinomas neuroendocrinos, confirmamos la notable influencia del tipo histológico en su incidencia. El análisis prospectivo de este factor en otro importante número de pacientes no hace sino reafirmarlo. Sin embargo, la comparación de los resultados observados en ambos grupos pone de manifiesto algunos cambios significativos. En los pacientes estudiados prospectivamente, se constató un notable incremento del porcentaje de afectación ganglionar en los carcinoides típicos y atípicos; además, la proporción de la afectación ganglionar N2/N1 en estos pacientes se tornó significativamente mayor que la encontrada en el grupo de pacientes estudiados retrospectivamente. El análisis de los resultados nos permite también confirmar que en ambos grupos de estudio, retrospectivo y prospectivo, la invasión ganglionar en el carcinoide típico no muestra una influencia obvia en el pronóstico, pero sí en el del carcinoide atípico; el establecimiento de los nuevos límites histológicos entre los carcinoides típicos y los atípicos7 contribuye sin duda a conseguir una mejor evaluación del significado proporcional que la afectación ganglionar y el tipo histológico tienen en el pronóstico de ambos tipos de tumores10,11. De forma similar a lo observado en estos tumores, el porcentaje de afectación ganglionar en los CNECG y CNECP experimentó asimismo un claro incremento en los pacientes del grupo de estudio prospectivo; además, la proporción de afectación N2/N1 en estos pacientes aumentó de forma significativa en ambos tipos de tumores.
El incremento del porcentaje de afectación ganglionar en todos los tipos histológicos tumorales en los pacientes del estudio prospectivo podría explicarse por el acuerdo de realizarles una resección pulmonar adecuada y una sistemática y completa disección ganglionar mediastínica. Este procedimiento nos ha permitido individualizar mejor los casos con peor pronóstico, realizar un tratamiento quirúrgico más completo y, en concordancia con lo ocurrido en otros estudios11,12, racionalizar las posibilidades de tratamiento oncológico adyuvante e incrementar las tasas de supervivencia. Por estas razones, coincidimos en aseverar que en el tratamiento quirúrgico de los tumores neuroendocrinos pulmonares, desde el carcinoide típico hasta el CNECP, la disección ganglionar mediastínica debería efectuarse siempre2,11-14.
El incremento del número de casos estudiados permite precisar la tendencia de probabilidad de supervivencia y recurrencia para los diferentes tipos tumorales. Nuestro estudio confirma una tendencia definida en la supervivencia de los pacientes con carcinoides típicos y atípicos. En ambos, el valor pronóstico de la afectación ganglionar continúa siendo manifiestamente diferente; en el grupo de pacientes estudiados prospectivamente la mejoría de la supervivencia en los tratados de un carcinoide atípico con afectación ganglionar se explica por la realización sistemática de la disección ganglionar mediastínica y el tratamiento oncológico adyuvante. En lo que respecta a la incidencia de recurrencia local o a distancia, continúa siendo claramente diferente en ambos tipos de tumores. Sin embargo, no sólo la frecuencia de presentación es diferente, sino también la posibilidad de supervivencia tras la recurrencia; este hecho coincide con lo observado por otros autores2,4,10 y define más claramente lo que el grado de agresividad histológica supone para el pronóstico.
El CNECG constituye en la actualidad un grupo histológico perfectamente individualizado. Las publicaciones relacionadas con su estudio son cada vez más numerosas, aunque las muestras de pacientes continúan siendo limitadas9,15,16. En nuestra experiencia, y en concordancia con estos autores, el 75% de los pacientes tratados quirúrgicamente correspondía en la estadificación final a los estadios I y II en ambos grupos. La supervivencia global encontrada fue del 23% a los 5 años en los pacientes del grupo retrospectivo, y del 38% a los 3 años en los pacientes del grupo prospectivo; en los estadios IIIa y IIIb ningún paciente se encontraba vivo a los 3 años en ninguno de los 2 grupos. Estos hechos nos permiten coincidir con los que afirman17,18 que la invasión ganglionar disminuye claramente la posibilidad de supervivencia a largo plazo en estos pacientes. La confirmación preoperatoria de la ausencia de afectación ganglionar, mediante la mediastinoscopia y/o la tomografía por emisión de positrones es, en nuestra opinión, absolutamente necesaria. La disección ganglionar mediastínica debería realizarse siempre.
En nuestra experiencia, la recurrencia tumoral sucede en el 40 al 50% de los pacientes. Como en otros estudios, la quimioterapia en las recurrencias muestra pobres resultados. Aceptando el tratamiento quirúrgico como adecuado en los estadios precoces, la gravedad del pronóstico nos lleva a considerar la necesidad del tratamiento oncológico adyuvante tras la resección quirúrgica, aunque el tratamiento óptimo no esté todavía claramente definido. El significado de los factores pronósticos, y de los aún incipientes estudios genéticos de factores inhibidores del crecimiento19,20, puede contribuir de forma importante a especificar su indicación.
Entre los pacientes tratados quirúrgicamente por CNECP, el 70% se encontraba en estadios precoces, más del 50% eran tumores de localización periférica, y su índice de supervivencia y de incidencia de recurrencia tumoral fue muy similar a los encontrados en los CNECG. La cuestión es si estos resultados justifican la indicación del tratamiento quirúrgico. Para comenzar, sería conveniente aceptar que la cirugía desempeña tan sólo un pequeño papel en el tratamiento de estos tumores, ya que la enfermedad extendida es su forma de presentación más frecuente4. Además, en general se acepta la nula supervivencia a largo plazo cuando la afectación ganglionar está presente. Sin embargo, existen tumores sin evidencia clínica de extensión extrapulmonar en el momento del diagnóstico. Con frecuencia se encuentran situados periféricamente, y entrarían en el concepto de enfermedad localizada de la clasificación clásica de los CNECP, pero también en los estadios I y II de la clasificación TNM. En estos casos, la indicación del tratamiento quirúrgico debería realizarse tan sólo con la intención de contribuir a la obtención de una supervivencia aceptable6,13. El análisis de nuestra experiencia demuestra una tendencia definida en el comportamiento de estos tumores; en los estadios I y II es muy similar a la de los CNECG, hallazgo que nos permite estar de acuerdo con aquellos que consideran que el tratamiento quirúrgico es una opción razonable en los estadios precoces del CNECP. La exclusión preoperatoria de la afectación ganglionar es siempre necesaria. La quimio-radioterapia debería asociarse siempre.
En conclusión, el análisis de los resultados del tratamiento quirúrgico de los tumores neuroendocrinos pulmonares en 2 grandes grupos de pacientes recogidos de forma retrospectiva y prospectiva nos permite verificar la existencia de una tendencia definida en distintos factores pronósticos. En los tumores carcinoides, la aplicación de los criterios generales del carcinoma broncogénico respecto a la estadificación y la estrategia terapéutica permite una mejor comprensión de su tratamiento y pronóstico. La experiencia obtenida en el tratamiento de los CNECG y CNECP confirma las posibilidades de tratamiento quirúrgico en los estadios precoces; la indicación del tratamiento adyuvante debería establecerse en todos los casos. Los estudios moleculares y genéticos deberán contribuir en el futuro a la mejor comprensión de lo que la diferenciación neuroendocrina significa en el pronóstico de los tumores pulmonares.
Estudio Multicéntrico Español de los Tumores Pulmonares Neuroendocrinos de la Sociedad Española de Neumología y Cirugía Torácica (EMETNE-SEPAR)
Coordinador: Mariano García-Yuste (Hospital Clínico Universitario, Valladolid).
Miembros y colaboradores: José M. Matilla, Guillermo Ramos, Félix Heras, Jorge Quiroga y Tomás Álvarez-Gago (Hospital Clínico Universitario, Valladolid); Ramón Pujol Rovira, Gerardo Ferrer y Juan Moya (Hospital de Bellvitge, Barcelona); Juan Lago, David Saldaña, Ignacio Muguruza y Pilar Garrido (Hospital Ramón y Cajal, Madrid); Javier López-Pujol, Francisco Cerezo y Javier Algar (Hospital Reina Sofía, Córdoba); Federico González-Aragoneses, Nicolás Moreno, Emilio Álvarez y María Cebollero (Hospital Gregorio Marañón, Madrid); José M. Rodríguez-Paniagua y José Galbis (Hospital Universitario, Alicante); Antonio Arnau y Antonio Cantó (Hospital General Universitario, Valencia); Luis López-Rivero, Santiago Quevedo y María del Carmen Camacho (Hospital Insular, Las Palmas); Julio Astudillo, Ignacio Escobar (Hospital Germans Trias i Pujol, Barcelona); Laureano Molins (Hospital Sagrado Corazón, Barcelona); Antonio Cueto, Abel Sánchez Palencia y Ángel Concha (Hospital Virgen de las Nieves, Granada); Jorge Freixinet, Pedro Rodríguez y Teresa Romero (Hospital Dr. Negrín, Las Palmas); Juan Torres y Juan Bermejo (Hospital Virgen de la Arrixaca, Murcia); Ana Blanco (Hospital Virgen del Rocío, Sevilla); José M. Borro, Mercedes de la Torre y Ana Capdevila (Hospital Juan Canalejo, A Coruña); Ramón Moreno y Lorenzo Fernández Fau (Hospital la Princesa, Madrid); Mireia Serra y Ramón Rami (Mútua de Terrassa, Terrassa); Ricardo Arrabal, José L. Fernández-Bermúdez y Antonio Benítez (Hospital Carlos Haya, Málaga); Andrés Varela y Mar Córdova (Hospital Puerta de Hierro, Madrid); Miguel A. Cañizares, Eva M. García Fontán y Ana González Piñeiro (Hospital Xeral, Vigo).
Unidad de Investigación: Hospital Clínico Universitario, Valladolid (Ana Almaraz y María F. Muñoz).
Miembros internacionales invitados de EMETNE-SEPAR: William D. Travis (Sloan Kettering Cancer Center, Nueva York, EE.UU.); Richard Battafarano (Washington University, Saint Louis, Missouri, EE.UU.); Pierre Fuentes (Hospital Universitario de Marsella, Marsella, Francia).
Correspondencia: Dr. M. García-Yuste.
Servicio de Cirugía Torácica. Hospital Clínico Universitario.
Ramón y Cajal, 3. 47005 Valladolid. España.
Correo electrónico: mgyuste2@wanadoo.es
Recibido: 5-10-2006; aceptado para su publicación: 22-11-2006.