Sr. Director: El lupus eritematoso sistémico (LES) es una enfermedad autoinmunitaria que puede afectar a casi cualquier órgano o sistema. Las manifestaciones pleuropulmonares son frecuentes y entre ellas destaca la pleuritis (con o sin derrame pleural). Una entidad poco frecuente es el denominado "síndrome del pulmón encogido" (shrinking lungs) o "pulmón pequeño" (SPP) lúpico. Presentamos el caso de una mujer con LES diagnosticada de SPP que respondió favorablemente al tratamiento inmunodepresor.
Paciente de 38 años, diagnosticada de LES desde hacía un año, que recibía tratamiento con hidroxicloroquina, indometacina y prednisona (5mg diarios). Ingresó en nuestro servicio por disnea progresiva hasta ser de pequeños esfuerzos, de 3 meses de evolución, que se acompañaba de dolor torácico izquierdo de carácter pleurítico, sin fiebre, tos ni expectoración. En la exploración física estaba afebril, eupneica en reposo, con presión arterial normal y sin taquicardia. Presentaba exantema malar y monoartritis del segundo dedo de la mano derecha. La auscultación cardíaca y la pulmonar fueron normales, al igual que la exploración abdominal. En la analítica destacaban: hemoglobina de 12,5g/dl, 2.400 leucocitos/^l con 900 linfocitos/^l, velocidad de sedimentación globular de 49mm/h, proteína C reactiva de 3,4mg/dl, C3 de 108mg/dl, C4 de 13,2mg/dl, alanina-aminotransferasa de 53 U/l, aspartato-transaminasa de 44 U/l y ferritina de 177,5ng/ml. Los anticuerpos antinucleares, anti-ADN, anti-Sm, anti-Ro y anti-La fueron positivos, y los anticuerpos anticardiolipina, negativos. La función renal, los iones, el sedimento urinario y las enzimas musculares eran normales. La gasometría arterial respirando aire ambiente mostró los siguientes datos: presión arterial de oxígeno de 78mmHg, presión arterial de anhídrido carbónico de 32mmHg, bicarbonato de 23mmol/l y pH de 7,34. La radiografía de tórax evidenció la elevación de ambos hemidiafragmas y atelectasia laminar en la base derecha. La angiotomografía computarizada de tórax fue normal. La espirometría, el test de difusión de monóxido de carbono y la medición de los volúmenes pulmonares mostraban un patrón restrictivo intenso, con capacidad vital forzada del 46% respecto al valor teórico (1,8l), volumen espiratorio forzado en el primer segundo del 53% (1,7l), capacidad pulmonar total del 48% (2,6l) y capacidad de difusión de monóxido de carbono del 56% con coeficiente de transferencia normal (94%).
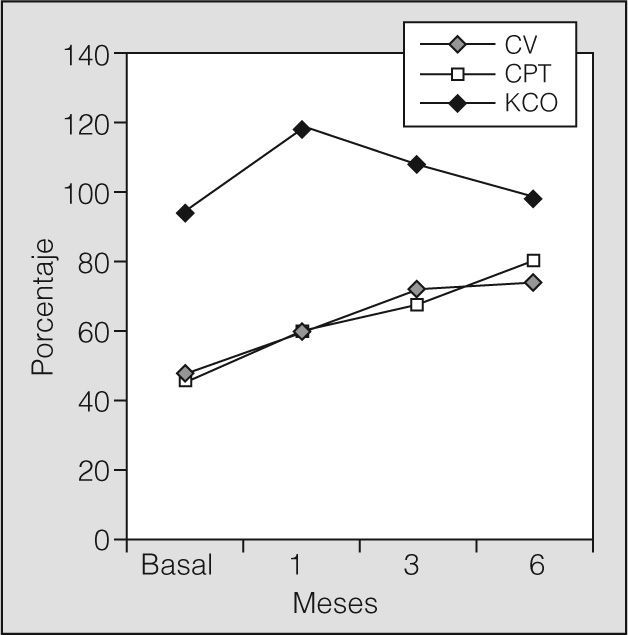
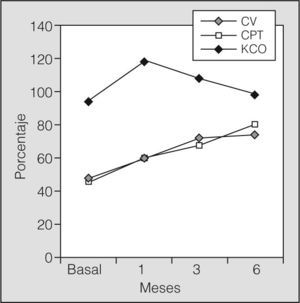
Con el diagnóstico de SPP, se inició tratamiento con bolos intravenosos diarios de 1g de metilprednisolona durante 3 días, seguidos de 0,5mg/kg de peso/día de prednisona durante 4 semanas, con una pauta descendente durante 6 meses. Se asoció al tratamiento azatioprina a dosis de 2mg/kg de peso/día. La disnea mejoró progresivamente en las 4 semanas siguientes, así como el dolor torácico. Se realizaron pruebas funcionales respiratorias al cabo de 1; 3, y 6 meses de iniciar el tratamiento, con mejoría progresiva de los parámetros funcionales (fig. 1). La radiografía del tórax fue normal a las 4 semanas.
Una entidad poco descrita en los pacientes con LES es el SPP, que se caracteriza por disnea, volúmenes pulmonares disminuidos en las pruebas de función respiratoria y elevación del diafragma sin alteraciones radiográficas en los campos pulmonares1. Su etiología es controvertida, pero, a la vista de los hallazgos de los estudios de función respiratoria2 y electrofisiología3, parece razonable pensar que una disfunción del diafragma, bien de origen miopático, bien de origen neuropático por neuropatía del nervio frénico, y una alteración de la distensibilidad de la pared torácica4 podrían conjuntamente y en diferente medida contribuir al desarrollo del SPP. Desde el punto de vista clínico se manifiesta como una disnea progresiva durante semanas o meses. El dolor torácico de carácter pleurítico es frecuente, aunque no se relaciona con ningún sustrato anatomopatológico, salvo un mínimo engrosamiento pleural en la tomografía computarizada de tórax5. No existe un tratamiento estándar para este síndrome. La mayoría de las series describen la eficacia de diferentes dosis de glucocorticoides (20-60mg diarios)5,6. En los casos graves se ha tratado con pautas de glucocorticoides en bolos diarios (250–1.000mg) e inmunodepresores como la ciclofosfamida o la azatioprina, con resultados diversos6. Otros tratamientos como la teofilina o los agonistas P2 se han mostrado eficaces en casos aislados. En la mayoría de los casos publicados la respuesta ventilatoria al tratamiento ha sido incompleta y tardía (semanas o meses)5,6. El tratamiento precoz e intenso de nuestra paciente podría ser la razón de la notable mejoría de los volúmenes pulmonares y de la normalización de las alteraciones radiográficas, circunstancias poco descritas en la literatura médica. El pronóstico a largo plazo del SPP es generalmente favorable, con mejoría de la disnea y del dolor torácico, así como mejoría funcional o estabilización de la ventilación y difusión pulmonares5, aunque también es posible que se produzca un deterioro progresivo de la función ventilatoria hasta precisar de oxigenoterapia suplementaria e incluso intubación orotraqueal y ventilación mecánica.
En conclusión, debido a que el SPP es una entidad infrecuente y con un pronóstico potencialmente limitante, el clínico debería conocerlo e incluirlo en el diagnóstico diferencial de pacientes con LES que presentan disnea y/o dolor torácico inexplicados, con el objeto de plantearse el inicio o intensificación del tratamiento inmunodepresor.