Valorar la hiperespuesta bronquial en niños menores de 4 años con bronquitis sibilantes de repetición, y determinar si su presencia o ausencia permite predecir la evolución posterior hacia un fenotipo de bronquitis sibilantes transitorias o persistentes.
Población y metodosSe realizó una prueba de broncoprovocación con metacolina utilizando un método modificado de respiración a volumen corriente, sin sedación a un grupo de pacientes de 8 a 47 meses de edad, con bronquitis sibilantes recurrentes y a un grupo control de niños sanos. Se valoró como respuesta positiva, la presencia de sibilantes, la disminución de la saturación de oxígeno ≥5% o el aumento de la frecuencia respiratoria >50% (PCwheeze [PCw]). Se realizó un seguimiento clínico posterior de los pacientes para valorar su evolución.
ResultadosSe estudiaron 63 pacientes y 16 controles (edad media 23,9 vs. 25,2 meses). La PCw fue inferior a la del grupo control (≤4mg/ml) en 43 niños (68%) del grupo bronquitis (p<0,001). No se observaron efectos adversos significativos con la realización de la prueba. Tras un seguimiento medio de 28,5 meses, completado en 49 de los pacientes, no se observaron diferencias entre la presencia de hiperrespuesta bronquial al inicio del estudio y la evolución posterior a sibilantes transitorios, infrecuentes y frecuentes (p=0,63).
ConclusionesUn porcentaje elevado de niños menores de 4 años afectos de bronquitis sibilantes presentaron hiperrespuesta bronquial. La evolución posterior a un fenotipo de bronquitis sibilantes transitorias o persistentes no se relacionó con la hiperrespuesta bronquial.
To evaluate bronchial hyperresponsiveness in children under 4 years of age with recurrent wheezing bronchitis, and to determine if its presence or absence can predict the subsequent progression to a transient or persistent wheezing bronchitis phenotype.
Population and methodsA bronchial challenge test was performed with methacholine using a modified tidal volume method, without sedation in a group of patients from 8 to 47 months of age with recurrent wheezing bronchitis and a control group of healthy children. A decrease in oxygen saturation of ≥5% or an increase in respiration rate of >50% [PCwheeze (PCw)] was considered a positive response. The patients were subsequently clinically followed up to assess their progress.
ResultsA total of 63 patients and 16 controls were studied (mean age 23.9 vs. 25.2 months). The PCw was lower than the control group (≤4mg/ml) in 43 (68%) children from the bronchitis group (P<0.001). No significant adverse effects were observed on performing the test. After a mean follow up of 28.5 months, completed in 49 of the patients, no differences were seen between the presence of bronchial hyperresponsiveness at the beginning of the study and the subsequent progression to transient, infrequent and frequent wheezing (P=0.63).
ConclusionsA high percentage of children under 4 years of age affected by wheezing bronchitis had a bronchial hyperresponse. The subsequent progression to transient or persistent wheezing bronchitis phenotype is not associated with bronchial hyperresponsiveness.
Las bronquitis sibilantes recurrentes en los lactantes y preescolares constituyen un problema de gran prevalencia, que puede alcanzar en edades tempranas el 29% de los niños1,2.
La hiperrespuesta bronquial es un componente esencial del fenotipo asmático3, pero su relación con los episodios recurrentes de bronquitis en los niños pequeños no está completamente aclarada.
Estudios previos4,5 no encontraron diferencias en la hiperrespuesta bronquial, entre un grupo control de niños sanos y lactantes con antecedentes de bronquitis sibilantes, concluyendo que la presencia de bronquitis recurrentes en lactantes es independiente de la hiperrespuesta bronquial. En cambio, otros autores6,7 sí que encontraron en lactantes y preescolares con bronquitis de repetición un incremento de la hiperrespuesta bronquial.
Tampoco existen muchos datos en la literatura acerca de posibles diferencias en la presencia de hiperrespuesta bronquial, medida en la edad de lactante o preescolar, en los niños que evolucionan como bronquitis sibilantes transitorias o en aquellos con un fenotipo de bronquitis sibilantes persistentes. Saga et al encontraron una relación entre la persistencia de síntomas de asma a los 10 años de edad y la presencia de hiperrespuesta bronquial en los lactantes con bronquitis sibilantes7. Turner et al también encontraron una relación entre la presencia de hiperrespuesta bronquial en la época de lactante y la presencia de bronquitis sibilantes 10 años después8. En cambio, Delacourt et al9 encontraron una prevalencia similar de hiperrespuesta bronquial en los niños con sibilantes transitorios y persistentes y no pudieron encontrar un punto de corte eficaz para diferenciar entre los niños con sibilantes transitorios y los persistentes.
Generalmente para la valoración de la hiperreactividad bronquial, se emplean las pruebas de broncoprovocación determinando el volumen espiratorio forzado en el primer segundo (FEV1) como variable de respuesta, pero esta prueba está limitada al uso en adultos y niños mayores. Se han utilizado técnicas alternativas para evaluar la función pulmonar y la hiperreactividad bronquial en los lactantes y preescolares8,10,11, como la compresión tóraco-abdominal rápida determinando el flujo máximo a capacidad residual funcional, o los volúmenes espiratorios forzados con la incorporación a la técnica de la insuflación previa, la pletismografía, la oscilometría de impulsos y la medición de las resistencias por oclusión, pero el uso de estas pruebas está limitado por su complejidad técnica y la necesidad de sedación.
Se han desarrollado otros tipos de técnicas para su realización en lactantes y preescolares, que no precisan sedación: la determinación de las resistencias por interrupción11, la medición de la presión transcutánea de O212 y el método de la auscultación traqueal13. En este último método se incrementa la concentración de metacolina hasta que se auscultan sibilantes en tráquea o tórax14. La medición de la hiperrespuesta bronquial a la metacolina mediante el método de la auscultación traqueal modificado13 podría permitir una mejor caracterización de los niños pequeños menores de cuatro años de edad que presentan sibilantes de repetición.
El objetivo del presente estudio es valorar la presencia de hiperespuesta bronquial en menores de 4 años con bronquitis sibilantes de repetición, comparándola con un grupo control de niños sanos de la misma edad, y determinar si la presencia o ausencia de hiperrespuesta bronquial permite predecir la evolución posterior de los niños hacia un fenotipo de bronquitis sibilantes transitorias o persistentes.
Pacientes y métodosPacientesSe realizó un estudio transversal de la presencia de hiperreactividad bronquial en niños con bronquitis recidivantes comparados con un grupo de controles sanos, realizándose un seguimiento longitudinal posterior de los pacientes. Los niños de ambos grupos procedían de la misma área (Barcelona, España). Los detalles de la respuesta a la metacolina en los niños sanos se han publicado previamente15.
Se seleccionó, mediante un muestreo de conveniencia consecutivo, un grupo de pacientes procedentes de las consultas externas de nuestra unidad de neumología pediátrica, con edad comprendida entre 6 meses y 4 años, que hubieran presentado durante el último año 3 o más episodios de bronquitis aguda sibilante, diagnosticadas por un médico (grupo bronquitis). Se entendió como bronquitis aguda sibilante un cuadro agudo de tos acompañado de sibilantes a la auscultación, con o sin signos de dificultad respiratoria, y en el que se había administrado tratamiento con un broncodilatador. Se admitió que hasta un tercio de los niños llevasen tratamiento con corticoides inhalados. Se excluyeron pacientes afectos de enfermedades crónicas pulmonares (fibrosis quística, displasia broncopulmonar, etc.) o cardiovasculares, y aquellos con antecedentes de prematuridad.
Asimismo se estudió un grupo de niños sanos (grupo control), reclutados de una consulta pediátrica en el área de Barcelona y del personal del hospital, con edades comprendidas entre 6 meses y menos de 4 años. Se trataba de niños nacidos a término y sin antecedentes familiares ni personales de atopia, ni tabaquismo pasivo, procedentes del área de Barcelona.
Se realizó un seguimiento clínico prospectivo posterior de los pacientes durante una media de 28,5 meses, para determinar aquellos que continuaban presentando bronquitis sibilantes y aquellos que las dejaban de presentar. De esta forma tras el seguimiento se clasificó a los pacientes en bronquitis sibilantes transitorias (ningún episodio de bronquitis en el último año), bronquitis sibilantes infrecuentes (≤3 episodios/año) y bronquitis sibilantes frecuentes (>3 episodios/año).
El estudio fue aprobado por el Comité local de Ética e Investigación Clínica y la inclusión de los niños se hizo previa información y consentimiento paterno por escrito.
MétodosSe recogió en la anamnesis la existencia de antecedentes familiares de atopia, tabaquismo pasivo, y otros factores de riesgo de bronquitis recurrentes. A los niños del grupo con bronquitis de repetición se les realizó el protocolo de estudio clínico siguiente, formando parte del estudio de su patología de base: hemograma con recuento del numero total de eosinófilos, determinación de IgE total e IgE específica frente los siguientes neumoalergenos: dermatophagoides farinae, dermatophagoides pteronyssinus, caspa de gato, alternaria, parietaria y olivo; pruebas cutáneas (Prick), frente a los neumoalergenos habituales en nuestro medio: ácaros, epitelio de perro y caspa de gato, olivo, parietaria, gramíneas, árboles.
Se realizó una prueba de provocación bronquial con metacolina utilizando el método de la respiración a volumen corriente durante 2min. En esta técnica el aerosol se genera con un nebulizador de flujo continuo. Se nebulizaron 3ml de soluciones de cloruro de metacolina (Provocholine®, Methapharm Inc., Brantford, Ontario, Canadá) diluidas en suero salino fisiológico, que el niño inhalaba respirando a volumen corriente durante 2min16.
Para realizar la prueba de metacolina se debían cumplir los siguientes requisitos: no haber presentado una infección respiratoria de vías altas ni bronquitis en las tres semanas anteriores, saturación basal de oxígeno ≥95%, auscultación respiratoria normal, y ausencia de taquipnea. Se suspendieron las medicaciones broncodilatadores según las recomendaciones de la ATS17.
La prueba se realizó con el niño o niña en brazos de su padre o madre y durante la misma se adoptó un ambiente de juego con libros y muñecos adecuados a su edad.
Se han seguido, con algunas modificaciones, las recomendaciones de la American Thoracic Society (ATS) para la realización de la prueba de broncoprovocación con metacolina en niños colaboradores y adultos17, como se refleja en la tabla 1. En el protocolo de la ATS se utilizan concentraciones crecientes de metacolina desde 0,031mg/ml hasta 8mg/ml, doblando la concentración de metacolina en cada ocasión. De esta forma resultan incluyendo la administración del disolvente un total de 10 nebulizaciones. Dada la dificultad práctica de utilizar este número elevado de nebulizaciones en los niños pequeños, se confeccionó un protocolo abreviado, de forma que se utilizaron 6 nebulizaciones en el grupo control y 7 en el grupo bronquitis.
Protocolos de dosificación utilizados para la realización de la prueba de provocación bronquial con metacolina mediante el método de la respiración a volumen corriente durante 2min, comparados con el protocolo de la American Thoracic Society
| Concentraciones de metacolina | ||
| Protocolo American | Protocolo reducido | Protocolo reducido |
| Thoracic Society | Grupo bronquitis de repetición | Grupo control |
| Disolvente | Disolvente | Disolvente |
| 0,031mg/ml | ||
| 0,0625mg/ml | 0,0625mg/ml | |
| 0,125mg/ml | ||
| 0,250mg/ml | 0,250mg/ml | |
| 0,500mg/ml | 0,500mg/ml | |
| 1mg/ml | 1mg/ml | 1mg/ml |
| 2mg/ml | 2mg/ml | 2mg/ml |
| 4mg/ml | 4mg/ml | 4mg/ml |
| 8mg/ml | 8mg/ml | 8mg/ml |
Las diferentes soluciones de cloruro sódico y de metacolina se administraron con un nebulizador y una mascarilla facial empleando como fuente de nebulización una botella de aire comprimido trabajando a 15 psi de presión (1 barr). Se utilizó un nebulizador Micromist® (Hudson RCI, Temmecula, Ca, EE.UU.), que proporciona un diámetro de masa media aerodinámico entre 1 y 3,6μm. Se calibró el nebulizador para calcular el flujo de aire comprimido necesario para proporcionar un débito de 0,13ml/min±10%. Se calculó que un flujo de 4l/min producía un débito dentro del rango requerido (0,13ml/min±10%).
La valoración de la respuesta al estímulo con la metacolina se realizó mediante el método de la auscultación traqueal modificado13. Se consideró una respuesta positiva a una determinada concentración de metacolina (PCwheeze) cuando: se auscultaron sibilancias claras en la tráquea o el tórax, la saturación de hemoglobina (SaO2) descendió un 5% o más sobre la SaO2 basal, o aumentó la frecuencia respiratoria un 50% o más sobre el valor basal.
Tras cada nebulización se auscultó la tráquea, la parte antero – superior e infero – posterior del tórax en fases de 20 segundos y se midió la frecuencia respiratoria y cardiaca y la SaO2 cada minuto, durante los tres minutos siguientes. Si no había una respuesta positiva se proseguía con la siguiente nebulización, hasta llegar a la concentración máxima de 8mg/ml. En los casos con respuesta positiva se administró al niño salbutamol nebulizado.
Tamaño de la muestraSe realizó el siguiente cálculo para determinar el tamaño de la muestra necesario para calcular la hiperrespuesta bronquial de los niños del grupo control con la de los niños del grupo bronquitis: la PCwheeze del grupo control se estimó que debía estar alrededor de 8mg/ml20. Se valoró como un resultado clínicamente significativo encontrar una diferencia en la PCwheeze entre el grupo control y el grupo de pacientes con sibilantes de 4mg/ml (una dilución de metacolina). A partir de los datos de la literatura asumimos una desviación estándar de 3,5518. Teniendo en cuenta un riesgo alfa de 0,05, riesgo beta de 0,15 y una hipótesis unilateral se necesitan 13 pacientes en cada grupo. Contando con un 20% de pérdidas se necesitarían 16 niños en cada grupo.
Por otro lado, para discernir si existen diferencias en cuanto a la hiperrespuesta bronquial entre los niños con sibilantes persistentes y transitorios, se tuvieron en cuenta los datos publicados sobre la frecuencia de sibilantes persistentes y transitorios en este grupo de edad, esperando que dos tercios del grupo de niños con bronquitis sibilantes de repetición correspondieran al grupo de sibilantes transitorios y un tercio al de sibilantes persistentes19. Por tanto para disponer de 20 niños en este último grupo se necesita una muestra inicial de 60 niños en el grupo de pacientes con bronquitis de repetición.
Análisis estadísticoPara poder realizar los cálculos numéricos de la PCwheeze en aquellos niños en que no se obtuvo respuesta con una concentración de metacolina de 8mg/ml, se asumió que esta era de 16mg/ml.
Para estudiar la normalidad de la distribución de las variables se aplicó la prueba de normalidad de Kolmogorov-Smirnov. Para realizar las comparaciones entre 2 grupos si seguían una distribución normal, se aplicó el test de la t de student. Para comparar 2 grupos de variables cualitativas se aplicó el test no paramétrico de la U de Mann-Whitney. Para comparar 3 o más grupos, se utilizó el análisis de la varianza de una vía, seguido del test de Bonferroni, o el test de Kruskal-Wallis si las variables no seguían una distribución normal. La comparación entre las variables cualitativas se realizó mediante el test de chi-cuadrado. Se estudió la relación entre variables cuantitativas mediante el coeficiente de correlación de Pearson.
El análisis univariante se completó, cuando fue procedente para el análisis de la influencia en los resultados de diferentes variables, con el análisis multivariante mediante la regresión logística. Se han considerado significativos valores de p<0,05.
El análisis estadístico de los datos obtenidos, se ha realizado mediante el programa Medcalc® versión 8.0.0.0. (MedCalc Software, Mariakerke, Bélgica).
ResultadosSe realizó la prueba de broncoprovocación con metacolina en 16 niños del grupo control, y 63 niños del grupo con bronquitis sibilantes. En la tabla 2 se resumen las características demográficas de ambos grupos que fueron comparables entre sí en la mayoría de las características evaluadas, como sexo, edad, peso al nacer, edad gestacional, lactancia materna, y asistencia a guardería. Solo diferían de forma significativa en el número de hermanos que fue mayor en el grupo control.
Comparación de las características basales entre el grupo control y el de pacientes afectos de bronquitis sibilante de repetición. Valores expresados como media (desviación estándar) o porcentaje de casos
| Control | Bronquitis | p | |
| Edad (meses) | 23,9 (12,2) | 25,22 (11,44) | 0,693 |
| Sexo | 8V/8M (V 50%) | 45V/18M (V 71,4%) | 0,103 |
| Peso al nacer (g) | 3240,6 (465,6) | 3163,4 (524,4) | 0,593 |
| Edad gestacional (semanas) | 39,6 (1,8) | 39,2 (1,3) | 0,374 |
| Lactancia materna | 14/16 (87,5%) | 45/63 (71,4%) | 0,076 |
| Lactancia materna (meses) | 5,7 (2,7) | 4,2 (4,3) | 0,188 |
| Asistencia a guardería | 9/16 | 38/63 | 0,767 |
| Asistencia a guardería (edad entrada [meses]) | 9, 3 (11,1) | 9,6 (10,6) | 0,913 |
| Número de hermanos | 2,25 (1,84) | 0,75 (0,6) | 0,005 |
M: mujeres; V: varones.
En el grupo de bronquitis sibilantes, la edad media de la primera bronquitis, fue de 6 a 8 meses (DE 0,78 meses). El numero de bronquitis, en el año previo al estudio, fue de 3 a 5 episodios en 27 niños (42,8%), de 6 a 9 episodios en 30 niños (47,6%) y de 10 o más episodios en 6 niños (9,6%). Dieciocho de los 63 niños (28,5%) recibían tratamiento con corticoides inhalados. Cincuenta y cinco de los 63 niños presentaron el primer episodio de bronquitis el primer año de vida. En esta primera bronquitis, se había realizado un test para la detección de virus respiratorio sincitial en 24 casos, de los cuales en 12 fue positivo (19%) y en otros 12 (19%) negativo.
Todos los niños de ambos grupos fueron capaces de realizar la prueba de broncoprovocación sin dificultades significativas y sin necesidad de sedación.
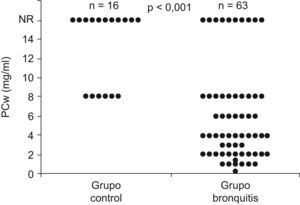
Dos tercios de los niños sanos (n=10) no reaccionaron a la metacolina, y 6 lo hicieron únicamente a la concentración máxima (8mg/ml). En el grupo de bronquitis sibilantes, hubo 10 que no respondieron (prueba de provocación negativa), 10 que reaccionaron a las concentración máxima y 43 (68%) que reaccionaron a concentraciones inferiores a las del grupo control (≤4mg/ml). La PCw del grupo con bronquitis sibilantes (5,8mg/ml; DE 3,9) fue significativamente menor que la del grupo control (13,3mg/ml; DE 5,02); (p<0,001) (fig. 1).
Comparación de la respuesta a la metacolina entre el grupo control y el grupo con bronquitis sibilante de repetición, mediante el método de la auscultación traqueal modificado. Resultados expresados como PCwheeze (concentración de metacolina que produce sibilantes audibles en tráquea o campos pulmonares, o descenso de la SaO2 ≥5%, o aumento de la frecuencia respiratoria ≥50%). NR: no respuesta.
La positividad de la prueba vino determinada en 48/58 casos (82,7%) por la presencia de sibilantes a la auscultación, de forma aislada o asociados a disminución de la SaO2 o polipnea. En 10 casos no se auscultaron sibilantes, pero se observó un descenso ≥5% de la SaO2 (tabla 3).
Criterios de respuesta a la prueba de broncoprovocación con metacolina y comparación de las variaciones de la frecuencia respiratoria y de la saturación de hemoglobina con la prueba de broncoprovocación en el grupo control y el grupo de pacientes con bronquitis de repetición
| Grupo control (n=16) | Grupo bronquitis (n=63) | Total (n=79) | |
| Sibilantes aislados | 3 (18,7%) | 22 (34,9%) | 25 (31,6%) |
| +↓ SaO2 | 1 (6,2%) | 17 (27%) | 18 (22,8%) |
| +Taquipnea | 3 (4,8%) | 3 (3,8%) | |
| +↓ SaO2+taquipnea | 2 (3,2%) | 2 (2,5%) | |
| Total sibilantes | 4 (25%) | 44 (69,8%) | 48 (60,7%) |
| ↓ SaO2 | 1 (6,2%) | 4 (6,3%) | 5 (6,3%) |
| ↓ SaO2+taquipnea | 5 (7,9%) | 5 (6,3%) | |
| P | |||
| Frecuencia respiratoria | +9,3 (6,5) | +16,0 (9,0) | 0,008 |
| SaO2 (%) | −3,2 (2,2) | −4,3 (2,4) | 0,118 |
Con la administración de metacolina la frecuencia respiratoria aumentó desde 27,4 (4,9)resp/min a 42,1 (10,4)resp/min (p<0,0001) y la SaO2 disminuyó de 97% (0,9%) a 93,2% (2,4%) (p<0,0001). El aumento de la frecuencia respiratoria fue mayor en el grupo bronquitis que en el grupo control, sin diferencias significativas en ambos grupos en cuánto al descenso medio de la SaO2 (tabla 3).
En total, en 30 niños (51,7% de las pruebas positivas) se observó una disminución de la SaO2 superior al 5%, en 7 casos entre 93 y 95%, en 20 casos entre 90 y 92%, y solo en 3 casos disminuyó por debajo del 90% (entre 88 y 89%). El descenso de la SaO2 fue autolimitado, incrementándose espontáneamente de forma inmediata tras suspender la nebulización, y normalizándose por completo tras la nebulización de salbutamol.
En cuanto a otros efectos de la nebulización, no considerados criterios de positividad, 35 niños presentaron tiraje intercostal, subcostal o suprasternal. Cuarenta y un niños tuvieron tos. La tos apareció en 36 casos con prueba positiva y 5 sin respuesta a la metacolina. Diecisiete niños con prueba de broncoprovocación positiva no presentaron tos.
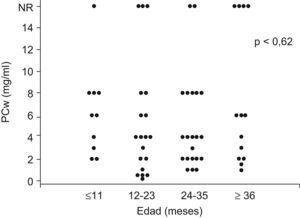
En los pacientes del grupo bronquitis sibilantes se estudió la relación entre diversas variables y la presencia de hiperrespuesta bronquial. Se observó que el género, los antecedentes familiares y de atopia, el tabaquismo familiar en el domicilio, la lactancia materna, no influyeron sobre la presencia o no de hiperrespuesta bronquial. Tampoco hubo relación con el antecedente de infección por virus respiratorio sincitial ni con el número de crisis de bronquitis en el último año (tabla 4). No hubo relación entre la edad de los niños en el momento de realización de la prueba y la PCw (r=0,11; p=0,37), (fig. 2) pero sí una discreta correlación entre la edad a la que los niños habían presentado la primera bronquitis y la PCw (r=0,26; p=0,04). La diferencia de PCw entre el grupo sin tratamiento (5,51mg/ml [DE 4,85]) y el grupo que recibía corticoides inhalados [7,0mg/ml (DE 5,55)], no fue significativa (p=0,308).
Influencia de las diferentes variables estudiadas sobre la hiperreactividad bronquial en el grupo de niños con bronquitis recidivantes
| PCwheeze (Media±DS) (mg/ml) | p | |
| Sexo | 0,28 | |
| Masculino | 5,4±4,8 | |
| Femenino | 7,0±5,7 | |
| Historia de asma | 0,25 | |
| No | 6,5±5,6 | |
| Sí | 5,0±4,0 | |
| Historia de rinitis | 0,65 | |
| No | 6,0±5,3 | |
| Sí | 5,3±3,9 | |
| Historia de dermatitis atópica | 0,75 | |
| No | 5,8±5,1 | |
| Sí | 6,4±5,0 | |
| Tabaquismo materno en embarazo | 0,85 | |
| No | 5,8±4,8 | |
| Sí | 6,1±5,9 | |
| Exposición posnatal tabaco | 0,23 | |
| No | 4,8±4,2 | |
| Sí | 6,4±5,4 | |
| Lactancia materna | 0,15 | |
| No | 7,3±6,2 | |
| Sí | 5,3±4,4 | |
| Edad inicio guardería | 0,57 | |
| No | 5,4±5,3 | |
| Sí | 6,1±4,9 | |
| 1 o más hermanos | 0,30 | |
| No | 6,7±5,7 | |
| Sí | 5,4±4,6 | |
| Bronquiolitis por VRS | 0,30 | |
| Negativo | 3,9±4,8 | |
| Positivo | 6,0±4,9 | |
| Tratamiento con corticoides | 0,31 | |
| No | 5,5±4,8 | |
| Sí | 7±5,5 | |
| Episodios de bronquitis ultimo año (n) | 0,76 | |
| 3-5 | 5,7±4,5 | |
| 5–9 | 5,6±5,2 | |
| ≥10 | 7,2±6,6 |
DE: desviación estándar; VRS: virus respiratorio sincitial.
Respuesta a la metacolina en el grupo de pacientes de bronquitis de repetición, con el método de la auscultación traqueal modificado, clasificados por grupos de edades en el momento de la realización de la prueba. Resultados expresados como PCwheeze (concentración de metacolina que produce sibilantes audibles en tráquea o campos pulmonares, o descenso de la SaO2 ≥5%, o aumento de la frecuencia respiratoria ≥50%). NR.: no respuesta.
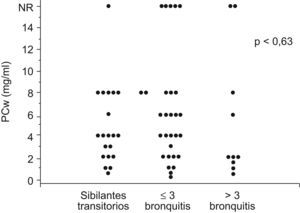
Fue posible completar un seguimiento de 28,5 meses (rango 21,6–41,8 meses), hasta una edad media de 53,8 meses (rango 35–90 meses) en 49 de los 63 niños del grupo bronquitis. No hubo diferencias significativas entre la presencia de hiperrespuesta bronquial en la evaluación inicial y la evolución posterior a sibilantes transitorios (PCw 4,5mg/ml), sibilantes infrecuentes (PCw 6,1mg/ml) o sibilantes frecuentes (PCw 5,5mg/ml) (p=0,63). Presentaron hiperrespuesta bronquial 10/16 (62,5%) de los niños con sibilantes transitorios, 15/23 (65,2%) de los niños con sibilantes infrecuentes y 7/10 de los niños con sibilantes frecuentes (70%) (fig. 3).
Comparación de la presencia de hiperrespuesta bronquial en el momento del estudio inicial y la clasificación posterior en el seguimiento de los pacientes como bronquitis sibilantes transitorias (no bronquitis en el ultimo año), bronquitis sibilantes persistentes infrecuentes (≤3 episodios de bronquitis en el ultimo año) o bronquitis sibilantes persistentes frecuentes (>3 episodios de bronquitis en el útlitmo año). Resultados expresado como PCwheeze (concentración de metacolina que produce sibilantes audibles en tráquea o campos pulmonares, o descenso de la SaO2 ≥5%, o aumento de la frecuencia respiratoria ≥50%). NR: no respuesta.
En nuestro estudio hemos observado hiperrespuesta bronquial inducida por metacolina en el 68% de lactantes y preescolares con bronquitis sibilantes recurrentes. Sin embargo no hayamos diferencias en la prevalencia de hiperrespuesta bronquial entre los niños que dejaron de presentar bronquitis (sibilantes transitorios) y aquellos que los continuaron presentando (sibilantes persistentes frecuentes o infrecuentes).
Según nuestros resultados, la hiperrespuesta bronquial parece ser un elemento importante en la fisiopatología de las bronquitis sibilantes en los niños con bronquitis transitorias y persitentes, pero no es un marcador diferencial de su evolución. Es posible que en ella intervengan otros factores como la maduración del sistema inmunitario, el crecimiento del árbol bronquial o la sensibilización alérgica.
Aunque algunos estudios previos4,5 no encontraron diferencias entre la presencia de hiperrespuesta bronquial y los controles sanos en contraste con nuestros resultados, nuestros hallazgos concuerdan con los de Guirau et al6, que también encontraron en niños entre 4 y 24 meses de edad con bronquitis de repetición un incremento de la hiperrespuesta bronquial respecto al grupo control, y con los de Saga et al7.
A partir de los estudios epidemiológicos realizados en lactantes con bronquitis sibilantes recurrentes, el grupo de Tucson describió 3 fenotipos diferentes en los 6 primeros años de vida (sibilantes transitorios, persistentes no atópicos y asma atópica persistente)19. Ellos consideraron que los lactantes con sibilantes transitorios no tienen hiperrespuesta bronquial, y que sus bronquitis están relacionadas con una vía aérea pequeña. Sin embargo en nuestro estudio, el 62% de los niños con sibilantes transitorios presentaron hiperrespuesta bronquial, pero esta no predijo que niños iban a evolucionar hacia sibilantes persistentes en el seguimiento realizado. Delacourt et al9 tambien observaron similar prevalencia de hiperrespuesta bronquial en la exploración inicial en los niños con sibilantes transitorios y persistentes en un estudio realizado a un grupo de 129 niños de menos de 2 años con ≥3 episodios de bronquitis y no pudieron encontrar un punto de corte eficaz para diferenciar entre los niños con sibilantes transitorios y los persitentes. No sabemos si un seguimiento más prolongado de nuestros pacientes hubiese modificado los resultados obtenidos, ya que el seguimiento se prolongó solo hasta una edad media de 53,8 meses y algunos estudios han comunicado una relación entre la hiperrespuesta bronquial en la edad de lactantes y la persistencia de asma a los 10 años de edad7,8.
Algunos autores indican que la hiperrespuesta bronquial está presente en lactantes sanos y normales, probablemente debido al menor calibre de su via aérea y a la inhalación de una dosis proporcionalmente mayor de metacolina en realción a su peso corporal21,22. De esta forma, la hiperrespuesta bronquial disminuiría con el crecimiento del niño23, implicando que es importante utilizar un grupo control de la misma edad y una técnica estandarizada al estudiar la hiperrespuesta bronquial en niños pequeños11, como hicimos nosotros. En nuestro estudio solo observamos hiperrespuesta a metacolina en algunos individuos sanos, a dosis máxima. Asimismo excluimos los niños sanos con antecedentes de atopia y tabaquismo, ya que estos factores pueden influir en la hiperrespuesta bronquial19. Esto, podría haber introducido algún sesgo, al crear un grupo control «mejor que lo normal», que podría no ser plenamente representativo de la población general.
Por otro lado, el protocolo de broncoprovocación con metacolina utilizando un método de auscultación traqueal modificado13,24, parece un método seguro en niños pequeños y tiene la ventaja de no precisar sedación. No observamos ningún caso de crisis grave de broncoconstricción, ni ninguna disminución importante de SaO2 en nuestra serie. Los descensos de SaO2 fueron discretos y reversibles espontáneamente o al inhalar β-agonistas al finalizar la prueba. Estos datos de seguridad coinciden con la mayoría de estudios de la literatura.
Se conoce poco el mecanismo de la hiperrespuesta bronquial en lactantes y preescolares. En nuestro estudio, en dos tercios de los niños las bronquitis recurrentes estaban relacionadas con la presencia de hiperrespuesta bronquial, pero otros mecanismos serían relevantes en los otros niños dado que la prueba de broncoprovocación fue negativa. Aunque estudiamos un gran número de variables en relación a la hiperrespuesta bronquial, solo encontramos relación con la edad de presentación de la primera bronquitis, de forma que los que padecieron la primera bronquitis a una edad menor, respondieron a una dosis menor de metacolina. Esto podría estar en relación con una lesión bronquial a nivel muscular o neurogénico provocada por el virus causante de la bronquitis, ya que existiría mayor broncoconstricción ante estímulos menores.
Algunos autores han cuestionado la sensibilidad de la prueba para detectar la presencia de hiperrespuesta bronquial25,26. Sin embargo, otros autores27, como nuestro grupo, han encontrado que la auscultación traqueal tras la provocación bronquial detectaba sibilantes en un elevado porcentaje de niños con sibilantes recurrentes, y este método ha sido validado con un sistema objetivo, computarizado, usando un sonograma acústico24. El uso de estos sistemas, podría facilitar las pruebas de broncoprovocación en niños pequeños28.
Bentur et al29, comparó la PCw con la PC20 determinada mediante espirometría en niños preescolares. El momento en que los niños alcanzaron la PCw coincidió con un descenso medio del FEV1 del 44,7% siendo pues más precoz la detección de la hiperrespuesta bronquial por espirometría que por auscultación traqueal. En ese estudio, sin embargo, la PCw pudo determinarse en todos los niños (n=56) pero la PC20 solo en 11 niños debido a la falta de colaboración en este grupo etario.
En resumen, con la valoración de la hiperrespuesta bronquial a la metacolina mediante el método de auscultación traqueal hemos comprobado que la hiperrespuesta bronquial está presente en un porcentaje elevado de los niños menores de 4 años de edad afectos de bronquitis sibilantes recurrentes, aunque la evolución posterior no se relacionó con presencia o ausencia de esta.
FinanciaciónEstudiado financiado con las siguientes ayudas: Beca SEPAR 2001, Beca Fundació Oscar Ravà de la FUCAP 2001, Beca Fundació Gol i Gorina.
Agradecimiento a Caroline Beardsmore (Leicester University, Reino Unido) por haber revisado el manuscrito.