La prueba de provocación bronquial es un procedimiento habitual en el diagnóstico del asma, pero su realización resulta larga y tediosa. Por ello se han propuesto métodos que acortan su duración. Sin embargo, en los últimos años se ha señalado que dichos métodos pueden dar lugar a broncoconstricciones excesivas (BE). Los objetivos del presente estudio han sido: a) determinar la frecuencia de BE en pacientes con asma tras la aplicación del método abreviado de la prueba de provocación bronquial, y b) cuantificar si la determinación de óxido nítrico en aire exhalado (ONE) puede predecir la aparición de BE.
Pacientes y métodosSe ha realizado un estudio prospective sobre 210 asmáticos a quienes se determinó el ONE y se realizó una prueba de provocación bronquial siguiendo el protocolo abreviado de la European Respiratory Society (ERS). Se definió BE como una caída superior al 20% del volumen espiratorio forzado en el primer segundo tras la primera dosis, después de suprimir una dosis o tras el diluyente. Se construyó una curva de eficacia diagnóstica para determinar el mejor punto de corte del ONE para predecir BE y se calculó la probabilidad preprueba de presentar BE, siguiendo el teorema de Bayes.
ResultadosLa frecuencia de BE en nuestra serie fue del 30%. Hubo diferencias significativas en el ONE, siendo la concentración más elevada en el grupo que presentó BE (32,6 frente a 16,2 ppb). El punto de corte de ONE elegido fue 19,5 ppb, con una sensibilidad del 80%, especificidad del 77% y valor predictivo negativo del 88%. El área bajo la curva de eficacia diagnóstica fue de 0,83 (intervalo de confianza del 95%, 0,77-0,89).
ConclusionesLa prueba de provocación bronquial abreviada que recomienda la ERS da lugar a un 30% de BE. La determinación de ONE podría identificar a los pacientes con mayor probabilidad de presentar BE. Una concentración de ONE inferior a 19,5 ppb permite realizar la prueba de provocación bronquial abreviada con seguridad.
The bronchial challenge test is commonly used to diagnose asthma but it is a tedious, time-consuming procedure. Although in recent years, several shortened methods have been proposed, it has been shown that they can give rise to exaggerated bronchoconstriction. The aims of the present study were a) to determine the frequency of exaggerated bronchoconstriction in patients with asthma following the application of a shortened bronchial challenge test, and b) to determine if the fraction of exhaled nitric oxide (FENO) can be used to predict the onset of exaggerated bronchoconstriction.
Patients and methodsWe performed a prospective study of 210 patients with asthma in whom FENO levels were measured in accordance with the abbreviated protocol recommended by the European Respiratory Society (ERS). Exaggerated bronchoconstriction was defined as a decrease of more than 20% in forced expiratory volume in 1 second after the first challenge, after a skipped dose, or after administration of saline. A receiver operating characteristic (ROC) curve was generated to determine the best FENO cutoff value for predicting exaggerated bronchoconstriction. The pretest probability of developing exaggerated bronchoconstriction was also calculated using Bayes’ theorem.
ResultsThe frequency of exaggerated bronchoconstriction in our series was 30%. Patients who developed exaggerated bronchoconstriction had significantly higher FENO levels than those who did not (32.6 vs 16.2 parts per billion [ppb]). The chosen FENO cutoff of 19.5 ppb had a sensitivity of 80%, a specificity of 77%, and a negative predictive value of 88%. The area under the ROC curve was 0.83 (95% confidence interval, 0.77-0.89).
ConclusionsThe abbreviated bronchial challenge test recommended by the ERS led to exaggerated bronchoconstriction in 30% of the patients studied. FENO measurements could possibly be used to identify patients at increased risk of exaggerated bronchoconstriction. The shortened challenge test can be performed safely in individuals with a FENO of <19.5 ppb.
La prueba de provocación bronquial con histamina o metacolina se estandarizó por vez primera en los años setenta del siglo pasado1,2. Sin embargo, el método propuesto inicialmente resultaba demasiado largo y tedioso, y por ello se introdujeron con posterioridad cambios para acortar su duración. Estas modificaciones permiten comenzar la prueba de provocación bronquial con dosis de agente broncoconstrictor superiores a las recomendadas en el protocolo original, de modo que la primera concentración que ha de administrarse se decide considerando la cifra basal del volumen espiratorio forzado en el primer segundo (FEV1), la medicación antiasmática que toma el paciente y la presencia o no de clínica respiratoria3,4. Por otro lado, aunque la prueba de provocación bronquial ha demostrado ser bastante segura en la práctica5,6, algunos trabajos han indicado que la aplicación del método abreviado puede acompañarse en ocasiones de broncoconstricción excesiva (BE), con caídas exageradas del FEV17–10. Se ha intentado identificar los determinantes de esta BE, pero ninguna de las variables consideradas hasta la fecha (función pulmonar, historia de atopia o rinitis, edad, síntomas previos de asma, etc.) ha demostrado su relación inequívoca con el fenómeno8,9. Que nosotros sepamos, nunca se ha estudiado la importancia que al respecto tiene la magnitud de la inflamación bronquial en el momento de efectuar la prueba. Creemos que este factor debe tenerse en cuenta, dada su implicación en la patogenia de la hiperrespuesta bronquial11.
El propósito del presente trabajo ha sido doble: a) determinar la frecuencia de BE en asmáticos tras la aplicación del protocolo abreviado de la prueba de provocación bronquial con histamina que propone la European Respiratory Society (ERS)3, y b) cuantificar hasta qué punto la concentración de óxido nítrico en el aire espirado (ONE), un marcador de la inflamación de la vía aérea12, puede predecir la aparición de BE.
Pacientes y métodosDiseño del estudioEl estudio, de carácter prospectivo, se ha llevado a cabo sobre 210 pacientes −133 mujeres y 77 varones, con una edad media ± desviación estándar de 33,3 ± 12,5 años– visitados de forma consecutiva en el Laboratorio de Función Pulmonar de nuestro hospital, con sospecha clínica de asma o diagnosticados ya de asma y con diferentes grados de gravedad. Una vez que se les hubo informado del objetivo del estudio y que firmaron el correspondiente consentimiento, uno de los autores del trabajo les entrevistó a fin de recabar información sobre sus síntomas, tiempo de evolución de éstos, tratamiento antiasmático recibido e historia tabáquica. Completada la recogida de datos, se realizó a todos ellos la medición del ONE, y posteriormente una prueba de provocación bronquial.
Determinación del óxido nítrico en aire exhaladoLa medición del ONE se efectuó on-line, siguiendo las recomendaciones internacionales13, con un analizador de quimioluminiscencia con sensor para anhídrido carbónico en el aire exhalado (LR 2000, Logan Research, Rochester, Reino Unido). El paciente, en sedestación y sin pinza nasal, realizaba una espiración desde capacidad pulmonar total a un flujo constante de 50ml/s a través de una boquilla conectada a una resistencia de 20 cmH2O, durante 10s. El ONE se medía en la parte final de la meseta espiratoria. En todos los pacientes se obtuvieron 3 determinaciones correctas, aceptándose como maniobra correcta aquella que no difería de la anterior, bien realizada, en ±2,5 partes por billón (ppb) o un 10%. El resultado final se promedió a partir de los valores obtenidos en esas 3 maniobras.
Prueba de provocación bronquialLa prueba de provocación bronquial se efectuó con histamina como agente broncoconstrictor, empleando el método de respiración a volumen corriente durante 2min3. Tras la práctica de una espirometría basal, el paciente inhalaba el diluyente (solución salina al 0,9%) durante 2min y a continuación se administraba la histamina, a dosis dobladas, hasta conseguir un descenso del FEV1 igual o superior al 20% respecto al basal, o bien hasta alcanzar una dosis de histamina de 16mg/ml.
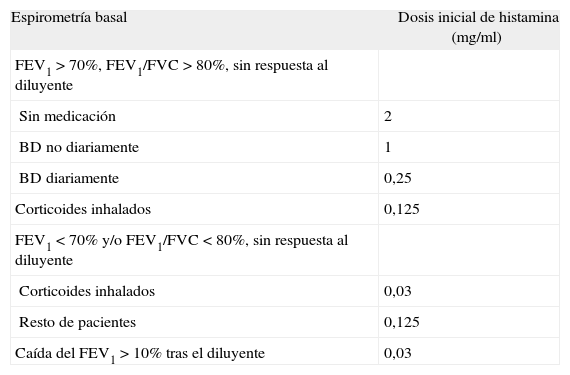
Los criterios para elegir la dosis inicial de histamina fueron los siguientes (tabla I)3: a) en pacientes con valores basales de FEV1 y FEV1/capacidad vital forzada (FVC) superiores al 70 y el 80%, respectivamente, y caída del FEV1 menor del 10% con el diluyente, se comenzaba con 2mg/ml en caso de que no tomaran ninguna medicación, con 1mg/ml si tomaban ocasionalmente broncodilatadores, con 0,25mg/ml si utilizaban éstos a diario y con 0,125mg/ml si estaban en tratamiento con corticoides inhalados (CI) u orales; b) en pacientes con FEV1 inferior al 70% y/o FEV1/FVC menor del 80% y caída del FEV1 por debajo del 10% tras el diluyente, se iniciaba la prueba con 0,03 o con 0,125mg/ml según estuvieran recibiendo o no CI u orales, y c) en los pacientes que tras el diluyente presentaban un descenso del FEV1 superior al 10%, la primera dosis de histamina era de 0,03mg/ml. En todos los casos, si el descenso del FEV1 detectado tras una dosis de histamina era inferior al 5%, se procedía a suprimir la dosis inmediatamente posterior, salvo cuando la concentración de histamina utilizada era de 2mg/ml; en esta situación se optó por no suprimir la dosis posterior para mayor seguridad del paciente, ya que, al cuadruplicar la cantidad de fármaco, la diferencia de concentraciones entre ambas dosis era, a nuestro entender, demasiado elevada. Terminada la prueba, los pacientes recibieron 600μg de salbutamol mediante cartucho presurizado con cámara espaciadora.
Criterios utilizados para elegir la concentración inicial de histamina en la prueba de provocación bronquial con el protocolo abreviado, de acuerdo con las recomendaciones de la European Respiratory Society3
| Espirometría basal | Dosis inicial de histamina (mg/ml) |
| FEV1 > 70%, FEV1/FVC > 80%, sin respuesta al diluyente | |
| Sin medicación | 2 |
| BD no diariamente | 1 |
| BD diariamente | 0,25 |
| Corticoides inhalados | 0,125 |
| FEV1 < 70% y/o FEV1/FVC < 80%, sin respuesta al diluyente | |
| Corticoides inhalados | 0,03 |
| Resto de pacientes | 0,125 |
| Caída del FEV1 > 10% tras el diluyente | 0,03 |
BD: broncodilatadores; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada.
Se definió como BE toda caída del FEV1 superior al 20% respecto al valor basal tras la primera dosis administrada de histamina, tras una dosis suprimida o tras la exposición al diluyente. La PC20, es decir, la concentración de histamina capaz de ocasionar un descenso del FEV1 del 20%, se calculó mediante interpolación semilogarítmica.
Análisis estadísticoLas variables continuas se describen con sus valores medios ± desviación estándar y las variables categóricas mediante frecuencias absolutas y porcentajes. La comparación de medias se realizó, previa comprobación de la normalidad, aplicando la prueba de la t de Student para grupos independientes. La comparación de frecuencias se llevó a cabo utilizando la prueba de la χ2, y para las correlaciones se utilizó la r de Pearson. Los valores de p < 0,05 se aceptaron como estadísticamente significativos.
Con el propósito de determinar la concentración de ONE capaz de predecir la aparición o no de BE, para cada valor obtenido de ONE se calcularon, con los correspondientes intervalos de confianza (IC) del 95%, la sensibilidad y especificidad, el valor predictivo positivo (VPP) y el valor predictivo negativo (VPN). A partir de esos datos se construyó una curva de eficacia diagnóstica a fin de hallar el mejor punto de corte de ONE (valor con mejor sensibilidad y especificidad) y se determinó el área bajo la curva, con su IC del 95%, para estimar el índice de exactitud diagnóstica global; áreas bajo la curva cercanas a 1 indican que la discriminación de la prueba es excelente14. Tomando como elemento de partida el punto de corte obtenido, finalmente determinamos la probabilidad posprueba de presentar una BE durante la prueba de provocación bronquial tras obtener un valor de ONE superior (VPP) o inferior (1-VPN), y la probabilidad posprueba de no presentar una BE tras un VPN para cada probabilidad preprueba (PPP) posible, de acuerdo con el teorema de Bayes14:
VPP = (PPP × sensibilidad)/ (PPP × sensibilidad) + [ (1-PPP) × (1-especificidad)]
VPN = (1-PPP) × especificidad/[ (1-PPP) × especificidad] + [PPP × (1-sensibilidad)]
La PPP es la estimación que hace el clínico, expresada en términos de probabilidad, antes de que se conozcan los resultados de la prueba que va a realizarse. En nuestro caso sería la probabilidad de presentar una BE que, a juicio del clínico, según su experiencia u otros datos ya conocidos, tiene el paciente antes de la realización de la prueba de provocación bronquial. Aplicando las fórmulas antes citadas, es factible calcular el VPP y el VPN de cada una de las posibles PPP (desde 0,1 hasta 1) con la sensibilidad y especificidad halladas para el punto de corte de ONE estimado como mejor.
Los análisis se realizaron con el paquete SPSS 12.0 (SPSS Inc.; Chicago, Illinois, EE.UU.), a excepción del cálculo de las probabilidades pre y posprueba, que se efectuó de forma manual con la ayuda del programa de cálculo Excel (Office, 2003) para las operaciones matemáticas y la construcción del gráfico de eficacia diagnóstica.
ResultadosTodos los pacientes presentaron una PC20 por debajo de 8mg/ml, lo que permitió establecer el diagnóstico de asma en aquellos que habían acudido al Laboratorio de Función Pulmonar para confirmar la sospecha clínica de enfermedad. En el momento del estudio, de acuerdo con los criterios de la Guía Española para el Manejo del Asma (GEMA)15, en 79 pacientes el asma era intermitente, en 81 persistente leve, en 45 persistente moderada y en 5 persistente grave.
Las dosis iniciales de histamina más frecuentemente utilizadas fueron 2; 0,125, y 0,5mg/ml (83; 71, y 33 pacientes, respectivamente). Comenzaron la prueba con 1mg/ml 12 pacientes; con 0,25mg/ml, 7, y con 0,03mg/ml, 4. En el 38,5% de los casos (n = 71) se omitió alguna de las dosis de histamina durante la realización de la prueba de provocación bronquial, siguiendo las indicaciones del protocolo aplicado.
Ningún paciente experimentó BE por el diluyente, pero el 30,5% (n = 64) presentó este fenómeno con la administración del agente broncoconstrictor. En 52 apareció tras la primera concentración de histamina y los 12 restantes presentaron el episodio al suprimir alguna de las dosis. Las caídas del FEV1 observadas fueron mayores del 30% en 30 casos (14,2%) y estuvieron por encima del 40% en 14 (6,6%), de los que en 7 el descenso fue superior al 60%.
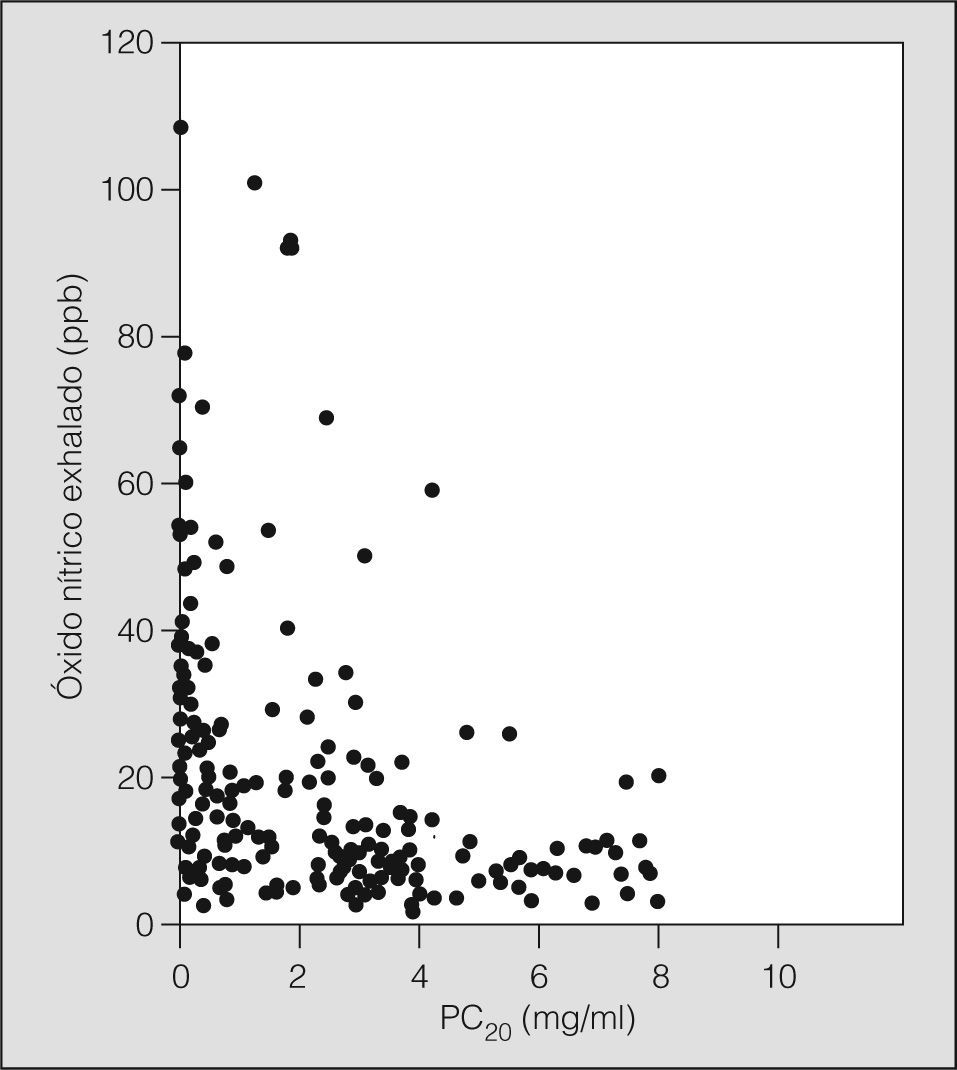
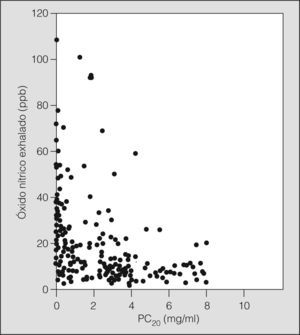
La proporción de pacientes que desarrollaron BE fue menor entre los que estaban recibiendo CI (20%) que en los no tratados con dicho fármaco (39%) (p < 0,01). Asimismo, el valor de ONE de los pacientes con BE fue significativamente mayor que el de los que no la presentaron (32,7 ± 23,5 frente a 16,2 ± 21,5ppb, respectivamente; p < 0,0001), los valores de PC20 también fueron diferentes para ambos grupos (0,45 ± 0,66 frente a 3,09 ± 2,19mg/ml, respectivamente; p < 0,0001) (tabla II), y en el conjunto de la muestra se detectó una correlación negativa entre las cifras de ONE y PC20 (r = −0,54; p < 0,0001) (fig. 1). Del resto de parámetros considerados, entre el grupo que presentó BE y el que no la presentó únicamente se encontraron diferencias en los valores de FEV1/FVC, la gravedad del asma y el tratamiento con CI.
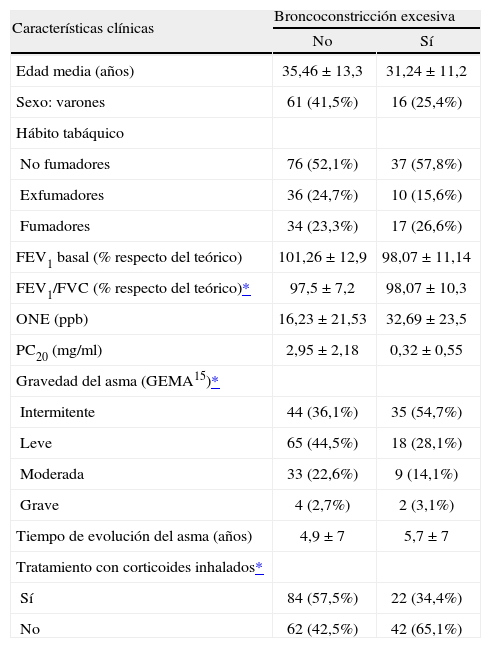
Características de los pacientes estudiados (n = 210), agrupados en función de que presentaran (n = 64) o no (n = 146) broncoconstricción excesiva
| Características clínicas | Broncoconstricción excesiva | |
| No | Sí | |
| Edad media (años) | 35,46 ± 13,3 | 31,24 ±11,2 |
| Sexo: varones | 61 (41,5%) | 16 (25,4%) |
| Hábito tabáquico | ||
| No fumadores | 76 (52,1%) | 37 (57,8%) |
| Exfumadores | 36 (24,7%) | 10 (15,6%) |
| Fumadores | 34 (23,3%) | 17 (26,6%) |
| FEV1 basal (% respecto del teórico) | 101,26 ±12,9 | 98,07 ±11,14 |
| FEV1/FVC (% respecto del teórico)* | 97,5 ± 7,2 | 98,07 ± 10,3 |
| ONE (ppb) | 16,23 ±21,53 | 32,69 ±23,5 |
| PC20 (mg/ml) | 2,95 ±2,18 | 0,32 ±0,55 |
| Gravedad del asma (GEMA15)* | ||
| Intermitente | 44 (36,1%) | 35 (54,7%) |
| Leve | 65 (44,5%) | 18 (28,1%) |
| Moderada | 33 (22,6%) | 9 (14,1%) |
| Grave | 4 (2,7%) | 2 (3,1%) |
| Tiempo de evolución del asma (años) | 4,9 ± 7 | 5,7 ± 7 |
| Tratamiento con corticoides inhalados* | ||
| Sí | 84 (57,5%) | 22 (34,4%) |
| No | 62 (42,5%) | 42 (65,1%) |
Datos mostrados como media ± desviación estándar o número de pacientes (porcentaje). FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; GEMA: Guía Española para el Manejo del Asma; ONE: óxido nítrico en el aire exhalado; PC20: concentración de histamina capaz de ocasionar un descenso del FEV1 del 20%.
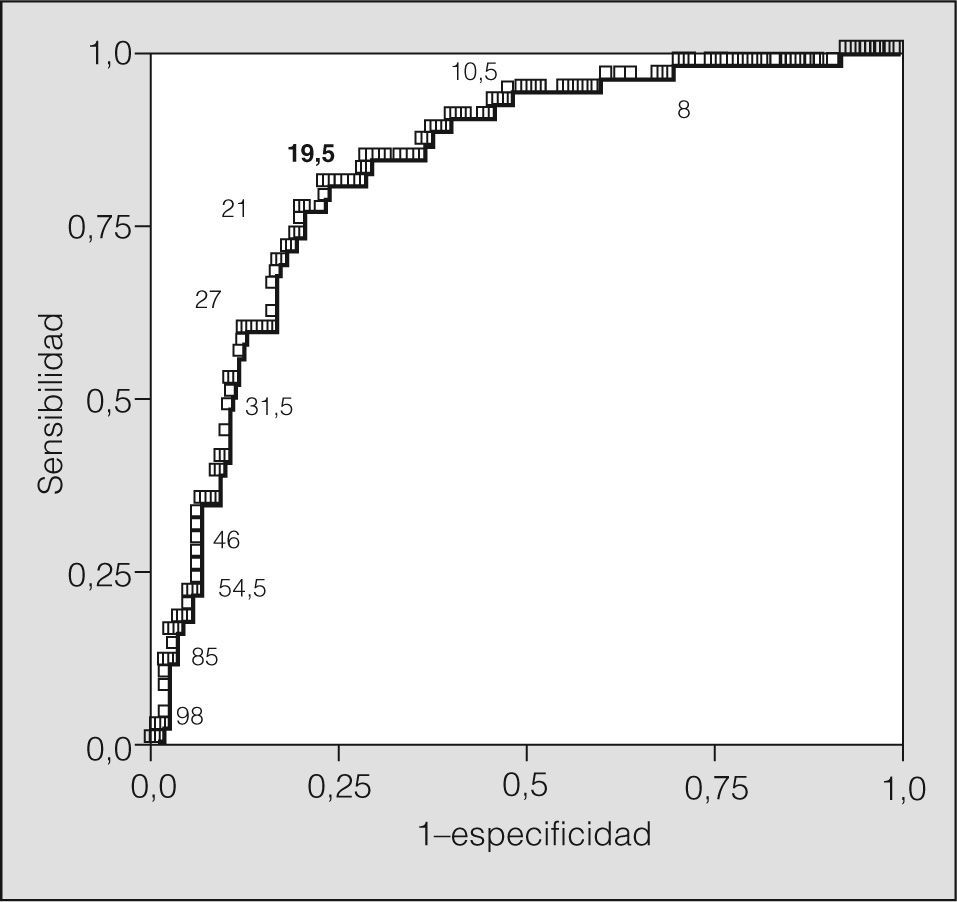
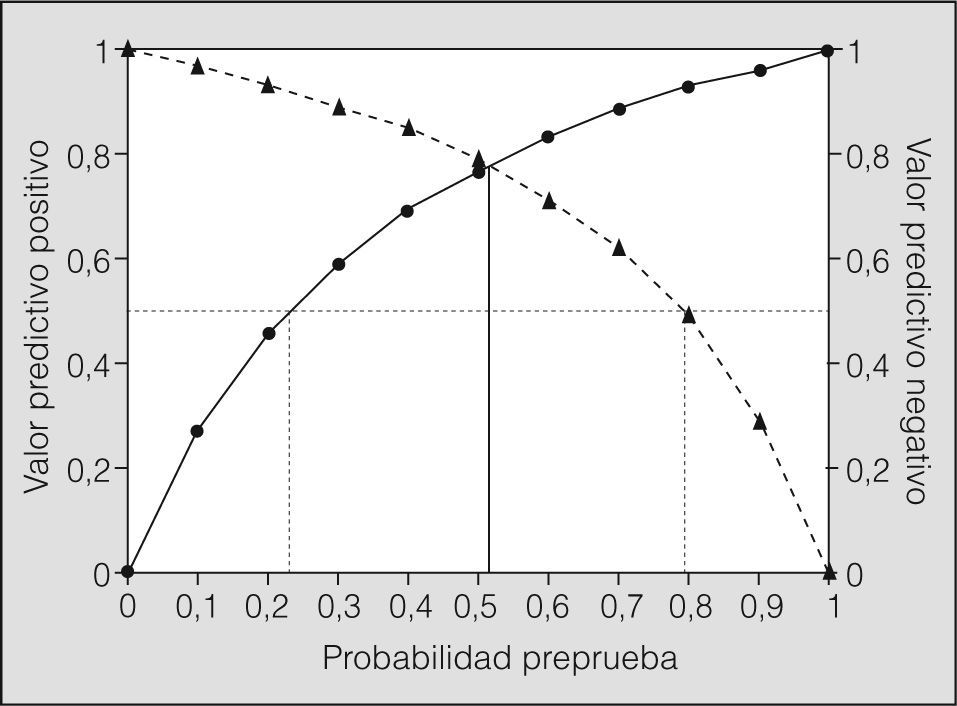
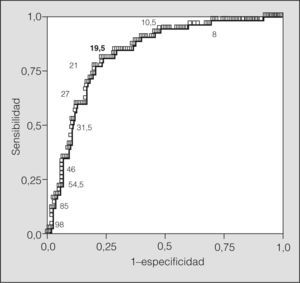
En la figura 2 se muestra la curva de eficacia diagnóstica construida para predecir la aparición de BE a partir de los valores de ONE (área bajo la curva = 0,83; IC del 95%, 0,77-0,89). El punto de corte más adecuado se obtuvo con 19,5ppb -sensibilidad: 0,8 (IC del 95%, 0,7-0,9); especificidad: 0,77 (IC del 95%, 0,7-0,84); VPP: 0,58; VPN: 0,88-. Finalmente, en la figura 3 se muestra cómo utilizando dicho punto corte varían las probabilidades posprueba de presentar o no una BE tras un resultado positivo (cifras de ONE ≥ 19,5ppb) o negativo (cifras de ONE < 19,5ppb). En nuestro caso, el mejor resultado se alcanza cuando la PPP está alrededor del 51%, con un intervalo de seguridad entre el 22 y el 79%.
Curva de eficacia diagnóstica del óxido nítrico exhalado para predecir la aparición de broncoconstricción excesiva. El punto de corte seleccionado es el que presenta mayor sensibilidad (0,8) y especificidad (0,77). En la figura también se representan numéricamente algunos de los valores intermedios.
Curvas de probabilidad posprueba de presentar bronconstricción excesiva tras un resultado positivo (línea continua con círculos) o de no presentarla tras un resultado negativo (línea intermitente con triángulos) utilizando una cifra de óxido nítrico exhalado de 19,5ppb como valor de corte. El punto donde se cruzan ambas líneas se corresponde con la probabilidad preprueba para ese valor de óxido nítrico exhalado (0,51).
Los resultados obtenidos en el presente estudio vienen a señalar: a) que la práctica de una prueba de provocación bronquial aplicando el protocolo abreviado de la ERS3 ocasiona entre los asmáticos una proporción de episodios de BE nada despreciable, y b) que la aparición del fenómeno puede descartarse con razonable certeza si, antes de ejecutar la prueba, se determina la concentración de ONE.
La seguridad de los métodos abreviados ya se ha evaluado en la literatura médica y, aunque hay consenso en que éstos tienen un escaso riesgo, todas las publicaciones señalan que hay pacientes a quienes su realización provoca descensos exagerados del FEV17–9,16. En la serie aquí expuesta, el porcentaje de BE se encuentra en torno al 30% y es superior a lo comunicado previamente (< 10%). A nuestro entender, esta discrepancia de cifras se debe a 2 razones:
1. La gran mayoría de los trabajos previos incluían en sus series no sólo a asmáticos, sino también a población general. Nosotros hemos evaluado únicamente a pacientes con asma, en algunos de los cuales ésta era ya conocida y estaba en tratamiento, y en otros en que el diagnóstico se confirmó más tarde.
2. Los criterios aplicados para definir la BE varían de unos trabajos a otros. Por ejemplo, en el estudio de Kremer et al7 se clasifica como tal toda caída del FEV1 igual o superior al 40%, se modifica la concentración inicial de histamina en función de los síntomas existentes y se termina la prueba de provocación bronquial cuando el FEV1 desciende al menos un 18% a fin de evitar que una dosis ulterior produzca un deterioro excesivo de la función pulmonar. De esta forma los autores detectan un 3,1% de BE, porcentaje similar al encontrado por nosotros para descensos iguales o superiores al 40% (6,6%). Por su parte, Troyanov et al8 consideran BE a toda caída del FEV1 mayor del 20% tras el diluyente o del 30% tras la primera dosis de metacolina inhalada. Con estos criterios encontraron un 10% de BE, lo que concuerda bastante con nuestros resultados (un 14% de BE para descensos del FEV1 > 30%). La cohorte es en parte comparable con la que nosotros hemos evaluado, ya que casi la mitad de sus pacientes también estaba en tratamiento con CI. De la lectura cuidadosa de los datos de Troyanov et al8 se desprende, además, que si tuviéramos en cuenta únicamente a los pacientes de esa muestra con PC20 inferior a 32mg/ml el porcentaje de BE, según sus criterios, aumentaría hasta el 21%. Finalmente, Cockcroft et al16, en un trabajo retrospectivo sobre 1.000 pruebas de provocación bronquial en que se utilizan los mismos criterios que en nuestro estudio, detectaron un 3% de BE, cifra que se incrementa hasta el 5,7% cuando centran el análisis en los pacientes con PC20 menor de 8mg/ml. La dosis con la que más frecuentemente empezaban la prueba fue la de 1mg/ml (en nuestro caso, 2mg/ml). Desconocemos si en el subgrupo de sujetos con PC20 inferior a 8mg/ml, más comparable a la serie que hemos estudiado, la dosis de inicio era la misma que para el resto de individuos o inferior. En este último caso, podríamos explicar por qué su porcentaje de BE es inferior al encontrado en el presente estudio.
A la vista de estas consideraciones, creemos que la aparición de BE al aplicar un método abreviado en la prueba de provocación bronquial es una circunstancia que ocurre con una frecuencia mayor de lo que inicialmente se suponía, y que nuestros resultados se acercan más a la realidad de lo que sucede en el laboratorio de exploración funcional. Por tanto, sería conveniente disponer de alguna herramienta que identifique a los individuos con asma o sospecha de asma en los que puede utilizarse el protocolo corto y a aquellos en quienes se corre el riesgo de causar una BE. Nuestros datos indican que la determinación del ONE podría ser útil en ese sentido. Se trata de una prueba no invasiva, sencilla, reproducible y bien estandarizada, que refleja la magnitud de la inflamación eosinofílica presente en el árbol respiratorio y que se relaciona con otros marcadores de la misma y el grado de hiperrespuesta bronquial12,13,17,18. En los pacientes con asma se ha propuesto su empleo para diagnosticar la enfermedad, comprobar la eficacia y necesidad de tratamiento antiinflamatorio o predecir la aparición de exacerbaciones19. Los resultados de este estudio ampliarían su campo de aplicación. De acuerdo con los datos obtenidos, cifras de ONE inferiores a 19,5ppb implican que el paciente presenta un riesgo bajo de desarrollar BE cuando realiza una prueba de provocación bronquial de protocolo abreviado.
Para obtener este valor hemos utilizado la curva de eficacia diagnóstica, que ha permitido establecer como mejor punto de corte el que presenta una alta sensibilidad (0,8) y especificidad (0,7). De haber escogido cifras de ONE más elevadas, hubiera aumentado la sensibilidad, pero a costa de perder especificidad, de modo que se dejaría de identificar a pacientes a los que podría aplicarse sin riesgo el método abreviado. Asimismo se han calculado la probabilidad posprueba de desarrollar BE tras un resultado positivo (ONE > 19,5ppb) y la probabilidad posprueba tras un resultado negativo (ONE < 19,5ppb). En el presente trabajo, el mejor resultado se obtiene cuando la PPP es del 51,2%. Dicho con otras palabras: la situación en que resulta más útil medir el ONE antes de realizar una prueba de provocación bronquial con el protocolo abreviado es aquella en la que el clínico prevé que el paciente tiene aproximadamente el 50% de probabilidades de desarrollar BE y el 50% de no desarrollarla.
Los resultados, en definitiva, vienen a confirmar la hipótesis inicial del trabajo, según la cual el empleo de un marcador de inflamación podría ser útil para predecir episodios de BE, ya que la inflamación eosinofílica de la vía aérea está implicada en la patogenia de la hiperrespuesta bronquial. En la muestra estudiada se observó una correlación negativa y significativa entre los valores de ONE y la PC20, y además comprobamos que la frecuencia de BE era inferior entre los pacientes que estaban en tratamiento con corticoides. Cabría plantearse si tal asociación es motivo suficiente para llegar a sustituir la prueba de provocación bronquial por la simple medición de ONE. Nosotros pensamos que no, al menos por 2 razones: a) la hiperrespuesta bronquial es algo más que inflamación20, y b) en el asma no toda inflamación tiene una base eosinofílica21. Lo que planteamos es que la realización de una prueba de provocación bronquial mediante protocolo abreviado puede verse beneficiada en términos de seguridad si antes se mide el ONE del paciente. Nosotros no tuvimos en cuenta cuántos pacientes presentaban o no asma eosinofílica, y sería interesante volver a realizar el estudio tomando en consideración esta variable particular. En cuanto al supuesto papel protector de los CI, conviene recordar que, según protocolo, en los pacientes en tratamiento con dichos fármacos la dosis inicial es menor que en los que no reciben CI. A nuestro entender, es lógico pensar que con una concentración de histamina inferior la probabilidad de presentar una caída exagerada del FEV1 es también mucho menor.
En conclusión, en pacientes con asma la prueba de provocación bronquial mediante el procedimiento abreviado propuesto por la ERS3 provoca episodios de BE en un tercio de los casos. La medida del ONE antes de efectuar dicha prueba permite identificar con razonable eficacia a los que potencialmente pueden presentar BE. Un valor de ONE inferior a 19,5ppb indicaría que puede realizarse la prueba con seguridad; con valores superiores se debería comenzar la prueba de provocación bronquial utilizando dosis bajas de agente broncoconstrictor para evitar la aparición de BE.
Trabajo subvencionado en parte gracias a beca PI05/0583 (ISCIII).