Existen múltiples enfermedades que pueden manifestarse como lesiones quísticas pulmonares en la edad pediátrica. Entre ellas debemos considerar las malformaciones congénitas, las lesiones secundarias a infecciones pulmonares, las colagenopatías y las neoplasias. La evolución y el pronóstico de estas lesiones variará según su etiología y, por lo tanto, la actitud terapéutica dependerá de nuestra sospecha clínica.
Presentamos 2 casos clínicos de niños de corta edad con lesiones quísticas pulmonares solitarias muy similares radiológicamente, pero de diferente etiología.
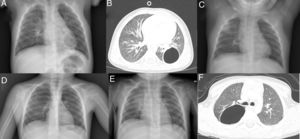
El primer paciente es un niño de 13 meses que acude a urgencias por un síndrome febril y cuadro respiratorio de 48h de evolución. En la radiografía de tórax se aprecia una lesión quística solitaria en el lóbulo inferior izquierdo (fig. 1A). Se completa el estudio con TC torácica (fig. 1B) en la que se confirma la presencia de una cavidad aérea de paredes finas situada en el lóbulo inferior izquierdo, que mide 2,9×3×3,1cm. Como antecedentes personales nuestro paciente había presentado con 6 meses una neumonía en otra localización, sin apreciarse en ese momento lesiones quísticas en la radiografía de tórax (fig. 1C). La familia refiere además que con 12 meses de edad había presentado otro episodio febril con cuadro respiratorio asociado que no cedió hasta recibir tratamiento antibiótico, pero no se realizó radiografía de tórax en dicho episodio.
A) Radiografía de tórax PA: quiste aéreo unilocular en la base pulmonar izquierda. B) TC torácica: cavidad aérea de paredes finas en el lóbulo inferior izquierdo. C) Radiografía de tórax PA: aumento de densidad en lóbulo pulmonar superior derecho. No se aprecia ninguna lesión quística. D) Radiografía de tórax PA: quiste aéreo unilocular en el pulmón derecho. E) Radiografía de tórax PA: aumento de densidad en el pulmón derecho. F) TC torácica: imagen quística unilocular con contenido aéreo y pared fina, localizada en el segmento apical del lóbulo inferior derecho.
Nuestro segundo paciente es un niño de 3 años en el que se descubre de forma casual una lesión quística solitaria en hemitórax derecho en una radiografía de tórax (fig. 1D). El paciente está completamente asintomático desde el punto de vista respiratorio. Como único antecedente a destacar, a los 11 meses había presentado un episodio de neumonía en esa misma localización (fig. 1E). No se realizó ninguna radiografía de control después de ese episodio, ni tampoco existen radiografías previas. Se solicita una TC torácica (fig. 1F) para completar estudio que confirma la presencia de una imagen quística unilocular con contenido aéreo y pared fina, localizada en el segmento apical del lóbulo inferior derecho, con dimensiones de 4×3,5×4,5cm, sin otras lesiones asociadas.
Es difícil determinar la etiología de una lesión quística solitaria pulmonar basándose únicamente en las pruebas de imagen. En nuestros pacientes, las lesiones son muy similares radiológicamente y ambos han tenido una buena evolución clínica posterior, permaneciendo asintomáticos desde el diagnóstico de la lesión. No obstante, los antecedentes personales orientan hacia etiologías diferentes.
En el primer caso, dado que existía una radiografía previa sin lesiones quísticas, se descartó una malformación congénita y se sospechó que podría tratarse de un neumatocele secundario a una infección respiratoria. El paciente ha evolucionado favorablemente y la lesión ha disminuido de tamaño en los controles posteriores.
En el segundo caso es más complicado determinar la naturaleza de la lesión, puesto que no tenemos pruebas de imagen previas al primer episodio de neumonía. Nuestra principal sospecha es que se trata de una malformación congénita de la vía aérea pulmonar (MCVAP), que se sobreinfectó cuando el paciente tenía 11 meses causando el episodio de neumonía. Dado el hallazgo casual de la lesión y la ausencia de sintomatología en ese momento, se mantuvo inicialmente una actitud expectante. Tras un año de seguimiento durante el cual el paciente permaneció asintomático y la lesión no sufrió cambios ni disminuyó de tamaño, se decidió extirparla quirúrgicamente.
Los neumatoceles son quistes aéreos de paredes finas provocados generalmente por neumonías o traumatismos torácicos1. Clásicamente se han asociado a infecciones por S. aureus, aunque hay otros gérmenes que pueden producirlos. Los neumatoceles suelen disminuir de tamaño con el tiempo o resolverse espontáneamente sin ningún tratamiento1.
Las MCVAP (anteriormente conocidas como malformación adenoidea quística) son malformaciones congénitas relativamente infrecuentes que se caracterizan por la sustitución de parte del pulmón por tejido anormal quístico no funcionante2. Existe gran variabilidad en la presentación clínica y la evolución de las MCVAP. Los casos más severos pueden producir la muerte fetal o distrés respiratorio en las primeras semanas de vida, pero lo más habitual es que estas anomalías se manifiesten como infecciones respiratorias recurrentes durante la infancia2,3.
En pacientes con una MCVAP sintomática, la extirpación quirúrgica es indudablemente el tratamiento de elección. Sin embargo, en los pacientes que permanecen asintomáticos, existe controversia sobre cuál es el manejo óptimo2–4. Hay que tener en cuenta que cada vez es más frecuente el diagnóstico mediante ecografía prenatal antes del comienzo de los síntomas.
Existen autores que defienden la cirugía electiva puesto que la intervención es más complicada y con peores resultados tras la aparición de sintomatología. Otro argumento a favor de la cirugía es la dificultad para distinguir radiológicamente determinadas neoplasias de una MCVAP, aunque no está claro que el riesgo de malignización en estos pacientes sea mayor que en la población general2,4. Además, con la intervención precoz favoreceríamos el desarrollo pulmonar compensatorio y evitaríamos exponer a radiaciones ionizantes durante el seguimiento de estos pacientes. Otros autores defienden mantener una actitud expectante puesto que no se conoce claramente qué porcentaje de pacientes asintomáticos acabará presentando síntomas y podríamos estar exponiendo a personas sanas a riesgos quirúrgicos innecesarios2.
Estos casos pretenden reforzar la importancia de la historia clínica y los antecedentes personales en la orientación diagnóstica de la lesión quística pulmonar solitaria, ya que lesiones de etiologías diversas pueden presentarse con imágenes radiológicas indistinguibles.