La función muscular es esencial tanto para la ventilación (músculos respiratorios) como para la vida de relación (músculos periféricos). Los pacientes con enfermedad pulmonar obstructiva crónica (EPOC), en el contexto de su afectación sistémica, presentan disfunción muscular. Las causas de ésta no están totalmente definidas, aunque parecen intervenir diferentes factores tanto sistémicos como locales. Entre los primeros figuran los derivados de la propia enfermedad pulmonar: aumento de la actividad y geometría desfavorable para los músculos respiratorios, y disminución de la actividad para los periféricos. También son factores generales la inflamación-estrés oxidativo, las alteraciones nutricionales y del intercambio de gases, la comorbilidad y los fármacos miotóxicos. En cuanto a los locales, incluyen inflamación-estrés oxidativo en los músculos, apoptosis y daño con baja capacidad regenerativa. Estos factores inte-raccionarían de forma diferenciada en cada grupo muscular y darían lugar a fenotipos y capacidad contráctil específicos.
Muscle function is essential for both ventilation (respiratory muscles) and interacting with the environment (peripheral muscles). One of the systemic manifestations of chronic obstructive pulmonary disease COPD is skeletal muscle dysfunction. While the causes of this dysfunction are poorly understood, various local and systemic factors appear to play a role. Among the systemic factors are those arising from the lung disease itself, which increases respiratory muscle activity, leads to unfavorable geometric relationships, and results in a reduction in the patient’s use of the peripheral musculature. Other systemic factors include inflammation and oxidative stress, malnutrition, impaired gas exchange, comorbidity, and certain myotoxic drugs. Local factors include muscle inflammation and oxidative stress, apoptosis, injury, and impaired regenerative capacity. All of these factors interact in different ways in each muscle group, giving rise to various phenotypes and specific contractile capacities.
Una de las funciones esenciales para la vida de los animales superiores es la contráctil, ya que permite su desplazamiento, así como los procesos de ventilación y perfusión, necesarios para el metabolismo tisular. La función contráctil es tan esencial que las proteínas implicadas directamente en ella (la actina y la miosina) son muy antiguas filogenéticamente y, con pequeñas variaciones, se hallan presentes en muchos de los seres vivos. En los humanos existen diferentes elementos contráctiles, que, atendiendo a su función y estructura específicas, podríamos agrupar en músculos lisos, músculos estriados y músculo cardíaco. Esta revisión se centra en el músculo estriado, denominado así por las marcas o estrías que presenta de forma característica. Estas marcas corresponden a su unidad contráctil, la sarcómera, formada precisamente por filamentos de actina y miosina. El desplazamiento de las cabezas de la molécula de miosina (filamentos gruesos) sobre las moléculas de actina (filamentos delgados) provoca el acortamiento de las sarcómeras y la contracción muscular. En algunos casos dicha contracción acercará los elementos óseos en que el músculo se fija por sus extremos, lo que permitirá el desplazamiento del individuo o la manipulación de objetos. Estos músculos suelen denominarse también "esqueléticos periféricos". En otras ocasiones, la contracción mantendrá las diferentes estructuras en su lugar, a pesar de los desplazamientos corporales o la presencia de fuerzas como la gravedad (músculos esqueléticos posicionales). Finalmente, habrá contracciones cuyo resultado sea modificar las presiones intratorácica y abdominal para permitir cambios de volumen en estos compartimientos corporales y la entrada y salida de aire de los pulmones. Son los músculos respiratorios.
Cuando en el curso del envejecimiento o alguna entidad nosológica los músculos pierden su capacidad contráctil, los seres humanos nos tornamos frágiles y de pendientes, y podemos incluso llegar a morir. Entre los procesos que se asocian a una contracción muscular funcionalmente deficiente (disfunción) se halla la enfermedad pulmonar obstructiva crónica (EPOC). Ésta se caracteriza por una obstrucción no reversible al flujo aéreo, resultado de cambios estructurales en el parénquima pulmonar y la vía aérea como consecuencia principalmente del hábito tabáquico1. Sin embargo, en los últimos años se viene concediendo una progresiva importancia a los aspectos inflamatorios de la enfermedad, así como a sus manifestaciones sistémicas1,2. Respecto de estas últimas, se cree que tanto la noxa inicial como los elementos que permiten la perpetuación del proceso provocarían la afectación de diversos órganos. Entre las manifestaciones sistémicas más estudiadas de la EPOC se encuentra la disfunción muscular3-5, que se evidencia sobre todo en la limitación al ejercicio y condiciona la calidad de vida e incluso la supervivencia de los pacientes6. La disfunción muscular afecta tanto a los músculos respiratorios como a los periféricos, y en los últimos años se ha avanzado notablemente en el conocimiento de sus causas. La presente revisión se propone actualizar el conocimiento sobre los mecanismos de disfunción muscular en pacientes con EPOC. Pero antes se analizarán de forma breve las acciones de los diferentes grupos musculares, así como las propiedades funcionales de todo músculo.
Músculos esqueléticos periféricosComo se ha mencionado, esta expresión engloba los músculos estriados situados en las 2 cinturas y en las extremidades. Los situados en la cintura escapular y en las extremidades superiores son esenciales para la manipulación de objetos y para muchas de las tareas de autocuidado del individuo7,8. A su vez, los músculos localizados en la cintura pélvica y las piernas son los responsables de la deambulación y, por tanto, son esenciales en nuestra vida de relación. La inmensa mayoría de los trabajos sobre la disfunción muscular periférica y sus eventuales mecanismos causales se han realizado sobre el cuádriceps, situado en la parte anterior del muslo. Más específicamente, los estudios sobre estructura y biología musculares se han basado en los hallazgos en la porción externa de este músculo, denominada "vastus lateralis". Esto tiene indudables ventajas a la hora de comparar resultados, pero también presenta inconvenientes. En efecto, se sabe que algunas de las características del fenotipo del cuádriceps varían considerablemente según el lugar de obtención de la muestra9, y las conclusiones se han generalizado a menudo a los músculos de otros territorios, lo cual se ha demostrado incorrecto4,5,10.
Músculos respiratoriosSu misión es proporcionar al pulmón la ventilación necesaria para un adecuado intercambio de gases. Unos músculos se hallan especializados en la inspiración, otros en la espiración, y unos pocos en ambas funciones consecutivamente. Los músculos inspiratorios son fundamentalmente el diafragma (el más importante, sobre todo en personas sanas y en situación de reposo), los paraesternales y los intercostales externos11-13. Sin embargo, cuando las cargas del sistema ventilatorio se incrementan, otros músculos participan de forma progresiva en el proceso inspiratorio (escalenos, esternocleidomastoideo, dorsal ancho, serratos y pectorales)14-16. Todos ellos contribuyen a expandir el tórax, lo que, unido a la retracción elástica del propio pulmón, provoca un incremento de la presión intrapleural. Este incremento se transmite algo atenuado al alvéolo, y es la diferencia entre la presión alveolar y la atmosférica lo que provoca el flujo de aire hacia los pulmones. El músculo respiratorio cuya contribución funcional, estructura y biología han sido más estudiadas es el diafragma. Sólo más recientemente se han publicado estudios en referencia a los paraesternales, intercostales externos y dorsal ancho, entre otros. Respecto de la espiración, es una fase ventilatoria que en circunstancias normales resulta esencialmente pasiva. Basta la relajación de los músculos inspiratorios para que la presión pleural pierda parte de su negatividad y la alveolar pase a ser ligeramente positiva respecto de la atmosférica, por lo que el aire saldrá de los pulmones17. Sólo si es necesario incrementar su velocidad de salida o hay un obstáculo para ésta, actuarán otros grupos musculares denominados espiratorios. Fundamentalmente son los músculos abdominales (recto, y sobre todo transverso y oblicuos del abdomen) e intercostales internos, exceptuando los paraesternales13,18,19. Algunos músculos, como el diafragma y los intercostales externos, parecen poseer actividad a lo largo de todo el ciclo, por lo que algunos autores los consideran inspiratorios y espiratorios, aunque predomine la primera actividad.
Propiedades funcionales de los músculos. Disfunción muscularTodo músculo estriado tiene 2 propiedades funcionales fundamentales: la fuerza y la resistencia. Se entiende por fuerza (force, strength) la expresión mecánica de la máxima capacidad contráctil. Resistencia (endurance, resistance) es, en cambio, la capacidad de mantener un esfuerzo submáximo en el tiempo. Fuerza y resistencia dependen de diferentes elementos estructurales y biológicos. Así, mientras que la fuerza es función sobre todo de la masa muscular, la resistencia depende de la capacidad aeróbica del músculo (al ser más eficiente y sostenible el metabolismo aeróbico que el anaeróbico); es decir, de su porcentaje de fibras de tipo I, densidad capilar, densidad mitocondrial y actividad enzimática en las vías metabólicas como el ciclo de Krebs y la fosforilación oxidativa. Se denomina potencia (power) a la cantidad de trabajo muscular realizado o de fuerza desarrollada en una unidad de tiempo. Por otra parte, se conoce como fatiga (muscle fatigue) el proceso por el cual un músculo es incapaz temporalmente de ejercer su función. Como esta incapacidad puede ser parcial o total, muchos fisiólogos lo consideran un proceso continuo más que una frontera definida. En general, la causa de la fatiga es el desequilibrio mantenido entre demandas y capacidad muscular. En cualquier caso, el reposo restituye al músculo su capacidad funcional. En esto se diferencia la fatiga de la debilidad, o incapacidad permanente de desarrollar la función contráctil. La debilidad suele deberse a circunstancias más constitutivas del músculo y el reposo no revierte el problema, debiendo plantearse la posibilidad de otras intervenciones terapéuticas. Desde luego ambos conceptos, fatiga y debilidad, no son absolutamente independientes, de modo que un músculo débil será más fácilmente fatigable.
Cuando los músculos de las extremidades fracasan en sus misiones específicas, los individuos son incapaces de mantener su vida profesional y cuidados personales, y ven reducida su movilidad, lo que los vuelve extremadamente dependientes del entorno y deteriora su calidad de vida. Si fracasan los músculos inspiratorios, se produce hipoventilación y dificultad para mantener esfuerzos, con desarreglos en la homeostasis de gases y el equilibrio ácido-base. Si fallan los músculos espiratorios, aparecerán dificultades en la realización de esfuerzos, así como en la tos y eliminación de secreciones en las vías respiratorias.
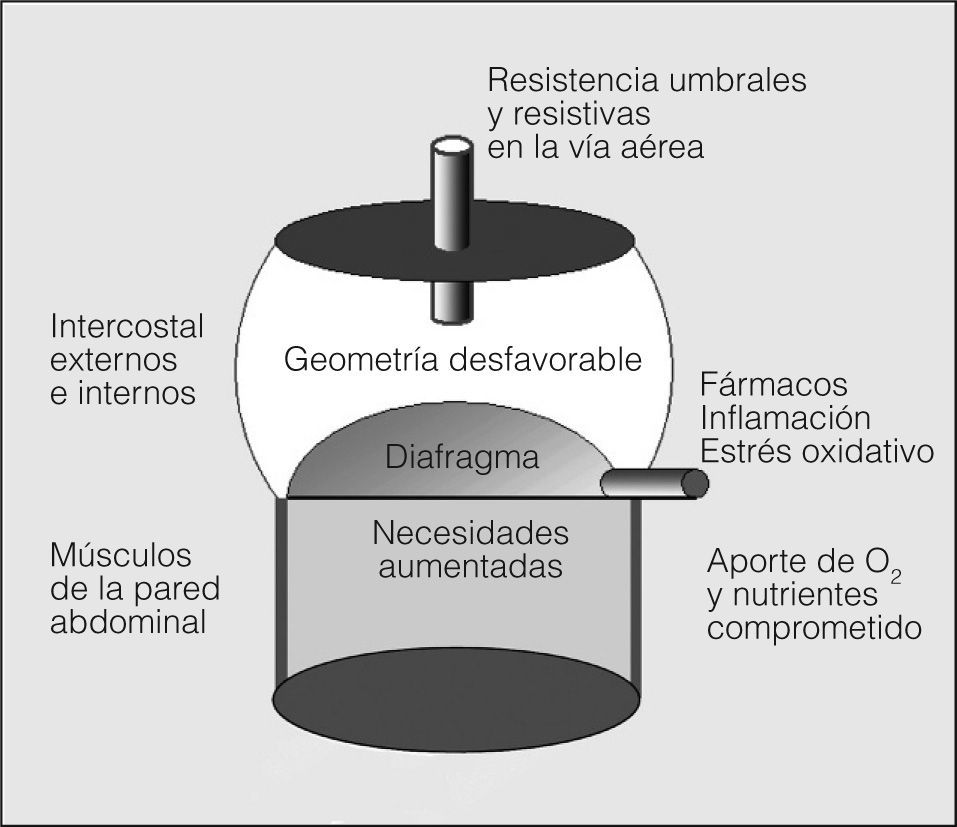
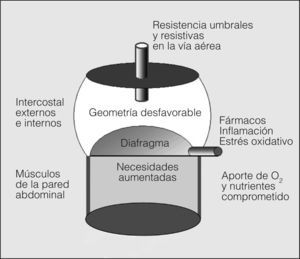
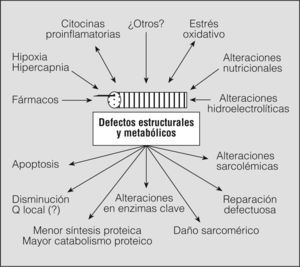
Efectos de la EPOC sobre los diferentes grupos muscularesFactores mecánicosAdemás de la obstrucción estable al flujo aéreo1, la EPOC conlleva un aumento de los volúmenes pulmonares. Este aumento se denomina hiperinsuflación pulmonar y tiene un impacto directo sobre la función muscular inspiratoria, ya que modifica la longitud del diafragma (que se aplana y acorta) y de los músculos intercostales externos (que se elongan), alejándolos de su posición óptima de contracción4,17,20. Esta situación coexiste con el incremento de las cargas resistivas y umbrales del sistema (mayor resistencia en la vía aérea, presencia de presión positiva al final de la espiración o PEEP intrínseca), y un menor aporte de nutrientes y oxígeno4,5,10 (fig. 1). Si sumamos la posible presencia de fenómenos inflamatorios, estrés oxidativo, comorbilidad y/o envejecimiento, así como fármacos con efectos negativos sobre el músculo, parece evidente que la función de éste no pueda estar preservada. En efecto, los músculos inspiratorios de los pacientes con EPOC presentan menor fuerza y resistencia que los de las personas sanas de su misma edad21-23. Sin embargo, la observación de que la fuerza inspiratoria de los sujetos afectados de EPOC está relativamente mantenida para el volumen pulmonar a que se ven obligados a respirar22 indica que el factor principal de su disfunción es la hiperinsuflación, aunque otros factores podrían desempeñar un papel secundario4,5,17. Esto último se ve reforzado por el hecho de que las fibras procedentes de diafragmas de pacientes con EPOC siguen mostrando in vitro un deterioro en su capacidad contráctil24.
En el caso de los músculos espiratorios, también se sabe que los pacientes con EPOC muestran disminución de su fuerza y resistencia23,25. Sin embargo, en esta ocasión los cambios mecánicos del sistema respiratorio no deberían provocar disfunción muscular, sobre todo en los músculos de la pared abdominal, toda vez que las eventuales modificaciones en su longitud debieran acercarlos más aún a la posición contráctil óptima4,17,26. Aunque es cierto que se ven sometidos a cargas incrementadas contra las que ejercen su acción, se cree que son factores sistémicos o bien intrínsecos del propio músculo la causa fundamental de su disfunción en la EPOC4,5.
Una circunstancia especial de los músculos ventilatorios en la EPOC es la que acompaña a la ventilación mecánica, ya que ésta provoca una reducción total o parcial de la actividad muscular, lo que condicionará la atrofia y otros fenómenos perjudiciales que generarán disfunción27. Ésta tendrá una importante proyección tanto en el destete de la propia ventilación mecánica como en la evolución posterior del paciente. La disfunción de los músculos ventilatorios en pacientes críticos se ve además favorecida por otros factores como sepsis, alteraciones nutricionales y diversos fármacos4,28,29.
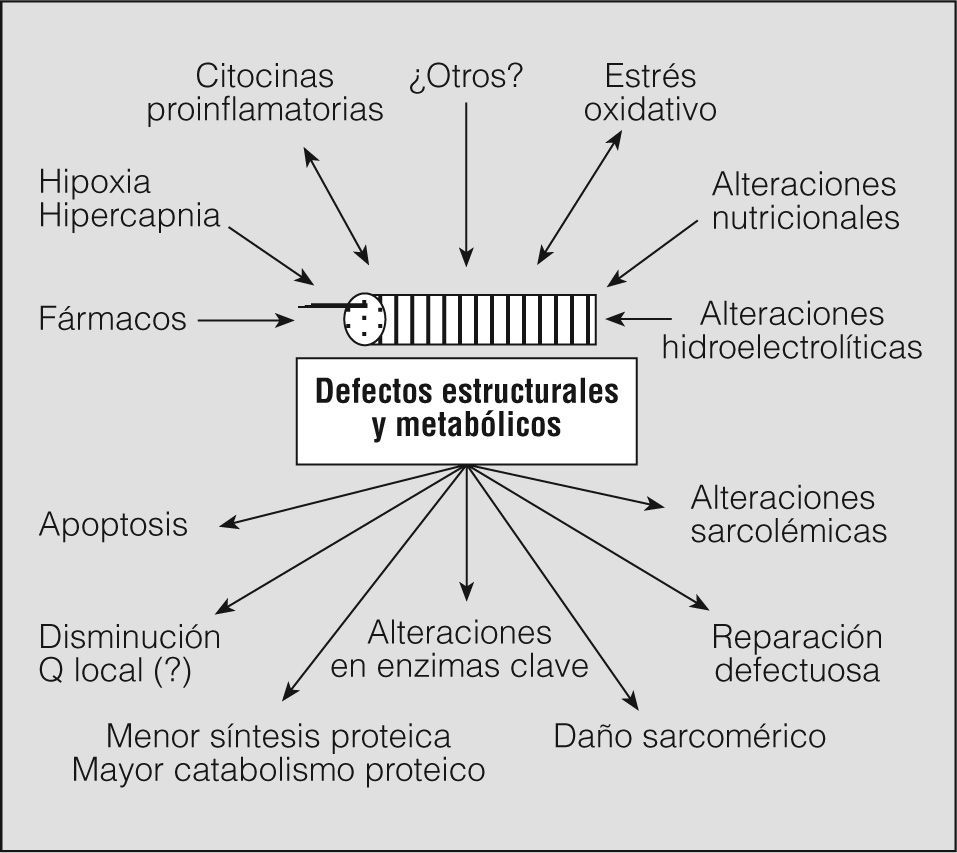
Respecto de los músculos de las extremidades, no hay duda de la pérdida funcional que se asocia a la EPOC. Esta última se caracteriza por la pérdida de fuerza23 y resistencia30,31, así como por la reducción de la eficiencia (mayor consumo energético para una carga determinada, con producción temprana de lactato)32,33. La disfunción muscular periférica es cualitativamente diferente para los miembros superiores e inferiores, ya que los segundos son con toda probabilidad el grupo muscular más afectado por la enfermedad, mientras que la función se halla relativamente más conservada en los primeros23,34. Es interesante señalar que la disfunción de los músculos periféricos no es un mero problema local, sino que tiene un impacto importante en la capacidad de ejercicio de los pacientes32,35,36. El factor "mecánico" característico de los músculos de las extremidades sería la reducción de su actividad como consecuencia de la limitación y de los síntomas derivados del problema pulmonar, aunque también parece desempeñar un papel importante el sedentarismo general de la población en los países desarrollados4. Dicha reducción de actividad provocaría una serie de cambios locales (decondicionamiento o desacondicionamiento) y alteraría la capacidad funcional37. Sin embargo, sería algo menor en las extremidades superiores, lo que explicaría la relativa preservación funcional de sus músculos. Una de las razones que apoyan el papel relevante que el desacondicionamiento desempeña en la disfunción muscular periférica de la EPOC es la gran similitud entre los hallazgos musculares que se observan en los pacientes y los de modelos o enfermedades que implican inmovilización o reducción importante de la actividad38. Además, muchas de las alteraciones funcionales y estructurales observadas son reversibles con el entrenamiento muscular39. Sin embargo, el hecho de que no todas las alteraciones desaparezcan32,39 y algunos de los hallazgos se observen además en los músculos de las extremidades superiores23,40 (mucho menos sometidos a reducción de su actividad) hace que, como en el caso de los grupos musculares, inspiratorio y espiratorio, se acepte que hay una multitud de factores adicionales que, al interaccionar con los de tipo mecánico, favorecen la disfunción3-5,10 (fig. 2).
Otros factores implicados en la disfunción muscularLa inflamación. Una formulación reciente respecto de la afectación sistémica en la EPOC es que esta última se asocia a una forma atenuada del síndrome de respuesta inflamatoria sistémica41. El concepto de síndrome de respuesta inflamatoria sistémica ha venido aplicándose hasta ahora al fracaso multiorgánico que aparece en el curso de la sepsis28. Sin embargo, diversos autores propugnan que otras entidades, entre las que se encontraría la EPOC4,41, también se caracterizan por inflamación sistémica (si bien de baja intensidad) y afectación multiorgánica, incluida la disfunción muscular4. Las pruebas de que existe un cierto grado de inflamación sistémica en la EPOC son abrumadoras, habiéndose demostrado un aumento de las concentraciones séricas de determinados marcadores (proteína C reactiva, fibrinógeno y diversas citocinas)42,43, así como alteraciones en las células leucocitarias43,44.
En relación con el músculo esquelético, la inflamación puede considerarse un factor tanto sistémico como local. En el primer caso, se trataría de los efectos nocivos de los mediadores inflamatorios sintetizados en otros tejidos sobre la estructura y función musculares. Es conocido que estas sustancias son capaces tanto de alterar directamente la capacidad contráctil de las fibras como de inducir incrementos de la degradación proteica a través de la activación de vías catabólicas5,45. Además, se ha descrito la presencia de eventos inflamatorios en el propio tejido muscular. Así, algunos autores han observado un aumento de las células inflamatorias y de las citocinas presentes en los músculos de las extremidades46. Sin embargo, otros investigadores no han podido confirmar estos hallazgos e incluso han descrito una disminución de la expresión de citocinas inflamatorias en el cuádriceps de los pacientes47. Por lo que se refiere a los músculos respiratorios, éstos sí parecen mostrar de forma unánime un aumento en la expresión de citocinas proinflamatorias, aunque este fenómeno no se acompañe de la presencia de células inflamatorias48.
No queda claro, sin embargo, si el estímulo inicial que llega al músculo derivaría directamente de la agresión tabáquica49 o de la inflamación que ésta provoca en el parénquima pulmonar y la vía aérea. En cualquier caso, la inflamación alcanza la circulación sistémica y llega a diversos órganos (como el músculo), en los que parece contribuir a la disfunción43,50. Un tema intrigante es el de las causas del mantenimiento a largo plazo de la respuesta inflamatoria, una vez desaparecida la noxa inicial. A este respecto se hallan actualmente en boga teorías basadas en la presencia de fenómenos de perpetuación con base inmunológica51.
Otro tema interesante es el papel que las exacerbaciones de la EPOC puedan desempeñar en la masa y función musculares. Si aceptamos que la carga inflamatoria pulmonar, infecciosa o no, desempeña un papel en las descompensaciones de la enfermedad52, es posible hipotetizar que también pueda tener repercusión sistémica y afectar a otros territorios, incluido el músculo esquelético. A esto se añadiría el efecto indirecto de la propia exacerbación, que incrementa la carga mecánica y metabólica de los músculos respiratorios, al tiempo que se reduce la actividad muscular en las extremidades. Aunque el tema no ha sido debidamente explorado, hay trabajos que demuestran reducción de la masa muscular y la fuerza de diversos territorios en el curso de una exacerbación53. Inversamente, parece que el grado de actividad física (factor determinante del fenotipo muscular) es un factor pronóstico para presentar una exacerbación en los pacientes con EPOC54.
Estrés oxidativo y estrés nitrosativo. Este factor está íntimamente ligado al anterior, ya que los mediadores inflamatorios, junto con la perfusión sanguínea, la hipoxia y la actividad muscular (por exceso o por defecto), regulan la presencia de estrés5,55,56. A la inversa, la aparición de estrés puede actuar como señal para la expresión de moléculas proinflamatorias56.
Las especies reactivas del oxígeno (ERO, o ROS en inglés, de reactive oxygen species) son un producto del metabolismo aeróbico, derivado de la cadena respiratoria mitocondrial y ciertas enzimas microsómicas. En realidad una cierta proporción de ERO no sólo no es nociva, sino que resulta necesaria para una correcta contracción muscular57. El óxido nítrico (NO), por su parte, está también presente en los músculos normales y desempeña un papel esencial en el metabolismo de los glúcidos, la regulación del flujo sanguíneo a las fibras y la transducción neuromecánica58. La síntesis de NO depende de enzimas constitutivas del endotelio y las propias fibras musculares, aunque también existe una forma enzimática inducible en diversas circunstancias que aumenta la producción de NO en el músculo58. El NO puede unirse al anión superóxido (O2) dando lugar al peroxinitrito, una de las ERO más potentes (ONOO-)56.
Sin embargo, cuando aumenta la producción de ERO o los sistemas tampón (scavengers) son incapaces de hacerles frente, se produce una situación de estrés oxidativo. Si el NO ha estado implicado en su génesis, dicho estrés se conoce con el nombre particular de nitrosativo. El estrés oxidativo tiene importantes consecuencias en el músculo, ya que daña las proteínas estructurales y las enzimas, lesiona los lípidos celulares y altera el ADN56, todo ello con importantes consecuencias para la fisiología y la propia supervivencia de la fibra muscular. Se ha demostrado estrés oxidativo en diversos sistemas y órganos de los pacientes con EPOC, incluidos los músculos tanto de las extremidades inferiores como respiratorios59-61. Es más, el grado de estrés oxidativo en estos últimos parece depender del grado de carga mecánica que soportan59,62 y es directamente proporcional a su nivel de disfunción59. No obstante, los músculos de las piernas muestran aún más estrés que los músculos respiratorios56, con importantes consecuencias funcionales que probablemente se derivan de las estructuras moleculares dañadas63.
Alteraciones nutricionales. Las alteraciones nutricionales, expresadas por reducción del peso o masa corporal y por los cambios negativos en la composición del organismo, son frecuentes en los pacientes con EPOC64,65. Sin embargo, se cree que hay una gran variedad fenotípica dependiendo del área geográfica donde vive el paciente66. Todavía no se sabe si los factores son predominantemente de carácter genético o se relacionan con el modo de vida, aunque hay razones para pensar que este último sea determinante66. En cuanto a la evaluación de la presencia de alteraciones nutricionales, tradicionalmente se ha venido utilizando el peso corporal (en valor absoluto, sus variaciones, o su relación respecto del peso ideal) o el índice de masa corporal. Éste es un buen sistema, y de hecho es capaz de prever la mortalidad en los pacientes con EPOC67. Sin embargo, recientemente ha recibido críticas por la posibilidad de que infraestime las alteraciones nutricionales, sobre todo en las pacientes. Esto ha llevado a propugnar una nueva variable basada en la composición corporal: el índice de masa magra68. Probablemente la recomendación de usar uno u otro dependa del impacto proporcional de las mujeres en la población de pacientes a estudiar y del instrumental disponible.
Entre las consecuencias de las alteraciones nutricionales sobre el músculo estriado figuran la reducción de su masa y los cambios en la proporción de los diferentes tipos de fibras69, lo que lógicamente tiene repercusiones funcionales70. Las causas de estos cambios fenotípicos no son claras y, junto a las clásicas explicaciones derivadas del consumo incrementado de nutrientes y la reducción de la ingesta, consecuencias del problema ventilatorio, se han implicado recientemente los cambios en el metabolismo de determinadas sustancias como la leptina71 o los efectos de la inflamación sistémica72.
Hipoxia e hipercapnia. Las alteraciones en el intercambio pulmonar de gases son fruto de los desequilibrios de ventilación/perfusión que la EPOC ocasiona. Además, la disfunción muscular ventilatoria puede contribuir facilitando un grado relativo de hipoventilación. En todo caso, tanto la hipoxemia como la hipercapnia, una vez desarrolladas, son capaces por sí mismas de empeorar la función contráctil. La hipoxemia, por ejemplo, conlleva hipoxia tisular y disminución tanto del almacenamiento de energía como de la síntesis proteica73, con importantes consecuencias en la resistencia y fuerza musculares y la capacidad de ejercicio74,75. Por su parte, la hipercapnia afecta directa e indirectamente (a través del desarrollo de acidosis tisular) a la contractibilidad muscular, como prueban tanto estudios in vitro como trabajos realizados en pacientes con EPOC76,77.
Determinados fármacos. Los más conocidos son los esteroides por vía sistémica, capaces de desencadenar una miopatía específica, con formas tanto aguda como crónica, que puede incluso condicionar la supervivencia78. Aunque el uso de esteroides por vía general se ha reducido considerablemente, todavía son necesarios en algunos pacientes muy graves o con exacerbaciones muy frecuentes. También parecen utilizarse de forma algo más generosa en algunos países europeos y en Norteamérica, quizá en relación con las particularidades de sus sistemas sanitarios. La forma aguda de la miopatía esteroidea aparece unos días después de la administración y afecta de forma bastante aleatoria a los diversos grupos musculares5. La miopatía crónica, en cambio, puede aparecer incluso con dosis muy bajas pero mantenidas del fármaco y se caracteriza por debilidad muscular de predominio proximal (ambas cinturas)5,78.
Miscelánea. No se deben olvidar otros muchos factores generales de gran importancia en la aparición de la disfunción muscular que se asocia a la EPOC. Entre otros, destacan la comorbilidad, el envejecimiento, los desequilibrios electrolíticos y la persistencia del hábito tabáquico. Respecto de este último, cabe resaltar que evidencias recientes indican que muchos de los hallazgos que se han observado en los músculos de los pacientes con EPOC son superponibles a los ocasionados por el propio tabaco.
Un aspecto interesante que debe tenerse en cuenta respecto de todos los factores sistémicos mencionados es su inespecificidad. En efecto, en mayor o menor grado están presentes en diversas entidades crónicas como la insuficiencia cardíaca, enfermedades reumáticas, el envejecimiento fisiológico y algunas infecciones crónicas. En todos estos casos se habla también de una disfunción muscular asociada, cuya etiopatogenia probablemente comparta muchos elementos con la de la EPOC.
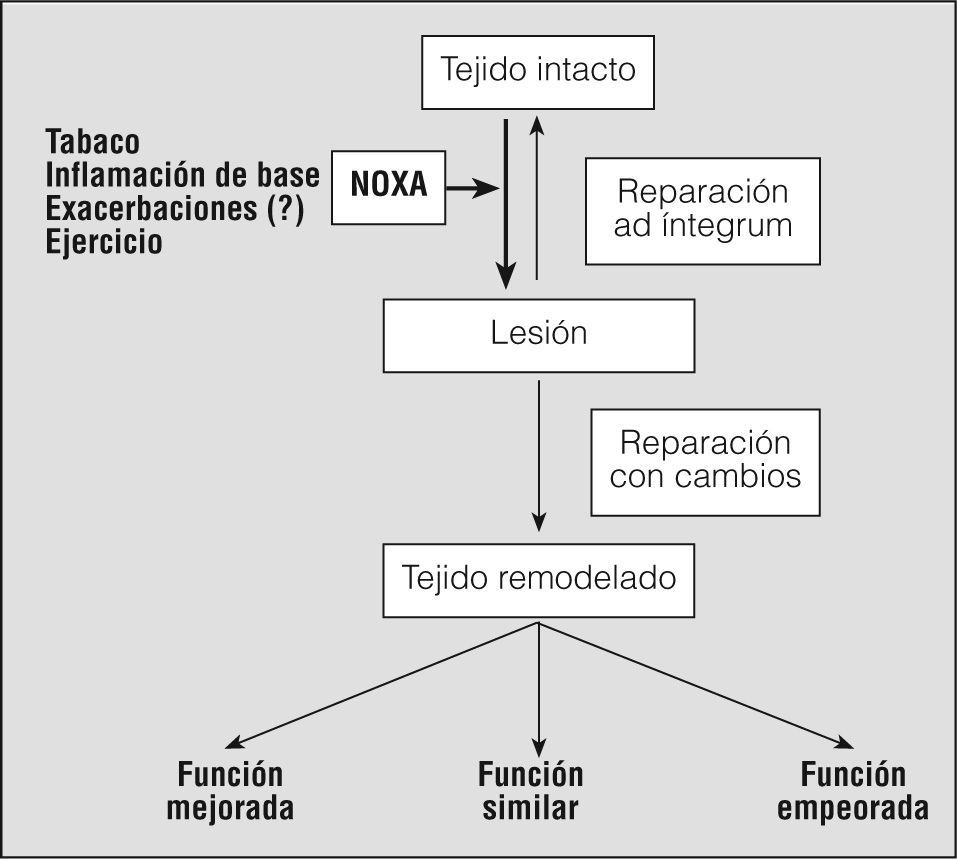
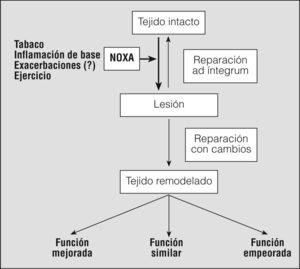
Remodelación muscularUn aspecto interesante que se superpone a la disfunción, pero también a la adaptación muscular, es la remodelación estructural. Diversos estímulos pueden provocar una lesión muscular, cuya ulterior reparación puede ser completa (restitutio ad íntegrum) o bien generar un tejido con nuevas características (remodelación) (fig. 3). En ocasiones no es necesario que haya lesión evidenciable para que se produzca la remodelación, y basta con activar determinados genes para variar las características del tejido. En el caso de los músculos respiratorios, parece que todo el proceso se activaría ante el aumento crónico de las cargas ventilatorias79 y que al menos en el diafragma estaría asociado a la aparición de lesiones sarcolémicas y sarcoméricas80,81, cuya reparación vendría seguida de un nuevo fenotipo, caracterizado por un incremento de la proporción de fibras resistentes a la fatiga, las mitocondrias y los vasos sanguíneos82-84. Estos hallazgos coexistirían con signos ocasionales de miopatía85. La situación es algo diferente en otros músculos respiratorios como los intercostales externos y los paraesternales10,86-89, donde parece que el grado de lesión es mucho menor y que, sin embargo, también muestran cambios fenotípicos en los pacientes con EPOC. Los primeros de estos músculos muestran un aumento de sus fibras anaeróbicas86, mientras que los segundos parecen converger hacia un fenotipo aerobio, más parecido al del diafragma de los pacientes89. Probablemente esta diversidad responda tanto a los estímulos como a las acciones particulares de cada músculo, dotando al sistema de la combinación de propiedades funcionales más adecuada a la labor que debe realizar. En contraste con la relativa abundancia de datos respecto de los músculos inspiratorios, existe poca información sobre los cambios fenotípicos experimentados por los espiratorios. Parecería que en los pacientes con EPOC hay ligeras modificaciones en las proporciones de los diversos tipos de fibras, aunque mantienen sus propiedades metabólicas5,10.
Son numerosos los trabajos que han explorado los cambios estructurales que experimentan los músculos de las extremidades de pacientes con EPOC, sobre todo los de las piernas en general y el cuádriceps en particular. Estos estudios han demostrado que se produce una disminución del tamaño de las fibras, con reducción de los elementos que favorecen el metabolismo aeróbico. Es decir, se reducen la proporción de fibras de tipo I, la densidad capilar, la cantidad de mioglobina y la actividad de las enzimas pertenecientes a las vías oxidativas90-94. Sin embargo, parece preservarse la actividad enzimática en la vía glucolítica92. Aunque más escasos, los estudios realizados en músculos de las extremidades superiores parecen apuntar a un fenotipo mixto. Éste probablemente está influido por los mismos factores que los músculos de los miembros inferiores, aunque con una menor reducción de su actividad o incluso un aumento de algunos aspectos, como los ligados al apoyo del trabajo ventilatorio. Por ejemplo, en el músculo deltoides la actividad enzimática oxidativa95 y el porcentaje y tamaño fibrilares están preservados, pero con amplia variabilidad de este último, ya que junto a las fibras de tamaño normal hay subpoblaciones de fibras atróficas e hipertróficas96. El bíceps braquial, a su vez, muestra unas proporciones fibrilares conservadas en la EPOC, aunque el tamaño celular es algo menor que en personas sanas97.
En resumen, los cambios fenotípicos que experimentan los diferentes músculos del organismo en los pacientes con EPOC son particulares para cada músculo o grupo muscular, y probablemente son el resultado de la conjunción de diversos factores que interaccionan de forma particular en cada caso4,10.
Nuevos abordajes terapéuticosAunque la presente revisión se centra en las nuevas perspectivas desde las que se contempla el desarrollo de la disfunción muscular asociada a la EPOC, qué duda cabe que el objetivo final es el tratamiento de estos pacientes. A este respecto, los recientes avances conceptuales abren potenciales caminos en el abordaje terapéutico del problema. Es el caso del uso racional de la ventilación mecánica en situación estable y el empleo de determinados fármacos con propiedades anabólicas, antiinflamatorias y antioxidantes. En concreto, los suplementos nutricionales y sustancias anabolizantes parecen tener un efecto beneficioso sobre la masa muscular, calidad de vida y supervivencia de los pacientes65,98.
Sin embargo, en la actualidad sólo el uso del soporte nutricional en pacientes con pérdida de peso o masa magra está bien establecido, siendo más debatido el empleo de fármacos con propiedades miotróficas. Un aspecto novedoso es el uso, en un futuro próximo, de factores de crecimiento similares a los que produce el músculo sano durante el entrenamiento99. Con respecto a los fármacos con propiedades antiinflamatorias, como los antimetabolitos y anticuerpos contra el factor de necrosis tumoral, deberíamos ser extremadamente cautos. Las diferentes citocinas pueden tener ciertamente un papel nocivo en diversos tejidos, pero en el músculo también pueden ejercer acciones beneficiosas, como favorecer la reparación y remodelación en los músculos dañados100,101. Su inhibición, pues, podría tener como resultado una combinación de efectos favorables y desfavorables en los músculos. Con respecto a otras sustancias como los esteroides, ya se han visto antes los inconvenientes de su uso sistémico en el músculo. Por vía inhalada y a dosis estándar, no parecen tener efectos relevantes sobre el tejido muscular. Sin embargo, es posible que su uso disminuya la señal inflamatoria sistémica procedente del pulmón. El empleo de antiinflamatorios no esteroideos clásicos para la modulación de la disfunción muscular es un terreno aún inexplorado, aunque se investiga activamente con nuevos fármacos102. Por último, existe mucha más evidencia reciente sobre los potenciales efectos beneficiosos de las sustancias con potencial antioxidante (p. ej., la N-acetilcisteína, vitamina E, alfatocoferol) en el músculo62,103.
No debe olvidarse tampoco el uso de instrumentos tradicionales, pero desde una óptica renovada. Es el caso de los fármacos que, por su acción directa sobre la obstrucción bronquial y la hiperinsuflación (betaagonistas, anticolinérgicos, esteroides inhalados), disminuyen la carga sobre los músculos ventilatorios y devuelven actividad a los músculos periféricos. También determinados procedimientos quirúrgicos, como la bullectomía o la cirugía de reducción de volumen pulmonar, aunque reservados a casos muy concretos, pueden tener efectos beneficiosos sobre la actividad muscular104. Es el caso también de la rehabilitación y, sobre todo, el entrenamiento tanto muscular como general, cuyos efectos sobre la estructura y capacidad musculares, tolerancia al ejercicio, calidad de vida y supervivencia son muy evidentes37,39,105-109, hasta el punto de formar ya parte de las guías terapéuticas actuales de la enfermedad y abarcar todo su espectro de gravedad1,110. Por otra parte, cabe recordar que el entrenamiento muscular mejora la masa magra, al aumentar la síntesis de proteínas, disminuir su degradación y reducir la inflamación111,112. Finalmente, la ventilación mecánica no invasiva, cuyo empleo está ya muy consolidado en las exacerbaciones de la EPOC113, podría ser también útil en determinados pacientes estables. Sin embargo, para ello debería poderse identificar a los mejores candidatos, que sin duda serían aquéllos con hipercapnia o riesgo de desarrollarla, debido a su mala función muscular respiratoria4,114. En estos pacientes el soporte ventilatorio proporcionaría a los músculos el reposo que necesitan para optimizar su función una vez retirada la ventilación mecánica no invasiva.
En resumen, la disfunción muscular es una manifestación frecuente de la EPOC, que afecta tanto a músculos periféricos como respiratorios y tiene importantes consecuencias en los pacientes. Afecta de forma heterogénea a los diferentes músculos del organismo y parece ser el resultado de la compleja interacción de diversos factores (grado de actividad, inflamación, estrés oxidativo, alteraciones nutricionales, intercambio de gases, fármacos) en cada territorio muscular, condicionando su fenotipo y función. Aunque el manejo clínico actual incluye instrumentos tradicionales, como los broncodilatadores, el entrenamiento y el soporte nutricional, los avances recientes en el conocimiento de los mecanismos que llevan a la disfunción permiten pensar en el uso de tratamientos más específicos en un futuro próximo.