La sedación durante la ecobroncoscopia es importante debido a la duración prolongada de esta exploración. Evaluamos distintos modelos de sedación y sus complicaciones.
MétodoSe realizó un estudio multicéntrico, prospectivo y observacional en el que recogieron distintas variables en 307 pacientes con distintos modelos de sedación: a) midazolam en bolo; b) propofol en perfusión; c) midazolam en bolo y propofol en perfusión; d) propofol en perfusión y remifentanilo en perfusión, y e) midazolam en bolo y fentanilo en bolo. Finalizada la prueba, los pacientes contestaron una encuesta de satisfacción.
ResultadosLos pacientes por modelo de sedación fueron: A 24, B 37, C 107, D 62 y E 77. Las puntuaciones de las sensaciones percibidas de recuerdo, dolor, tos, disnea y exploración prolongada (0,65±1,11; 0,3±0,73; 0,46±0,9; 0,29±0,73; 0,59±0,96) fueron menores frente a miedo y nerviosismo antes de la exploración (1,26±1,37 y 1,5±1,41). Los valores elevados de indiferencia ante la repetición (1,49±1,3) y de sensación agradable de la prueba (1,23 ± 1,17), junto con cifras bajas la sensación de angustia (0,49±0,85) e incomodidad de la exploración (0,62±1,1), muestran que los distintos modelos de sedación fueron bien tolerados. El 46,6% de los pacientes no encontraron ningún momento malo y el 89,6% se repetiría la prueba. Los modelos E y C fueron los que menos complicaciones presentaron (12,9 y 31,7%) y, en todos los casos, se resolvieron con medidas terapéuticas sencillas.
ConclusionesLos modelos de sedación analizados fueron bien tolerados y la mayoría aceptarían la repetición de la ecobroncoscopia. Las complicaciones fueron escasas y sencillas de resolver.
Sedation during endobronchial ultrasound (EBUS) is essential due to the long duration of this procedure. We evaluated different models of sedation and their complications.
MethodA multicenter, prospective, observational study of 307 patients undergoing EBUS was conducted. Patients were sedated with: a) midazolam bolus; b) propofol infusion; c) midazolam bolus and propofol infusion; d) propofol infusion and remifentanil infusión, or e) midazolam bolus and fentanyl bolus, and clinical variables were collected. Patients were asked to complete a satisfaction survey following the test.
ResultsPatients per sedation model were: A 24, B 37, C 107, D 62 and E 77. Scores for perceived sensations of recall, pain, cough, dyspnea and prolonged examination (0.65±1.11; 0 3±0.73, 0.46±0.9, 0.29±0.73, and 0.59±0.96, respectively) were lower compared to fear and nervousness before the examination (1.26±1.37 and 1.5±1.41, respectively). High levels of indifference to repeating the procedure (1.49±1.3) and a reported pleasant feeling during the test (1.23±1.17), with low levels of anxiety (0.49±0.85) and discomfort (0.62±1.1), show that different models of sedation were well tolerated. Almost half the patients (46.6%) did not report any “worst moment” during the procedure, and 89.6% were willing to undergo a repeat test. The E and C models presented fewest complications (12.9 and 31.7%, respectively), and all were resolved with simple therapeutic measures.
ConclusionsThe models of sedation evaluated were well tolerated and most patients were willing to undergo repeat EBUS. Complications were few and easily resolved
La ecobroncoscopia es una técnica diagnóstica mínimamente invasiva de gran utilidad en el diagnóstico de la patología mediastínica y en la estadificación del cáncer de pulmón con un alto valor diagnóstico1,2. El ecobroncoscopio combina un broncoscopio flexible con un transductor ecográfico convexo en su punta de forma que permite al mismo tiempo tener visión endoscópica y obtener imágenes ecográficas de las estructuras que se encuentran en contacto con la pared bronquial. Esta modificación del broncoscopio flexible implica cambios del extremo del ecobroncoscopio, como son que su extremo tenga un mayor grosor y sea rígido. Como consecuencia de estas modificaciones, el acceso a las vías respiratorias se debe de realizar por vía oral, que se ha demostrado supone una mayor incomodidad para el paciente3. Además, la visión endoscópica no es en el mismo eje del ecobroncoscopio ni está situada en el mismo extremo distal, a diferencia de un broncoscopio convencional.
Por otro lado, es conocido que la broncoscopia puede producir ansiedad y no ser bien tolerada por el paciente, lo que dificulta la realización de la exploración al broncoscopista, un menor rendimiento, alteraciones hemodinámicas e incluso respiratorias a los pacientes. La sedación mejora la tolerancia del paciente y las condiciones de trabajo del broncoscopista4, pero el nivel de sedación puede variar entre sedación consciente a la anestesia general, dependiendo de los agentes y la dosis utilizada. En general, la sedación consciente es preferida sobre todo para los procedimientos que requieren una rápida recuperación3. Sin embargo, en un estudio reciente5 sobre las diferencias entre el número de territorios ganglionares puncionados y el rendimiento de las punciones entre pacientes con sedación superficial y profunda se encontraron beneficios cuando la sedación fue profunda. Con una sedación más profunda, se podría mejorar la tolerancia del paciente, disminuir los movimientos y la tos durante las punciones y aumentar el rendimiento de la técnica. Existen diferentes grupos que recomiendan una sedación consciente controlada por un broncoscopista experimentado con fármacos como el midazolam, el propofol y los opiáceos utilizados solos o combinados, pero a dosis bajas6-8. El midazolam es una benzodiacepina que produce ansiolisis y amnesia anterógrada; el propofol es un agente hipnótico con efectos amnésicos y antieméticos, con un tiempo de inicio y eliminación rápidos, dependiendo de la administración en bolos intermitente o en perfusión. Los opiáceos —fentanilo y remifentanilo— se pueden asociar por sus propiedades analgésicas, antitusígenas, así como sus efectos sinérgicos que permiten reducir la dosis final del midazolam o propofol.
Los trabajos sobre el grado de sedación en la ecobroncoscopia son escasos y todavía no está bien definido cuál es el fármaco o que combinación es la más adecuada para este tipo de exploración. Hay pocos estudios que comparen la satisfacción del paciente con distintos niveles de sedación y la presencia o no de un anestesiólogo durante la realización de la ecobroncoscopia9. Además, los estudios que evalúan las complicaciones asociadas al uso de combinaciones farmacológicas durante la realización de esta prueba son poco conocidos.
Por ello, el objetivo del estudio es evaluar distintos modelos de sedación y las complicaciones asociadas a la sedación en la ecobroncoscopia para tratar de establecer el fármaco o la combinación que sea más segura y satisfactoria para el paciente.
Pacientes y métodosDiseño del estudioSe trata de un estudio multicéntrico, prospectivo y observacional en el que se comparan 5 modelos distintos de sedación, aprobado por el comité ético. Todos los pacientes firmaron el consentimiento informado para la realización de la prueba y la aceptación del uso de los datos registrados durante su realización. Se recogieron los datos de la sedación durante la realización de 342 ecobroncoscopias consecutivas realizadas durante el periodo de febrero del 2011 a junio del 2012. Participaron en el estudio las unidades de broncoscopia de 3 hospitales españoles: Hospital Universitario y Politécnico La Fe de Valencia, Hospital Germans Trias i Pujol de Badalona y Hospital Fundación Jiménez Díaz de Madrid. Las exploraciones endoscópicas fueron realizadas en todos los casos por neumólogos con experiencia en la ecobroncoscopia. Además del endoscopista, siempre había otro neumólogo para la realización de la punción, y una enfermera y auxiliar o 2 enfermeras para el procesado de la muestra y el control de la monitorización del paciente. En los grupos de propofol en perfusión y su combinación con remifentanilo en perfusión se contó con la presencia de anestesista para el control de la sedación.
Pacientes a estudioSe incluyó en el estudio a 342 pacientes sin contraindicaciones para la sedación. Todos los pacientes fueron evaluados previo a la exploración por una enfermera con experiencia en la sedación y un neumólogo o anestesista con gradación de su estado físico de acuerdo con los criterios de la American Society of Anesthesiologist (ASA). Se excluyó a aquellos con alergia a alguno de los fármacos utilizados para la sedación; con cardiopatía isquémica o inestabilidad hemodinámica (definida por una frecuencia cardíaca inferior 60 o superior a 120 lpm, o una presión sistólica inferior a 100 o superior o igual a 180mmHg); EPOC grave (definida como FEV1 superior o igual al 30% e inferior al 50% del valor previsto tras el broncodilatador) o muy grave (definida como FEV1 inferior al 30% del previsto tras broncodilatador o menor del 50% con insuficiencia respiratoria crónica); con alteraciones analíticas por insuficiencia renal o hepática; alteración de los iones sanguíneos; enfermedad mental o neurológica; dependencia de drogas o alcohol o infección de vías bajas con insuficiencia respiratoria.
Procedimiento y protocoloSe recogieron los datos de 5 modelos de sedación: a) midazolam administrado en bolo; b) propofol en perfusión intravenosa continua; c) midazolam en bolo y propofol en perfusión; d) propofol en perfusión y remifentanilo en perfusión, y e) midazolam en bolo y fentanilo en bolo. El anestesista controló la sedación en los modelos B y D. En todos los casos el nivel de la sedación utilizada fue el habitual en la realización de una ecobroncoscopia y en el caso de utilizar una sedación distinta fue a criterio del neumólogo o el anestesista. A todos los pacientes se les monitorizaron la frecuencia cardíaca y respiratoria, la saturación de oxígeno y la presión arterial; la pCO2 transcutánea y la profundidad de sedación con índice biespectral (BIS) fueron registrados en las unidades que disponían de estos monitores. A los pacientes se les añadía oxígeno suplementario, que se incrementaba cuando la saturación de oxígeno descendía por debajo del 90%, se mantenía una vía venosa para la infusión de la medicación sedante y en su caso para revertir sus efectos o controlar posibles complicaciones. Antes de iniciar la sedación se administraba anestesia local tópica con lidocaína al 10% en la orofaringe y, en ocasiones, por punción a través de la membrana cricotiroidea en la tráquea. Para proteger el ecobroncoscopio se colocó un mordedor oral y un tubo de Guedel modificado para facilitar la ventilación del paciente. La profundidad de la sedación se controló con el BIS10 o con la escala visual de sedación (EVS). La EVS para la sedación consiste en una escala de puntuación entre 0 y 10, en la que 0 corresponde a ausencia de sedación, 2 a sedación mínima (definida como la presencia de respuestas normales a estímulos verbales), 5 a sedación moderada (definida como respuestas rápidas e intencionadas ante una estimulación verbal o táctil) 8 a sedación profunda (definida como respuestas intencionadas ante una estimulación dolorosa o verbal y táctil repetida) y 10 anestesia general (definida como paciente no despertable incluso ante estimulación dolorosa). Antes de iniciar la exploración, cada 10 min durante la realización de la prueba y cada 20 min una vez finalizada y hasta el alta de la sala de recuperación, se registraron en una hoja diseñada los valores de la monitorización, la medicación administrada, el grado de sedación y las posibles complicaciones (anexo 1). Se consideraron complicaciones el descenso de la saturación de oxígeno por debajo del 90%, una elevación o descenso de la presión arterial sistólica o diastólica mayor del 30% de la basal, una bradicardia menor de 50 latidos por minuto o taquicardia cuando fue mayor de 120 latidos por minuto, bradipnea si la frecuencia respiratoria fue menor de 8 respiraciones por minuto y taquipnea si fue mayor de 22 respiraciones por minuto.
La ecobroncoscopia se realizó con un ecobroncoscopio Olympus BF-UC 180F (Tokyo, Japón) y las imágenes ultrasónicas fueron procesadas por un procesador EU-ME1, Olympus, Tokyo, Japón). Para la punción se utilizó una aguja de 22-gauges.
A los 60 min de concluida la exploración, y siempre que no estuvieran bajo los efectos de la sedación, se les entregaba a los pacientes un cuestionario sobre diferentes aspectos de la percepción de la exploración. El cuestionario constaba de 14 preguntas de respuestas múltiples. Doce con una escala de respuesta de tipo Likert (4=mucho; 3=bastante; 2=algo; 1=poco y 0=muy poco) (anexo 1) y 2 preguntas con otras distintas posibilidades de respuesta.
Análisis estadísticoLas variables cuantitativas se tabularon como media ± desviación estándar, mientras que las variables cualitativas se tabularon mediante su valor absoluto y porcentaje sobre el total. Para analizar la distribución normal de las variables se utilizó la prueba de Kolmogorov-Smirnov. La comparación de las variables basales entre grupos de tratamiento se realizó mediante la prueba ANOVA y para el estudio de subconjuntos homogéneos se realizó el análisis post hoc con las pruebas de Student-Newman-Keuls y HSD de Tukey. En cualquier caso, se consideró como diferencia significativa aquella con una p<0,05.
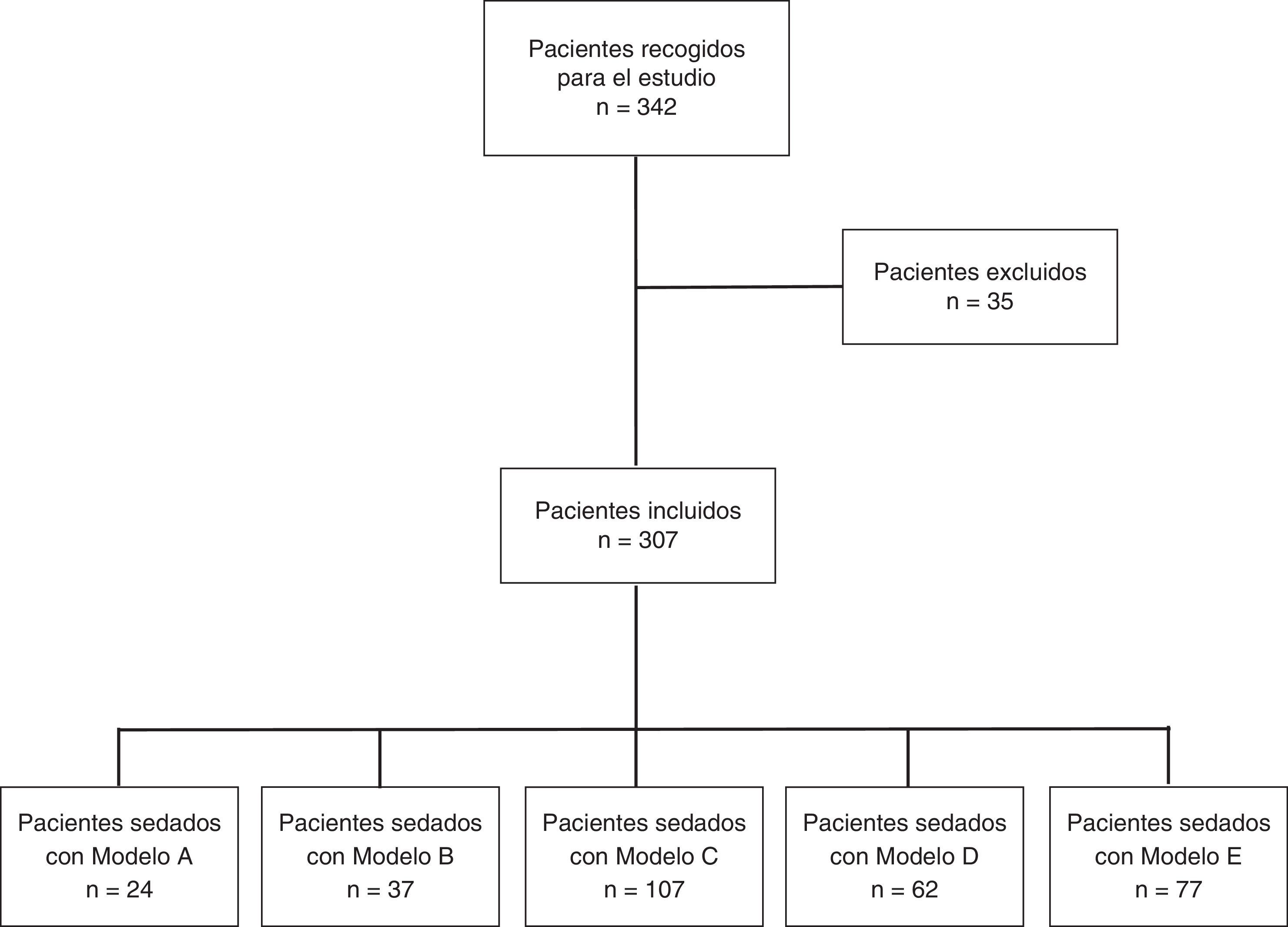
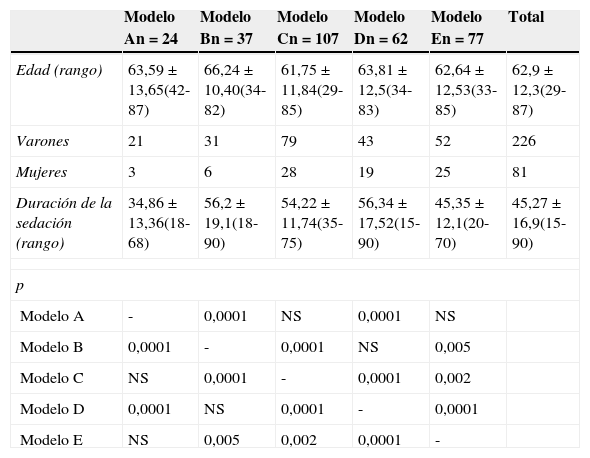
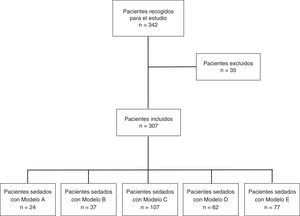
ResultadosDurante el periodo de estudio se realizaron 342 encuestas consecutivas a los pacientes a los que se les había realizado una ecobroncoscopia, de las que se excluyeron 35 por estar incompletas (fig. 1). Las 307 encuestas restantes correspondían a 226 (73,6%) pacientes varones con edad media de 63,4 ±12,4 años (rango 29-87 años) y 81 mujeres de 61,47±11,8 años de edad media (rango 37-85 años). La duración media de la exploración fue de 45,27±16,9 min (rango 15-90 min). El número de pacientes que recibieron sedación del modelo A fue de 24, del B 37, del C 107, del D 62 y del E 77. Cuando se compararon por modelos de sedación, no hubo diferencias estadísticamente significativas en la edad. Para la duración de la exploración el análisis intergrupo mostró diferencias significativas (p<0,001) y el análisis post hoc mostró 2 subgrupos homogéneos, el formado por los grupos A, C y E frente a los grupos E, B y D (p=0,82) (tabla 1). Los motivos por los que se les realizó la ecobroncoscopia fueron: estudio de adenopatías mediastínicas en 156 casos y estadificación en 71; el mismo tiempo, estudio de adenopatías y estadificación, en 35 casos; estudio de masa mediastínica en 22 casos e hiliar en 9, y otras indicaciones en 14 pacientes. Los modelos de sedación A, C y E no fueron realizados en presencia de un anestesista. El nivel de sedación de todos los pacientes fue controlado por al menos uno de los sistemas disponibles y el más frecuentemente utilizado fue la EVS (62,1%). El modelo C fue el único controlado con BIS.
Diagrama de flujo del protocolo de estudio. Tipos de sedación: modelo A (midazolam en bolo), modelo B (propofol en perfusión), modelo C (midazolam en bolo y propofol en perfusión), modelo D (propofol en perfusión y remifentanilo en perfusión) y modelo E (midazolam en bolo y fentanilo en bolo). Pacientes recogidos para el estudio.
Edad (años) y duración (min) de la prueba por grupos, expresado como media ± DE. Cálculo de la p con la prueba post hoc
| Modelo An=24 | Modelo Bn=37 | Modelo Cn=107 | Modelo Dn=62 | Modelo En=77 | Total | |
|---|---|---|---|---|---|---|
| Edad (rango) | 63,59±13,65(42-87) | 66,24±10,40(34-82) | 61,75±11,84(29-85) | 63,81±12,5(34-83) | 62,64±12,53(33-85) | 62,9 ± 12,3(29-87) |
| Varones | 21 | 31 | 79 | 43 | 52 | 226 |
| Mujeres | 3 | 6 | 28 | 19 | 25 | 81 |
| Duración de la sedación (rango) | 34,86±13,36(18-68) | 56,2±19,1(18-90) | 54,22±11,74(35-75) | 56,34±17,52(15-90) | 45,35±12,1(20-70) | 45,27±16,9(15-90) |
| p | ||||||
| Modelo A | - | 0,0001 | NS | 0,0001 | NS | |
| Modelo B | 0,0001 | - | 0,0001 | NS | 0,005 | |
| Modelo C | NS | 0,0001 | - | 0,0001 | 0,002 | |
| Modelo D | 0,0001 | NS | 0,0001 | - | 0,0001 | |
| Modelo E | NS | 0,005 | 0,002 | 0,0001 | - | |
NS: no significativo.
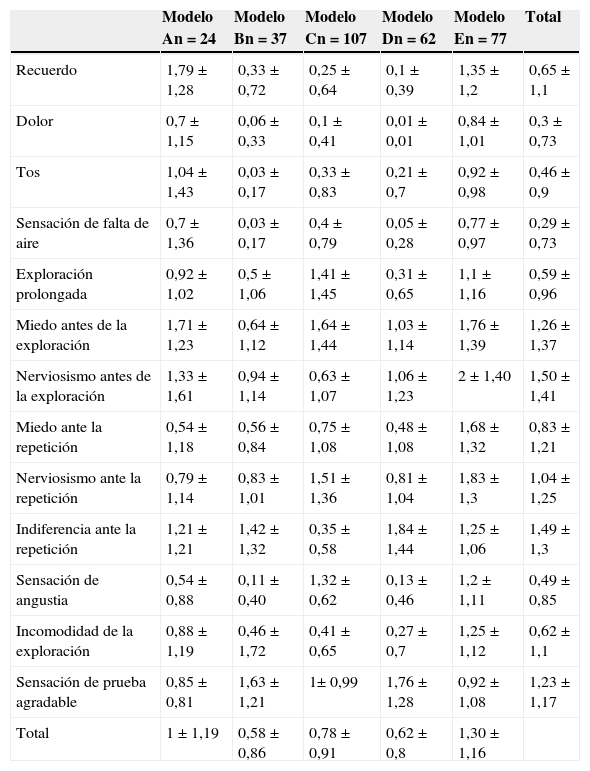
La valoración de la percepción sobre los diferentes aspectos de la exploración por los pacientes se muestra en la tabla 2, donde se aprecia la puntuación de cada pregunta, excluidas las preguntas con respuesta sin escala de tipo Likert —sobre cuál fue el peor momento de la exploración y si se repetirían la ecobroncoscopia—, según los modelos de sedación. La puntuación total y por modelos de sedación de las respuestas de los pacientes se muestra en la tabla 2. Las puntuaciones totales a cada pregunta muestran que las sensaciones percibidas por los pacientes de recuerdo, dolor, tos, disnea y de exploración prolongada (0,65±1,11; 0,3±0,73;0,46±0,9; 0,29±0,73, y 0,59± 0,96, respectivamente) son menores que las sensaciones de miedo y nerviosismo antes de la exploración (1,26±1,37 y 1,5±1,41, respectivamente). Los valores más elevados de la indiferencia ante la repetición (1,49±1,3) y de la sensación agradable de la prueba (1,23±1,17), junto con cifras bajas de la sensación de angustia (0,49±0,85) e incomodidad de la exploración (0,62±1,1), muestran que la ecobroncoscopia con los distintos modelos de sedación fue bien tolerada. Cuando comparamos las respuestas a cada pregunta por modelo de sedación, mostraron diferencias significativas en cada pregunta entre los diferentes tipos de sedación. Las pruebas post hoc mostraron como grupos significativamente homogéneos para la percepción de la tos, el dolor, la disnea y el recuerdo 2 grupos formados por los modelos de sedación A y E y, los modelos B, C y D. Para el resto de parámetros se obtuvieron otros 2 grupos en el que se incluía el modelo E frente al resto de tipos de sedación.
Puntuación de las respuestas con escala de tipo Likert (4 = mucho, 3 = bastante, 2 = algo, 1 = poco, 0 = muy poco) a las preguntas realizadas a los pacientes después de la ecobroncoscopia por modelos de sedación, expresado como media ± DE
| Modelo An=24 | Modelo Bn=37 | Modelo Cn=107 | Modelo Dn=62 | Modelo En=77 | Total | |
|---|---|---|---|---|---|---|
| Recuerdo | 1,79±1,28 | 0,33±0,72 | 0,25±0,64 | 0,1±0,39 | 1,35±1,2 | 0,65±1,1 |
| Dolor | 0,7±1,15 | 0,06±0,33 | 0,1±0,41 | 0,01±0,01 | 0,84±1,01 | 0,3±0,73 |
| Tos | 1,04±1,43 | 0,03±0,17 | 0,33±0,83 | 0,21±0,7 | 0,92±0,98 | 0,46±0,9 |
| Sensación de falta de aire | 0,7±1,36 | 0,03±0,17 | 0,4±0,79 | 0,05±0,28 | 0,77±0,97 | 0,29±0,73 |
| Exploración prolongada | 0,92±1,02 | 0,5±1,06 | 1,41±1,45 | 0,31±0,65 | 1,1±1,16 | 0,59±0,96 |
| Miedo antes de la exploración | 1,71±1,23 | 0,64±1,12 | 1,64±1,44 | 1,03±1,14 | 1,76±1,39 | 1,26±1,37 |
| Nerviosismo antes de la exploración | 1,33±1,61 | 0,94±1,14 | 0,63±1,07 | 1,06±1,23 | 2±1,40 | 1,50±1,41 |
| Miedo ante la repetición | 0,54±1,18 | 0,56±0,84 | 0,75±1,08 | 0,48±1,08 | 1,68±1,32 | 0,83±1,21 |
| Nerviosismo ante la repetición | 0,79±1,14 | 0,83±1,01 | 1,51±1,36 | 0,81±1,04 | 1,83±1,3 | 1,04±1,25 |
| Indiferencia ante la repetición | 1,21±1,21 | 1,42±1,32 | 0,35±0,58 | 1,84±1,44 | 1,25±1,06 | 1,49±1,3 |
| Sensación de angustia | 0,54±0,88 | 0,11±0,40 | 1,32±0,62 | 0,13±0,46 | 1,2±1,11 | 0,49±0,85 |
| Incomodidad de la exploración | 0,88±1,19 | 0,46±1,72 | 0,41±0,65 | 0,27±0,7 | 1,25±1,12 | 0,62±1,1 |
| Sensación de prueba agradable | 0,85±0,81 | 1,63±1,21 | 1± 0,99 | 1,76±1,28 | 0,92±1,08 | 1,23±1,17 |
| Total | 1±1,19 | 0,58±0,86 | 0,78±0,91 | 0,62±0,8 | 1,30±1,16 |
Expresado como media±desviación estándar.
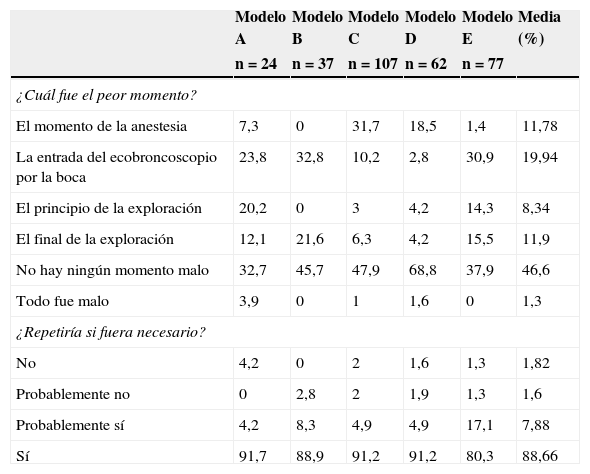
A las pregunta sobre cuál fue el peor momento de la exploración, el 46,6% de los pacientes no encontraron ningún momento malo durante la exploración y los peores momentos en el resto de los pacientes fueron cuando se aplicó la anestesia local de las vías aéreas superiores (17,5%) y la entrada del ecobroncoscopio hasta la tráquea (15,4%) (tabla 3). A la pregunta de si se repetiría la exploración, el 89,6% contestó que sí en el caso de que fuera necesario.
Respuestas a las preguntas ¿cuál fue para usted el peor momento? y ¿se repetiría la ecobroncoscopia si fuera necesario?, realizadas a los pacientes después de la ecobroncoscopia por modelos de sedación. Datos expresados como frecuencias (%)
| Modelo A | Modelo B | Modelo C | Modelo D | Modelo E | Media (%) | |
|---|---|---|---|---|---|---|
| n = 24 | n = 37 | n = 107 | n = 62 | n = 77 | ||
| ¿Cuál fue el peor momento? | ||||||
| El momento de la anestesia | 7,3 | 0 | 31,7 | 18,5 | 1,4 | 11,78 |
| La entrada del ecobroncoscopio por la boca | 23,8 | 32,8 | 10,2 | 2,8 | 30,9 | 19,94 |
| El principio de la exploración | 20,2 | 0 | 3 | 4,2 | 14,3 | 8,34 |
| El final de la exploración | 12,1 | 21,6 | 6,3 | 4,2 | 15,5 | 11,9 |
| No hay ningún momento malo | 32,7 | 45,7 | 47,9 | 68,8 | 37,9 | 46,6 |
| Todo fue malo | 3,9 | 0 | 1 | 1,6 | 0 | 1,3 |
| ¿Repetiría si fuera necesario? | ||||||
| No | 4,2 | 0 | 2 | 1,6 | 1,3 | 1,82 |
| Probablemente no | 0 | 2,8 | 2 | 1,9 | 1,3 | 1,6 |
| Probablemente sí | 4,2 | 8,3 | 4,9 | 4,9 | 17,1 | 7,88 |
| Sí | 91,7 | 88,9 | 91,2 | 91,2 | 80,3 | 88,66 |
Expresado como media±desviación estándar.
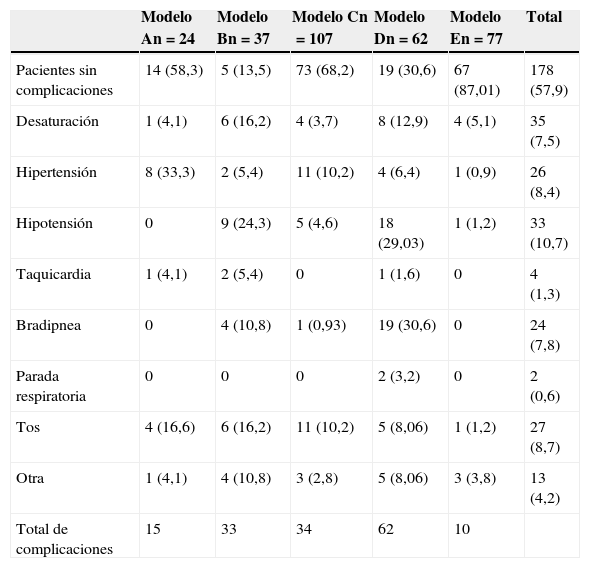
Las complicaciones que se presentaron durante la realización de la ecobroncoscopia se recogen en la tabla 4. Los modelos E y C fueron los que menos complicaciones presentaron (87,01 y 68,2%,respectivamente, de exploraciones sin complicaciones), mientras que los modelos B y D fueron los que más porcentaje de pacientes presentaron alguna complicación (86,5 y 69,4%, respectivamente). Todas las complicaciones se resolvieron con medidas terapéuticas sencillas en las mismas unidades de endoscopias.
Pacientes sin complicaciones y porcentaje de pacientes sin complicaciones, y complicaciones durante la ecobroncoscopia por modelos de sedación, expresadas en número absoluto y porcentaje (%) por modelos de sedación
| Modelo An=24 | Modelo Bn=37 | Modelo Cn=107 | Modelo Dn=62 | Modelo En=77 | Total | |
|---|---|---|---|---|---|---|
| Pacientes sin complicaciones | 14 (58,3) | 5 (13,5) | 73 (68,2) | 19 (30,6) | 67 (87,01) | 178 (57,9) |
| Desaturación | 1 (4,1) | 6 (16,2) | 4 (3,7) | 8 (12,9) | 4 (5,1) | 35 (7,5) |
| Hipertensión | 8 (33,3) | 2 (5,4) | 11 (10,2) | 4 (6,4) | 1 (0,9) | 26 (8,4) |
| Hipotensión | 0 | 9 (24,3) | 5 (4,6) | 18 (29,03) | 1 (1,2) | 33 (10,7) |
| Taquicardia | 1 (4,1) | 2 (5,4) | 0 | 1 (1,6) | 0 | 4 (1,3) |
| Bradipnea | 0 | 4 (10,8) | 1 (0,93) | 19 (30,6) | 0 | 24 (7,8) |
| Parada respiratoria | 0 | 0 | 0 | 2 (3,2) | 0 | 2 (0,6) |
| Tos | 4 (16,6) | 6 (16,2) | 11 (10,2) | 5 (8,06) | 1 (1,2) | 27 (8,7) |
| Otra | 1 (4,1) | 4 (10,8) | 3 (2,8) | 5 (8,06) | 3 (3,8) | 13 (4,2) |
| Total de complicaciones | 15 | 33 | 34 | 62 | 10 |
Nuestro trabajo compara distintos modelos de sedación en pacientes sometidos a una ecografía endobronquial, buscando una sedación de grado moderado. Todos los modelos de sedación utilizados fueron bien aceptados por los pacientes y se presentaron pocas complicaciones que se resolvieron en la misma sala de exploración.
Aunque desde hace tiempo que hay conciencia de la necesidad de una sedación satisfactoria en la broncoscopia11, esta sigue siendo controvertida12,13, en parte porque la mitad de las complicaciones de la broncoscopia son producidas por la sedación14. Está aceptado que cuando el paciente solicita ser sedado se realice la sedación fundamentalmente con una benzodiacepina como el midazolam15. Sin embargo, hay grupos en los que sistemáticamente16, excepto si existe alguna contraindicación, se utiliza la sedación. Por otro lado la ecobroncoscopia es una exploración más compleja y peor tolerada. Se realiza por vía oral, lo que supone mayor incomodidad para el paciente. Todo esto hace que la correcta sedación sea importante para que el broncoscopista realice una exploración completa y el paciente la tolere mejor.
Las guías internacionales como la BTS15 o la ACCP17 han publicado recomendaciones para la realización de la broncoscopia, incluida la ecobroncoscopia. Sin embargo, no existe un criterio claro del grado de sedación que se debe de alcanzar y con qué fármaco. Por otro lado, la combinación de 2 fármacos sedantes se ha postulado como una opción segura para los pacientes que van a ser sometidos a una ecobroncoscopia diagnóstica9. No obstante, hay pocos estudios que evalúen la mejor forma de administración para los pacientes, así como el método más seguro de control de la sedación. En la mayoría de las unidades de neumología, probablemente la combinación de fentanilo y midazolam es la más utilizada para las broncoscopias. Es por ello que para la realización de la ecobroncoscopia también es empleada con frecuencia y nosotros la hemos analizado. Otros grupos introducen el propofol, bien en bolos o en perfusión continua. Así, para la ecobroncoscopia Sarkiss et al.18 utilizan propofol por vía intravenosa, sin encontrar complicaciones importantes. Cuando comparamos estos esquemas en nuestros pacientes en la valoración de la tos, el dolor o la disnea, encontramos que el modelo que incluía el propofol tenía un mejor control de estos síntomas que cuando utilizaba el midazolam. Así, aunque el grado de sedación de nuestros pacientes fue similar, independientemente de la forma de medirla, el propofol controlaba mejor los síntomas.
Cuando se comparan grupos de pacientes con y sin sedación durante la broncoscopia, los pacientes que no recibieron sedación son más reacios a repetirse la prueba4. En nuestros pacientes, encontramos que otro de los beneficios del uso de sedación para la realización de la ecobroncoscopia fue que el 89,6% de los pacientes se repetiría la exploración si fuera necesario, independientemente del tipo de sedación que recibieron, resultado que coincide con el de Steinfort et al.19. La amnesia después de la prueba inducida por los fármacos sedantes es una de las variables que se relaciona con la aceptación del paciente a repetir la prueba. Por otro lado, un porcentaje del 46,6% no encontró ningún momento desagradable y el momento peor tolerado por los pacientes fue el de la anestesia local de las vías aéreas superiores y la introducción del broncoscopio, hallazgo que coincide con otros estudios4. Aunque el inicio de la sedación es anterior a la anestesia local y el comienzo de la ecobroncoscopia, es posible que el broncoscopista iniciara la exploración sin estar suficientemente sedado el paciente, ya que para la anestesia local es necesaria cierta colaboración del paciente. Además, el grado de sedación medido por el BIS antes de iniciar la ecobroncoscopia se modifica con la introducción del ecobroncoscopio en la vía aérea.
El que existan diferentes modelos de sedación es consecuencia, en parte, de los potenciales efectos adversos de los fármacos utilizados. En nuestro estudio, todos los modelos de sedación analizados presentaron complicaciones y todas fueron resueltas en la misma sala de exploración. La complicación más frecuente relacionada con la sedación fue la hipotensión y los pacientes tratados con perfusión de propofol y remifentanilo fueron los que con más frecuencia la presentaron. Es conocido que uno de los efectos secundarios del propofol es la hipotensión, por lo que el médico que lo utiliza debe de estar familiarizado con su control. La tos es otra de las complicaciones más frecuentes. Con frecuencia, en los pacientes con sedación se utiliza menos anestesia local durante la endoscopia, lo que puede provocar la presencia de tos tanto durante la exploración, como una vez finalizada. Otras complicaciones fueron la desaturación o la bradipnea, complicaciones potenciales en los pacientes sedados en grado moderado. En nuestro estudio estas complicaciones fueron más frecuentes en los modelos de propofol en perfusión y propofol con remifentanilo. El remifentanilo no fue utilizado por neumólogos en nuestro estudio y el propofol en perfusión fue menos utilizado por neumólogos. Esto justifica el que los modelos de nuestro estudio la sedación administrada por los neumólogos tenga menos complicaciones. Por otro lado, los anestesistas están más habituados al uso de diferentes fármacos y buscan la mejor combinación para el paciente dependiendo del tipo de exploración y de su duración. Estos fármacos, el remifentanilo y el propofol en perfusión presentan más potenciales efectos adversos, lo que se refleja en nuestros resultados. Puede haber controversia en si el neumólogo está capacitado para controlar estas complicaciones. Sin embargo, nosotros pensamos que sí lo está, la formación del neumólogo incluye la ventilación mecánica, el tratamiento de la desaturación e incluso el uso de fármacos sedantes para la ventilación en unidades de críticos o intensivos. Es por eso que en las unidades de broncoscopia o de neumología intervencionista con frecuencia la sedación la administra el neumólogo. Los modelos con menos complicaciones fueron el E, el C y el A, respectivamente, mientras que las duraciones más cortas correspondieron a los modelos A y E, respectivamente. Sin embargo, la duración del modelo C fue similar a la de los modelos B y D, que tuvieron mayor porcentaje de pacientes con complicaciones. Aunque la duración de la exploración fue significativamente distinta, pensamos que las complicaciones fueron debidas al fármaco utilizado más que a la prolongación de la exploración, ya que la dosis se fue ajustando al grado de sedación en cada momento y no se corresponden la duración y el porcentaje de complicaciones.
La limitación de nuestro estudio es que no hemos analizado si la rentabilidad diagnóstica de la ecobroncoscopia fue diferente según el modelo de sedación de nuestros pacientes. Sin embargo, la rentabilidad de la ecobroncoscopia para la estadificación del mediastino y para el estudio de adenopatías y masas mediastínicas está bien establecida y es alta en general20, por lo que pensamos que no se modificó en los distintos modelos de sedación estudiados. Otra limitación del estudio es que no se analizó la satisfacción de los broncoscopistas. No fue un objetivo del estudio valorar la presencia de un anestesista durante la exploración. Pensamos que su presencia no ha supuesto un sesgo en los resultados, ya que las respuestas de sobre las sensaciones percibidas por los pacientes no mostraron un patrón dependiente de la presencia de anestesista.
La conclusión principal de nuestro estudio es que los diferentes modelos analizados de sedación fueron bien tolerados por los pacientes. Esto permite que la mayoría de los pacientes acepten la repetición de la exploración en caso de ser necesario. En los modelos de sedación en los que el fármaco fue administrado en bolo el control fue peor según los recuerdos de los pacientes. Las complicaciones fueron escasas y se solucionaron en la misma unidad de endoscopia, por lo que pensamos que algunos tipos de sedación pueden ser administrados por un broncoscopista que esté familiarizado con los fármacos que utiliza para minimizar los efectos secundarios.
Conflicto de interesesNinguno de los autores tiene conflictos de interés relacionados directa o indirectamente con el contenido del manuscrito.