La endarterectomía pulmonar (EP) es el tratamiento de elección para la hipertensión pulmonar tromboembólica crónica (HPTEC). El objetivo del estudio fue analizar nuestra experiencia en el tratamiento médico (TM) y quirúrgico de la HPTEC.
MétodosSe evaluaron 80 pacientes diagnosticados de HPTEC en el periodo enero 2000-julio 2012. En 32 casos se realizó EP, el resto recibió TM. Se analizaron: clase funcional (CF), distancia recorrida en seis minutos (PM6M) y hemodinámica pulmonar. Se analizó la mortalidad según el tratamiento y el periodo.
ResultadosLos pacientes del grupo EP eran más jóvenes, mayoritariamente hombres y recorrieron mayor distancia en la PM6M. No hubo diferencias hemodinámicas ni de CF al diagnóstico. Al año del tratamiento, el 100% del grupo EP y el 41% del grupo TM estaban en CFI-II. Al seguimiento, el grupo EP presentó mayor incremento en la PM6M y mayor reducción de la PAPm y la RVP que en el grupo TM (p<0,05). La supervivencia global del grupo TM a 1 y 5años fue del 83% y del 69%, respectivamente. La supervivencia condicionada de los pacientes vivos 100días post-EP a 1 y 5años fue del 95 y del 88%, respectivamente. La mortalidad quirúrgica en los pacientes operados en el período 2000-2006 fue del 31,3%, y en el período 2007-2012, del 6,3%.
ConclusionesLa EP proporciona buenos resultados clínicos, hemodinámicos y de supervivencia en los pacientes que superan satisfactoriamente el postoperatorio inmediato. Tras un periodo de aprendizaje, la mortalidad perioperatoria actual en nuestro centro es superponible a los estándares internacionales.
Pulmonary endarterectomy (PE) is the treatment of choice for chronic thromboembolic pulmonary hypertension (CTEPH). The aim of this study was to analyze our experience in the medical and surgical management of CTEPH.
MethodsWe included 80 patients diagnosed with CTEPH between January 2000 and July 2012. Thirty two patients underwent PE and 48 received medical treatment (MT). We analyzed functional class (FC), six-minute walking distance (6MWD) and pulmonary hemodynamics. Mortality in both groups and periods were analyzed.
ResultsPatients who underwent PE were younger, mostly men, and had longer 6MWD. No differences were observed in pulmonary hemodynamics or FC at diagnosis. One year after treatment, all PE patients versus 41% in MT group were at FCI-II. At follow-up, the PE group showed greater increase in 6MWD, and greater reduction in mean pulmonary arterial pressure and pulmonary vascular resistance than the MT group (P<.05). Overall survival in the MT group at 1 and 5years was 83% and 69%, respectively. Conditional survival in patients alive 100days post-PE at 1 and 5years was 95% and 88%, respectively. Surgical mortality in operated patients in the first period (2000-2006) was 31,3%, and 6,3% in the second (2007-2012).
ConclusionsPE provides good clinical results, and improves pulmonary hemodynamics in patients who successfully overcome the immediate postoperative period. After a learning period, the current operatory mortality in our center is similar to international standards.
La hipertensión pulmonar tromboembólica crónica (HPTEC) constituye una forma grave de hipertensión pulmonar (HP) que se asocia a morbimortalidad elevadas cuando no se trata adecuadamente1,2.
La mayoría de los pacientes que sufren un episodio de embolismo pulmonar agudo tienen una resolución completa de los trombos. Sin embargo, entre el 0,9 y el 3,8% desarrollan HPTEC3. No obstante, la incidencia real de HPTEC podría ser superior, dado que un número significativo de pacientes con HPTEC no tienen historia previa de embolismo pulmonar agudo4-8. En el Registro Español de Hipertensión Arterial Pulmonar (REHAP) la prevalencia de HPTEC fue de 3,2 casos por millón de habitantes adultos (MHA), y la incidencia, de 0,9 casos por MHA y año9. Estas cifras son inferiores a las del Reino Unido, donde se ha observado una incidencia de 1,75 casos por MHA y año10.
La supervivencia de los pacientes con HPTEC está íntimamente relacionada con la severidad de la HP y es similar a la de la hipertensión arterial pulmonar (HAP) idiopática9. Más de la mitad de los pacientes con presión arterial pulmonar media (PAPm) superior a 50mmHg no sobreviven más allá de un año tras el diagnóstico9,11
La endarterectomía pulmonar (EP) es el tratamiento de elección para la HPTEC2. El procedimiento es potencialmente curativo y aporta una mejoría significativa en la sintomatología y la hemodinámica pulmonar12. El procedimiento se realiza en pocos centros especializados en el mundo, con tasas de mortalidad en el postoperatorio inmediato que oscilan entre el 4 y el 24%13-15. La mortalidad postoperatoria guarda relación con la localización de los trombos, la severidad hemodinámica, la experiencia del equipo médico-quirúrgico y las comorbilidades16. Una proporción significativa de pacientes con HPTEC no son candidatos adecuados para cirugía, ya sea por comorbilidades que les confieren un riesgo quirúrgico muy elevado o por inaccesibilidad de las lesiones trombóticas17. Las guías de práctica clínica aconsejan efectuar tratamiento médico (TM) con fármacos específicos para HP para el tratamiento de estos casos2, aunque la evidencia actual de su eficacia es todavía escasa18,19. Apenas existe información acerca de la evolución a largo plazo de los pacientes con HPTEC tratados con EP o TM.
En España, la EP se realiza con regularidad en solo 2 centros, el Hospital 12 de Octubre de Madrid20 y el Hospital Clínic de Barcelona, siendo en este último donde se realizó el primer procedimiento descrito en España21.
El objetivo del estudio es analizar y dar a conocer nuestra experiencia en el TM y el tratamiento quirúrgico de los pacientes diagnosticados consecutivamente de HPTEC en el Hospital Clínic de Barcelona, así como describir su supervivencia a corto y a largo plazo.
MétodosEstudio observacional de cohortes prospectivo en el que se analizan los resultados del TM y del tratamiento quirúrgico en pacientes con HPTEC.
Entre enero de 2000 y julio de 2012 un total de 80 pacientes fueron diagnosticados de HPTEC. En todos los casos se utilizó el algoritmo diagnóstico de HP de nuestra unidad22. Los pacientes con gammagrafía con alta probabilidad de tromboembolia pulmonar fueron evaluados mediante angio-tomografía computarizada y angiografía de sustracción digital para evaluar la localización y la accesibilidad quirúrgica de las lesiones trombóticas. En el mismo procedimiento en que se realizó la angiografía pulmonar se practicó el estudio hemodinámico pulmonar mediante cateterismo cardíaco derecho y prueba vasodilatadora aguda con óxido nítrico (NO) inhalado. El diagnóstico de HPTEC se estableció en base a los siguientes criterios:
- 1)
Presencia de HP precapilar: presión arterial pulmonar (PAPm) ≥25mmHg y presión de oclusión de la arteria pulmonar (POAP) ≤15mmHg.
- 2)
Defectos de perfusión en la gammagrafía pulmonar y/o lesiones trombóticas en la angio-tomografía computarizada de tórax.
- 3)
Persistencia de los defectos de perfusión o de las lesiones trombóticas tras más de 3meses de tratamiento anticoagulante correcto.
Tras la confirmación del origen tromboembólico de la HP, se realizó estudio de trombofilia, se evaluó la clase funcional (CF) y se cuantificó la tolerancia al esfuerzo mediante una prueba de marcha de 6min (PM6M).
Selección de pacientes candidatos a endarterectomía pulmonarUn equipo multidisciplinar, integrado por neumólogos, cirujanos, cardiólogos, anestesistas, radiólogos e intensivistas, analizó la viabilidad de la opción quirúrgica. La decisión acerca de la indicación de tratamiento quirúrgico se basó en la CF, la accesibilidad de las lesiones trombóticas, el estado hemodinámico y la presencia de comorbilidades.
Técnica quirúrgica y periodo postoperatorioA todos los pacientes se les colocó un filtro en vena cava inferior antes de la cirugía.
El procedimiento quirúrgico fue realizado siguiendo la técnica descrita por Jamieson23 y todo el material extraído fue enviado para estudio anatomopatológico. La técnica consistió en la realización de EP bilateral mediante esternotomía media con soporte de circulación extracorpórea y periodos de paro circulatorio intermitente en hipotermia24.
Tras la inducción anestésica se colocaron un catéter de Swan Ganz en la arteria pulmonar y un transductor para ecocardiografía transesofágica. Los pacientes fueron ventilados mecánicamente mediante intubación orotraqueal en quirófano y posteriormente en la unidad de cuidados intensivos (UCI) durante 12-48h. En el periodo postoperatorio inmediato los pacientes recibieron tratamiento con diuréticos intravenosos, inhibidores de la bomba de protones y profilaxis antibiótica. También recibieron anticoagulación con heparina sódica intravenosa, si no se produjo sangrado importante. Hasta el año 2009 se usó de forma sistemática NO inhalado en el postoperatorio inmediato en todos los pacientes operados. Posteriormente se empleó solo en los pacientes con HP residual al final de la intervención.
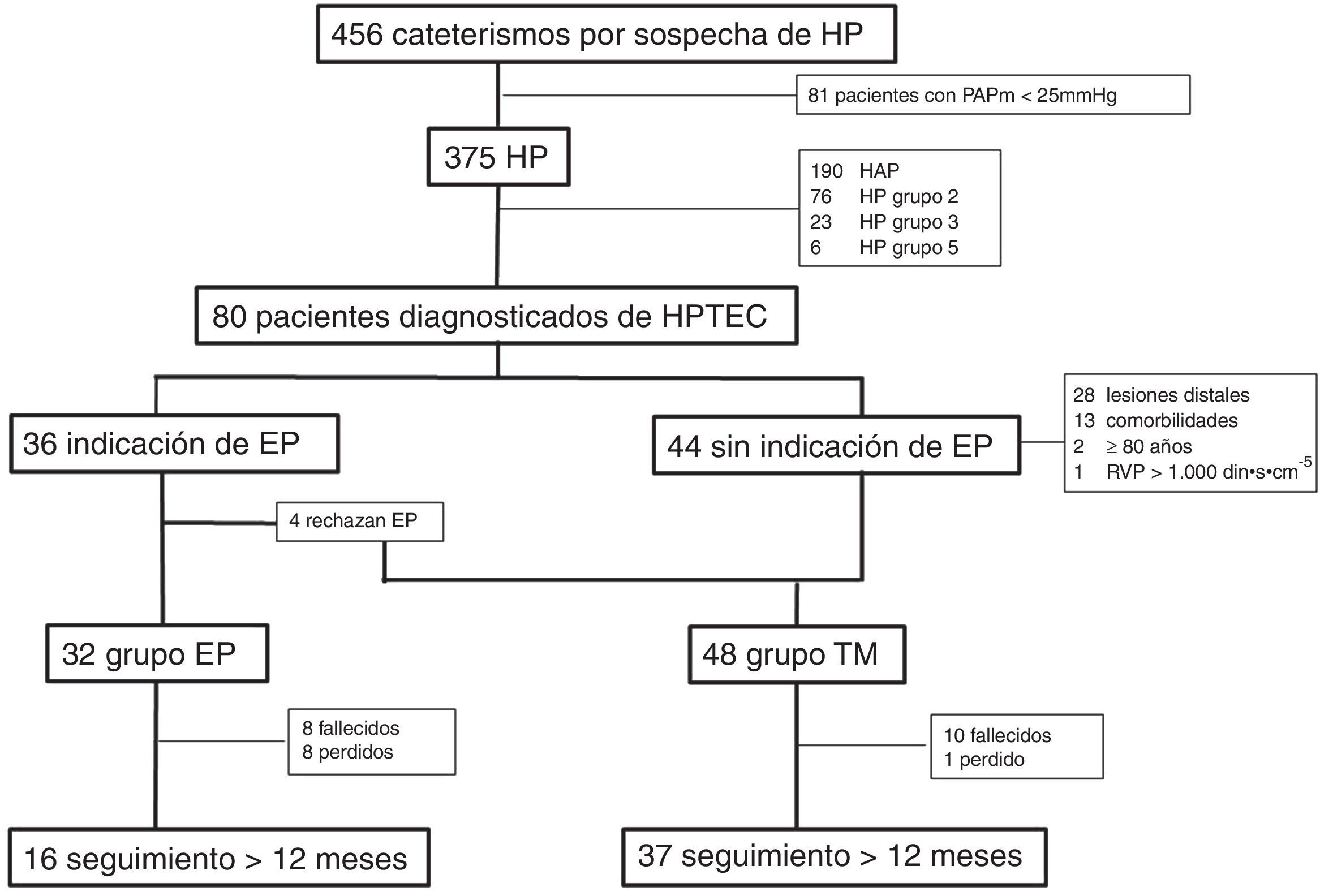
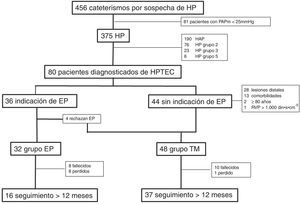
Tratamiento de pacientes no quirúrgicosA los pacientes considerados inoperables o aquellos que manifestaron su voluntad de no ser intervenidos se inició TM con antagonistas del calcio o fármacos específicos para HP (fig. 1).
SeguimientoTras el alta hospitalaria, los pacientes intervenidos de EP o tras el diagnóstico de aquellos con TM, fueron citados a los 30días, a los 3meses y posteriormente trimestralmente en la consulta monográfica de HP de nuestro centro.
En los pacientes intervenidos se revaloró la hemodinámica pulmonar al alta hospitalaria en 8 casos y en 16 pacientes a los 6-24meses de la cirugía. En los pacientes no quirúrgicos no se realizó sistemáticamente estudio hemodinámico de seguimiento. Este se repitió, entre los 6 y 24meses, en aquellos casos con mala evolución tras el inicio del TM o en caso de valores de mal pronóstico en el cateterismo diagnóstico (24 pacientes). En todos los casos se analizó la supervivencia, la CF y la tolerancia al esfuerzo (PM6M) a los 12meses.
Análisis estadísticoLos datos incluidos en el análisis incluyen variables demográficas; datos preoperatorios o previos al inicio del TM (CF, distancia recorrida en la PM6M y datos hemodinámicos); variables postoperatorias (días de permanencia en UCI, horas de ventilación mecánica y morbilidad), y datos de seguimiento (mortalidad, además de los mismos datos clínicos y hemodinámicos que en el preoperatorio).
Con el fin de separar la mortalidad asociada a la cirugía de la de la enfermedad, se efectuó un análisis de supervivencia condicionada en los pacientes vivos a los 100días de la EP. Asimismo, a fin de evaluar el efecto de la experiencia sobre la mortalidad perioperatoria, se analizó separadamente la supervivencia de un primer período comprendido entre los años 2000 y 2006, y un segundo periodo entre 2007 y 2012. Las variables continuas se presentan como media±desviación estándar (DE) o como mediana y rango intercuartil (RIQ), según tengan una distribución normal o no. Las variables categóricas se presentan como valores absolutos y porcentajes (%). Las variables cuantitativas se analizaron aplicando la prueba de la t de Student o de la U de Mann Whitney, según tuviesen una distribución normal o no. La asociación entre variables categóricas se analizó mediante la prueba de chi cuadrado o el test exacto de Fisher. Las curvas de supervivencia se calcularon mediante el método de Kaplan-Meier. La comparación de supervivencia entre grupos se efectuó con la prueba de rangos logarítmicos.
Se consideró estadísticamente significativo un valor de p<0,05. Todos los análisis estadísticos se realizaron en el programa SPSS 18.0 (SPSS Inc., Chicago, Illinois).
ResultadosCaracterísticas de la poblaciónLa población de estudio está constituida por 80 pacientes diagnosticados consecutivamente de HPTEC en el periodo comprendido entre enero de 2000 y julio de 2012 con un seguimiento mínimo de 6meses (fig. 1). Treinta y tres pacientes (41,3%) eran de sexo masculino, y la edad media fue de 57±16años. El 74% de los pacientes se encontraba en CFIII-IV. El 21% tenían antecedentes de síncope y el 37% presentaban signos de insuficiencia cardíaca derecha. En el momento del diagnóstico la distancia media recorrida en la PM6M fue de 352±123m.
El 38% de los pacientes tenían antecedentes de trombosis venosa profunda y en el 23% de los casos se determinó la presencia de trombofilia, siendo el anticoagulante lúpico la alteración más frecuente (15%).
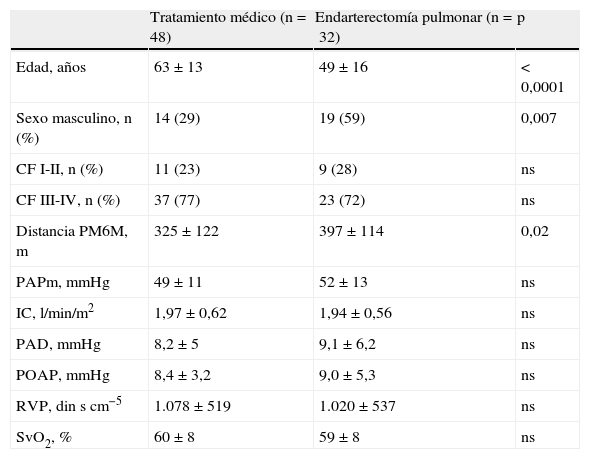
Endarterectomía pulmonarUn total de 36 pacientes (45%) fueron considerados candidatos a EP, de los cuales 32 fueron finalmente intervenidos (grupo EP) (fig. 1). Comparado con el grupo que recibió solo TM, los pacientes del grupo EP eran más jóvenes y mayoritariamente hombres (tabla 1). La proporción de pacientes en CFIII-IV fue similar y el grupo EP recorrió mayor distancia en la PM6M. El perfil hemodinámico fue similar en ambos grupos.
Características de los pacientes al diagnóstico
| Tratamiento médico (n=48) | Endarterectomía pulmonar (n=32) | p | |
| Edad, años | 63±13 | 49±16 | < 0,0001 |
| Sexo masculino, n (%) | 14 (29) | 19 (59) | 0,007 |
| CF I-II, n (%) | 11 (23) | 9 (28) | ns |
| CF III-IV, n (%) | 37 (77) | 23 (72) | ns |
| Distancia PM6M, m | 325±122 | 397±114 | 0,02 |
| PAPm, mmHg | 49±11 | 52±13 | ns |
| IC, l/min/m2 | 1,97±0,62 | 1,94±0,56 | ns |
| PAD, mmHg | 8,2±5 | 9,1±6,2 | ns |
| POAP, mmHg | 8,4±3,2 | 9,0±5,3 | ns |
| RVP, din s cm−5 | 1.078±519 | 1.020±537 | ns |
| SvO2, % | 60±8 | 59±8 | ns |
CF: clase funcional; IC: índice cardíaco; PAD: presión de aurícula derecha; PAPm: presión arterial pulmonar media; PM6M: prueba de marcha de 6min; POAP: presión de oclusión de la arteria pulmonar; RVP: resistencia vascular pulmonar; SvO2: saturación de oxígeno en sangre venosa mixta.
Media±DE o n (%).
Catorce pacientes (43,7%) fueron intervenidos sin tratamiento de preacondicionamiento, mientras que en 18 (56,3%) se inició tratamiento de acondicionamiento prequirúrgico con el fin de reducir la resistencia vascular pulmonar (RVP). Dichos tratamientos fueron: antagonistas de receptores de endotelina (ARE) (27,8%), inhibidores de fosfodiesterasa-5 (IFDE) (22,2%), prostanoides (11,1%), antagonistas del calcio (11,1%) y terapia combinada (27,8%).
Durante la EP, la mediana de tiempo de circulación extracorpórea fue de 152min (RIQ139-180), y la del tiempo de parada circulatoria, de 24min (RIQ16-36). Tras la intervención, la mediana de ventilación mecánica fue de 2días (RIQ1-21), el tiempo de estancia en la UCI, de 8días (RIQ7-22), y el tiempo total de hospitalización, de 17 días (RIQ11-26).
Las principales complicaciones en el postoperatorio fueron infección (38,7%), siendo la más frecuente la neumonía; edema de reperfusión (25,8%), y arritmias supraventriculares (19,4%) (tabla 2). El 33% de los pacientes del grupo EP presentaron HP residual en el postoperatorio, con una PAPm de 37±7mmHg.
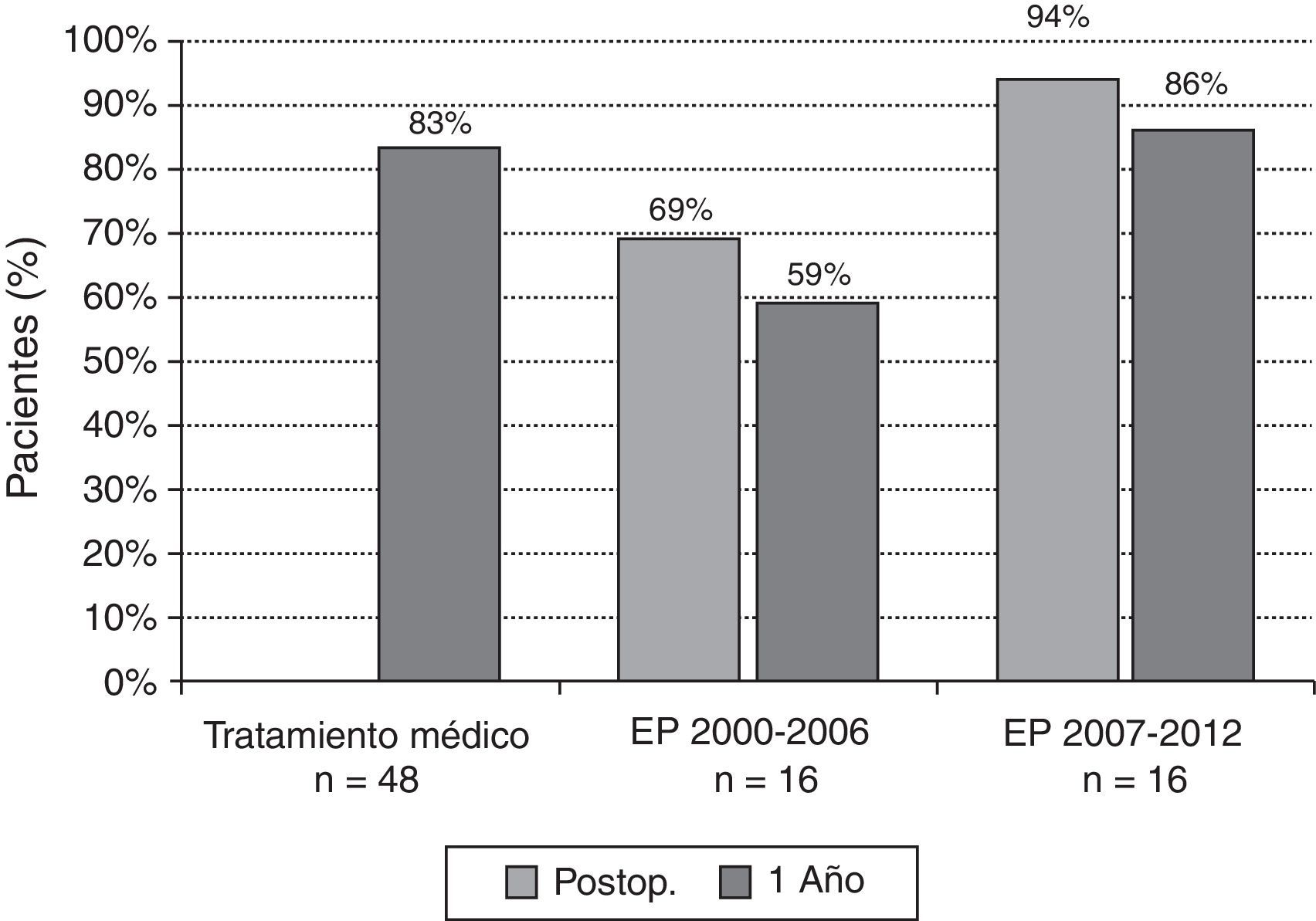
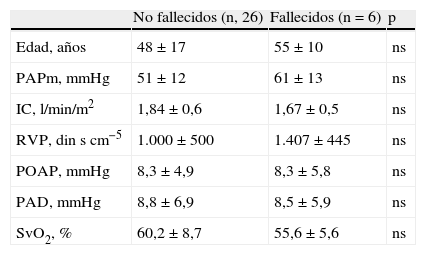
En el postoperatorio inmediato fallecieron 6 pacientes (18.8%). Los pacientes que fallecieron tenían peor perfil hemodinámico que los que no fallecieron, aunque las diferencias no fueron estadísticamente significativas (tabla 3). Al desglosar por períodos, la mortalidad quirúrgica en el grupo de pacientes operados entre los años 2000-2006 fue de 5 entre 16 casos (31,3%), mientras que en los pacientes operados entre los años 2007 y 2012 la mortalidad fue de 1 de 16 pacientes (6,3%).
Características de los pacientes fallecidos tras la endarterectomía pulmonar
| No fallecidos (n, 26) | Fallecidos (n=6) | p | |
| Edad, años | 48±17 | 55±10 | ns |
| PAPm, mmHg | 51±12 | 61±13 | ns |
| IC, l/min/m2 | 1,84±0,6 | 1,67±0,5 | ns |
| RVP, din s cm−5 | 1.000±500 | 1.407±445 | ns |
| POAP, mmHg | 8,3±4,9 | 8,3±5,8 | ns |
| PAD, mmHg | 8,8±6,9 | 8,5±5,9 | ns |
| SvO2, % | 60,2±8,7 | 55,6±5,6 | ns |
IC: índice cardíaco; PAD: presión de aurícula derecha; PAPm: presión arterial pulmonar media; POAP: presión de oclusión de la arteria pulmonar; RVP: resistencia vascular pulmonar; SvO2: saturación de oxígeno en sangre venosa mixta.
Media±DE.
Los pacientes descartados para cirugía y los que rechazaron el procedimiento (fig. 1) fueron tratados con fármacos específicos para HP o con antagonistas del calcio (grupo TM). El grupo de fármacos específicos más utilizado fueron los ARE (49%), seguido de IFDE (31%). Solo un paciente requirió iniciar terapia combinada con 2 fármacos específicos (prostanoides e IFDE). Tres pacientes fueron incluidos en ensayo clínico recibiendo inicialmente tratamiento con riociguat o placebo durante 4meses y posteriormente con riociguat. Por otro lado, en los pacientes que tuvieron una respuesta vasodilatadora considerada positiva en la prueba de reactividad vascular pulmonar se inició tratamiento con antagonistas del calcio (10%). Dos pacientes del grupo TM fueron evaluados para trasplante, desestimándose dicho procedimiento.
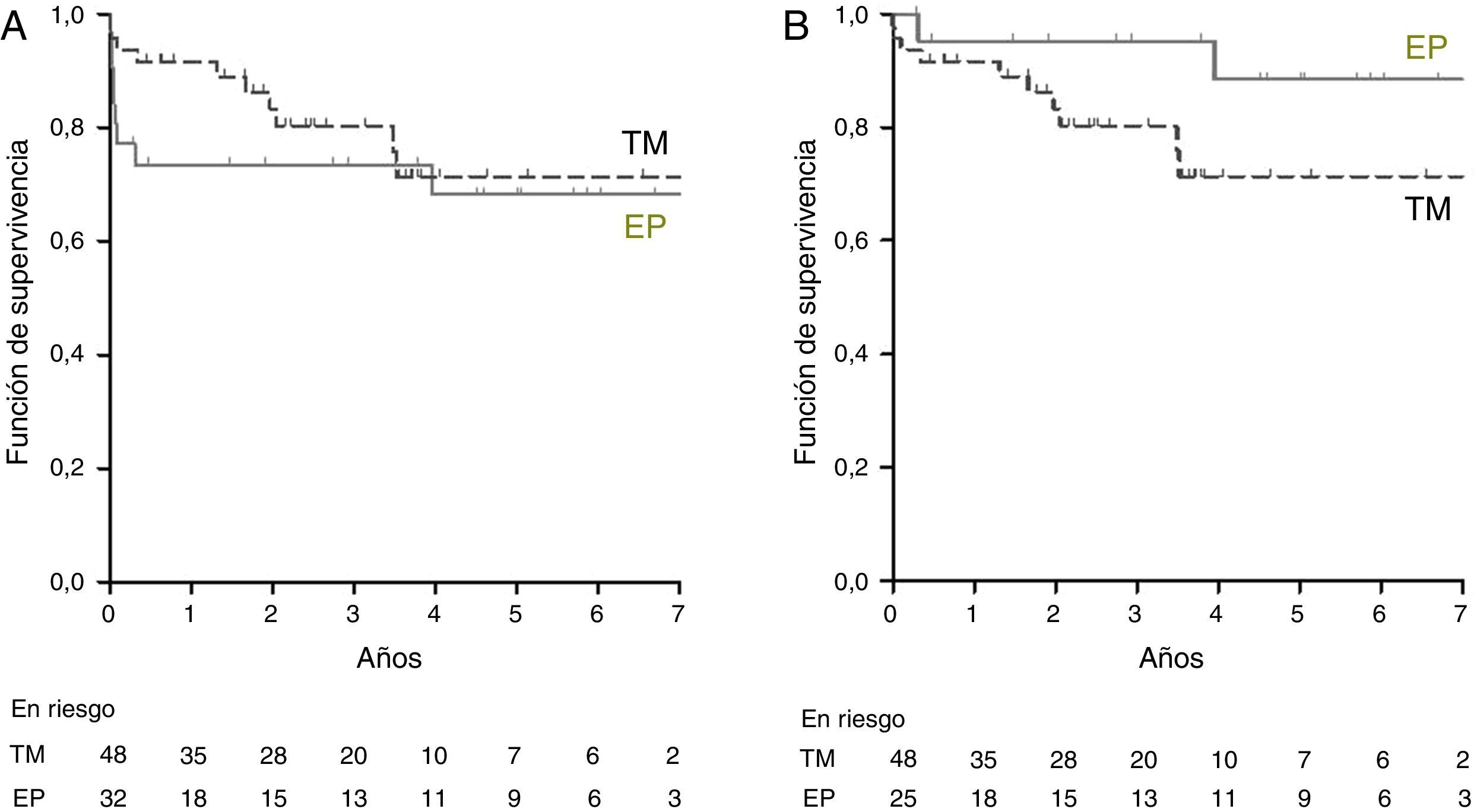
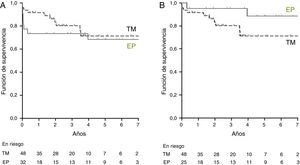
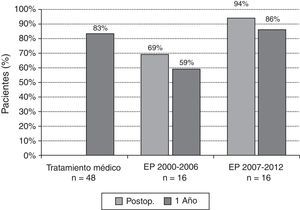
Resultados a largo plazoLa supervivencia global a 1, 3 y 5años para el grupo TM fue del 83, del 69 y del 69%, respectivamente, y para el grupo EP fue del 72, del 67 y del 67%, respectivamente (fig. 2A). La supervivencia condicionada del grupo EP (pacientes vivos a los 100días de la intervención) fue del 95% al año y del 88% a los 5años (fig. 2B). Los pacientes intervenidos de EP durante los años 2000-2006 presentaron una supervivencia inmediata del 69%, y al año la supervivencia fue del 59%. En los pacientes operados durante el periodo 2007-2012 la supervivencia inmediata fue del 94%, y al año, del 86% (fig. 3).
Supervivencia (Kaplan-Meier) de los pacientes con hipertensión pulmonar tromboembólica crónica tratados con endarterectomía pulmonar (EP) (línea continua) o tratamiento médico (TM) (línea discontinua). El gráfico A muestra la supervivencia global del grupo EP. El gráfico B muestra la supervivencia condicionada a estar vivo a los 100 días de la intervención del grupo EP.
Supervivencia de los pacientes con hipertensión pulmonar tromboembólica crónica tratados con tratamiento médico (TM) o endarterectomía pulmonar (EP). En estos últimos se analizan separadamente los pacientes intervenidos en el período 2000-2006 y en el periodo 2007-2012. Se muestran los resultados de supervivencia al año para todos los grupos y la del postoperatorio inmediato en los pacientes tratados con EP.
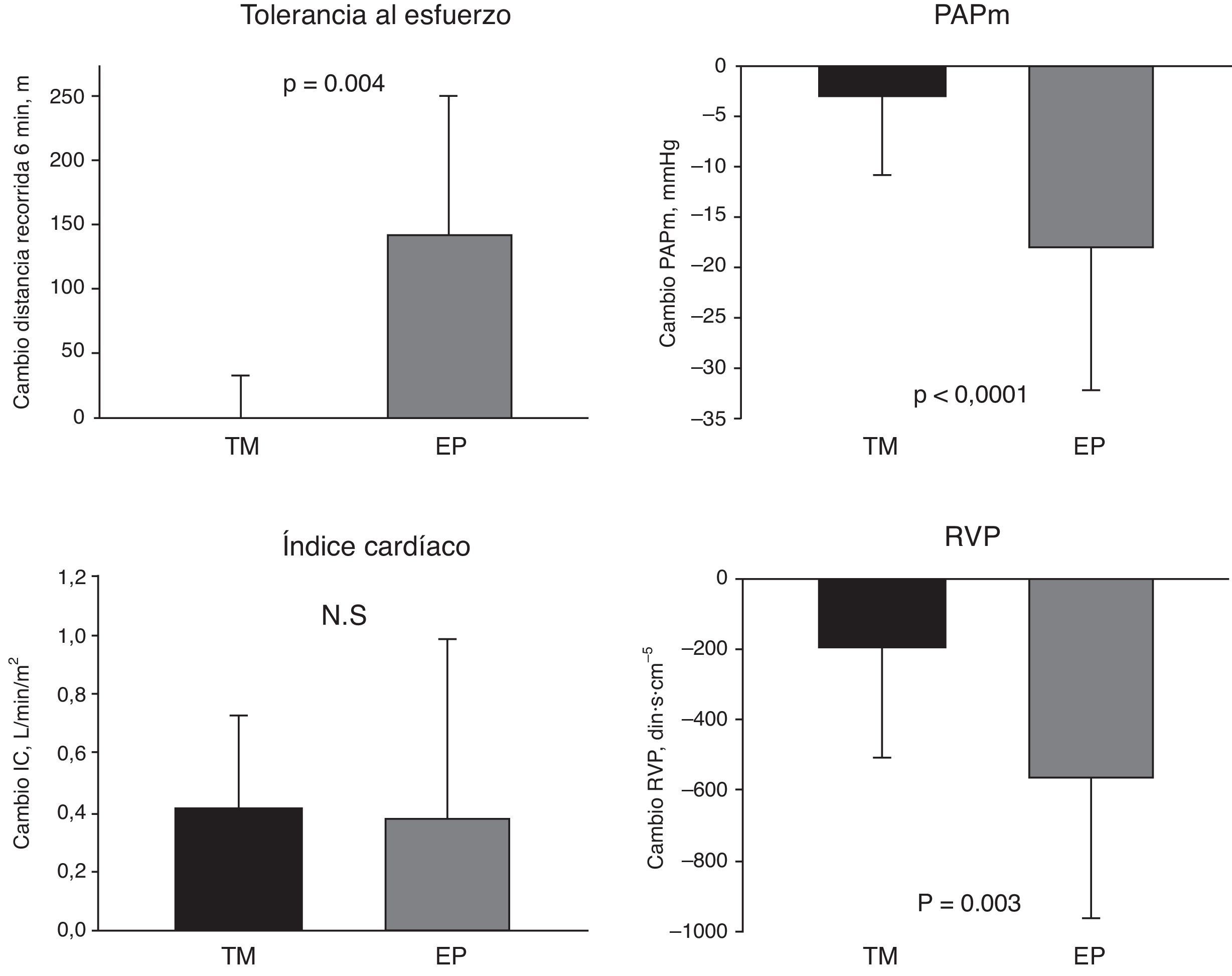
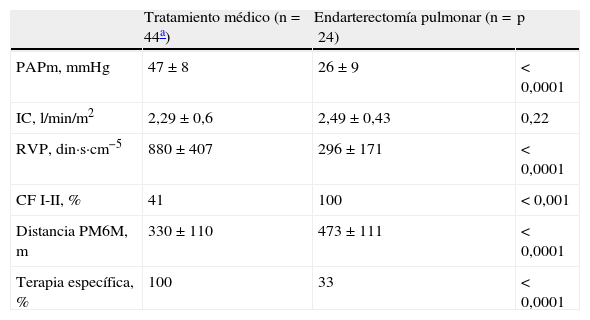
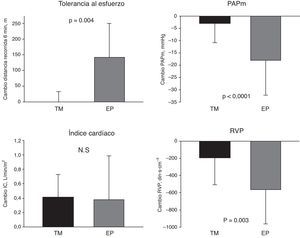
La evolución al seguimiento del grupo EP y del grupo TM se resume en la tabla 4, donde se observa que todos los pacientes del grupo EP se encontraban en CFI-II y recorrieron una distancia mayor en la PM6M. Comparado con los valores pretratamiento (EP o TM), se observó mayor incremento en la distancia recorrida en la PM6M y mayor reducción de la PAPm y la RVP en el grupo EP que en el grupo TM (fig. 4).
Evolución a largo plazo
| Tratamiento médico (n=44a) | Endarterectomía pulmonar (n=24) | p | |
| PAPm, mmHg | 47±8 | 26±9 | < 0,0001 |
| IC, l/min/m2 | 2,29±0,6 | 2,49±0,43 | 0,22 |
| RVP, din·s·cm−5 | 880±407 | 296±171 | < 0,0001 |
| CF I-II, % | 41 | 100 | < 0,001 |
| Distancia PM6M, m | 330±110 | 473±111 | < 0,0001 |
| Terapia específica, % | 100 | 33 | < 0,0001 |
CF: clase funcional; IC: índice cardíaco; PAPm: presión arterial pulmonar media; PM6M: prueba de marcha de 6min; RVP: resistencia vascular pulmonar.
Media±DE o n (%).
Cambios observados en el seguimiento (6-24meses) en los pacientes con hipertensión pulmonar tromboembólica crónica tratados con tratamiento médico (TM) o endarterectomía pulmonar (EP): distancia recorrida en 6min, presión arterial pulmonar media (PAPm), índice cardíaco y resistencia vascular pulmonar (RVP).
De los pacientes intervenidos, solo el 33% presentaron hipertensión pulmonar residual, requiriendo terapia específica.
DiscusiónLos resultados del presente análisis de la actividad en HPTEC en nuestro centro ponen de manifiesto que la EP proporciona buenos resultados terapéuticos, superiores a los del TM, en los pacientes que superan satisfactoriamente el periodo postoperatorio inmediato. La mortalidad en el postoperatorio inmediato se ha reducido significativamente en el segundo periodo de actividad analizado, situándose en la actualidad dentro de los estándares internacionales12.
Los resultados de la EP en pacientes con HPTEC no han sido evaluados en ensayos clínicos controlados, y existe escasa información acerca de su comparación con el TM10. De todos modos, los resultados reportados a largo plazo, en términos de capacidad funcional, hemodinámica pulmonar y supervivencia hacen de la EP el tratamiento de elección en estos pacientes2,25.
Nuestros resultados demuestran una franca mejoría clínica en la capacidad de ejercicio y en la hemodinámica pulmonar al año de la EP. En el grupo TM también se observa mejoría, aunque de menor magnitud. Estos resultados son consistentes con otros registros nacionales e internacionales10,12,20,26.
La proporción de pacientes en los cuales se indicó EP y fueron finalmente intervenidos fue del 40%, cifra ligeramente inferior a la reportada por un registro prospectivo internacional de EP llevado a cabo en 26 centros europeos y un centro canadiense, que fue del 57%12, aunque superior a la del conjunto de centros españoles (30%), de acuerdo con los datos del registro REHAP9. Las principales causas de inoperabilidad estaban relacionadas con la inaccesibilidad de las lesiones trombóticas y la presencia de comorbilidades.
Las evidencias firmes de que la EP proporciona resultados altamente satisfactorios10,12 deberían favorecer una mayor derivación de pacientes a los centros donde se realiza esta intervención, con el fin de que sea evaluada su operabilidad2,12.
Al igual que en otros centros especializados13,20,27, la supervivencia en el postoperatorio inmediato tras la EP en nuestro centro mejoró en el segundo periodo de actividad (2007-2012), lo que traduce la curva de aprendizaje de nuestro equipo, al igual que en otros procedimientos quirúrgicos complejos como el trasplante28. Esta mejoría guarda relación con la experiencia adquirida en la evaluación clínica, el procedimiento quirúrgico y el manejo del postoperatorio y sus complicaciones.
El análisis de la supervivencia condicionada demuestra que los pacientes que superan favorablemente el periodo postoperatorio presentan una excelente supervivencia a largo plazo, lo cual es consistente con la mejoría hemodinámica lograda con la EP. Por consiguiente, conseguir reducir la mortalidad en el postoperatorio, como resultado de una mayor experiencia, tiene un impacto favorable en la supervivencia a largo plazo de los pacientes tratados con EP.
Tratamiento farmacológico de la hipertensión pulmonar tromboembólica crónicaEn la actualidad, las indicaciones de tratamiento farmacológico en la HPTEC se circunscriben a: 1) pacientes con HP residual tras la EP, y 2) pacientes no tributarios de EP. Estas indicaciones se basan en recomendaciones de expertos29, siendo la evidencia de eficacia todavía escasa18,19.
En nuestro centro, el 56% de los pacientes considerados tributarios de cirugía recibieron terapia específica para HP de acuerdo con las recomendaciones existentes en el período del estudio2, cifra similar a la de otros estudios10. El objetivo del tratamiento fue reducir la RVP antes de la cirugía, ya que una RVP muy elevada (>1.000din s cm−5) es uno de los principales determinantes del edema de reperfusión y de resultados adversos en el postoperatorio30. Hoy día, dicho tratamiento de preacondicionamiento es desaconsejado por algunos equipos porque no existe evidencia de su eficacia y puede demorar la cirugía29,31.
En el momento de redactar este artículo todavía no existe ningún fármaco aprobado para la HPTEC en España, aunque la gran mayoría de pacientes con HPTEC considerados no tributarios de cirugía reciben terapia específica de HP8,10,12, de acuerdo con las recomendaciones de las guías clínicas. En nuestro centro, el 55% de los pacientes fueron considerados no adecuados para cirugía de EP y se inició tratamiento específico en el 90% de los casos. Esta indicación se sustenta en la demostración de lesiones histológicas indistinguibles de las clásicas descritas en pacientes con HAP32. Datos provenientes de centros especializados del Reino Unido sugieren que en los últimos años ha mejorado el pronóstico de los pacientes con HPTEC inoperables10. Sin embargo, esta mejoría funcional inicial no persiste más allá del primer año del diagnóstico. En nuestra serie de pacientes con TM, al año de haber iniciado terapia específica se observó mejoría significativa en la capacidad funcional y en la hemodinámica pulmonar, aunque los valores alcanzados fueron inferiores a los observados en el grupo EP. Estos datos concuerdan con los descritos por Condliffe et al.10.
La supervivencia a largo plazo de los pacientes considerados inoperables y que recibieron tratamiento para la HP en nuestro grupo fue similar a la supervivencia reportada por el grupo del Reino Unido10. De todos modos, la supervivencia a largo plazo fue inferior a la de la supervivencia condicionada del grupo EP y de la supervivencia global del grupo intervenido en el segundo periodo de actividad (2007-2012).
En conclusión, el análisis de la experiencia de nuestro centro en HPTEC confirma que la EP proporciona una franca mejoría hemodinámica y en la capacidad funcional en los pacientes que superan satisfactoriamente el período operatorio, logrando la curación de la enfermedad en el 67% de los casos. Tras un período de aprendizaje, la tasa de mortalidad postoperatoria en el periodo actual en nuestro centro se sitúa dentro de los estándares internacionales.
Los presentes resultados, junto con los reportados previamente por Blázquez et al.18, deberían fomentar el incremento de la proporción de pacientes con HPTEC que son intervenidos de EP en nuestro país. De acuerdo con las guías clínicas vigentes, a todos los pacientes con HPTEC se les debería ofrecer la posibilidad de ser evaluados por un equipo experto en EP, a fin de identificar a los que puedan beneficiarse de este tratamiento potencialmente curativo.
FinanciaciónEste proyecto ha sido financiado parcialmente con una ayuda no condicionada de Bayer S.L. M.L. Coronel y V. Amado han recibido una ayuda de formación de Pfizer S.L. N. Chamorro ha recibido una ayuda de la Societat Catalana de Pneumologia (SOCAP).
AutoríaM.L. Coronel, N. Chamorro, I. Blanco: recogida y recopilación de datos, análisis estadístico, interpretación de resultados, preparación del manuscrito.
Verónica Amado, R. del Pozo: recogida y recopilación de datos, revisión del manuscrito.
J.L. Pomar, J.R. Badia, I. Rovira, P. Matute, G. Argemí, M. Castellà: ejecución de los procedimientos clínicos en los pacientes, análisis de los resultados y revisión del manuscrito.
J.A. Barberà: elaboración y diseño del estudio, ejecución de los procedimientos clínicos en los pacientes, interpretación de los resultados y preparación del manuscrito.
Todos los autores han revisado el manuscrito y están de acuerdo con su contenido.
Conflicto de interesesNinguno de los autores presenta ningún conflicto de intereses.
Los autores agradecen la inestimable colaboración de los Dres. M. Sánchez, P. Arguis, M. Burrel y M. Barrufet, del Servicio de Radiodiagnóstico, y la del personal de enfermería de la Sala de Neumología, la Unidad de Vigilancia Intensiva Respiratoria, la Unidad de Cuidados Específicos Quirúrgicos de Cirugía Cardiovascular, y Quirófano.