Hemos intervenido a 4 pacientes con neumonectomía izquierda previa y una segunda lesión pulmonar tumoral (3 carcinomas de pulmón y una metástasis de carcinoma de colon). Las edades estaban comprendidas entre 52 y 79 años, y 3 de ellos eran varones. Se realizó resección en cuña en 3 casos y segmentectomía en el restante. El volumen espiratorio forzado en el primer segundo antes de la intervención quirúrgica era de 1.940ml (72%), 576ml (29%), 1.390 (63%)ml y 2.370ml (63%), respectivamente. No hubo mortalidad perioperatoria; una paciente presentó fuga aérea durante 7 días. Dos pacientes estaban vivos y sin enfermedad a los 12 y 15 meses, y 2 fallecieron por causas no tumorales a los 52 y 183 meses. No hubo disminución de la calidad de vida. En casos seleccionados se puede intervenir a pacientes con un segundo tumor en un pulmón único, con escasa o nula mortalidad, y obtener supervivencias prolongadas.
We performed surgery on 4 patients who had previously undergone left pneumonectomy and presented a second pulmonary lesion (3 lung cancers; 1 metastasis from colon cancer). Patients were aged between 52 and 79 years; 3 were men. Wedge resection was performed in 3 patients and segmentectomy in the other. Preoperative forced expiratory volumes in the first second were 1940mL (72%), 576mL (29%), 1390mL (63%), and 2370mL (63%). There was no perioperative mortality; 1 patient presented an air leak for 7 days. Two patients were alive and disease-free at 12 and 15 months, and 2 died from causes unrelated to the tumor at 52 and 183 months. There was no deterioration in the quality of life. In selected cases, patients with a second tumor in a single lung can be treated surgically with little or no mortality and with a prolonged survival.
La exéresis pulmonar en pacientes con neumonectomía previa supone una rareza en la literatura médica. Habitualmente los pacientes con pulmón único y afección potencialmente resecable en el parénquima restante ni siquiera llegan al cirujano. Sin embargo, en las escasas series comunicadas, los resultados son mejores de lo que cabría esperar a priori, siempre que se practiquen exéresis menores. Negar la posibilidad de resección a un paciente con enfermedad tumoral maligna significa desdeñar la única opción posible de curación. En este trabajo presentamos los casos en que practicamos una resección pulmonar en pacientes con pulmón único para analizar la morbimortalidad y supervivencia obtenida. Realizamos también una revisión bibliográfica manual y mediante MEDLINE para comparar nuestros resultados con los publicados hasta ahora.
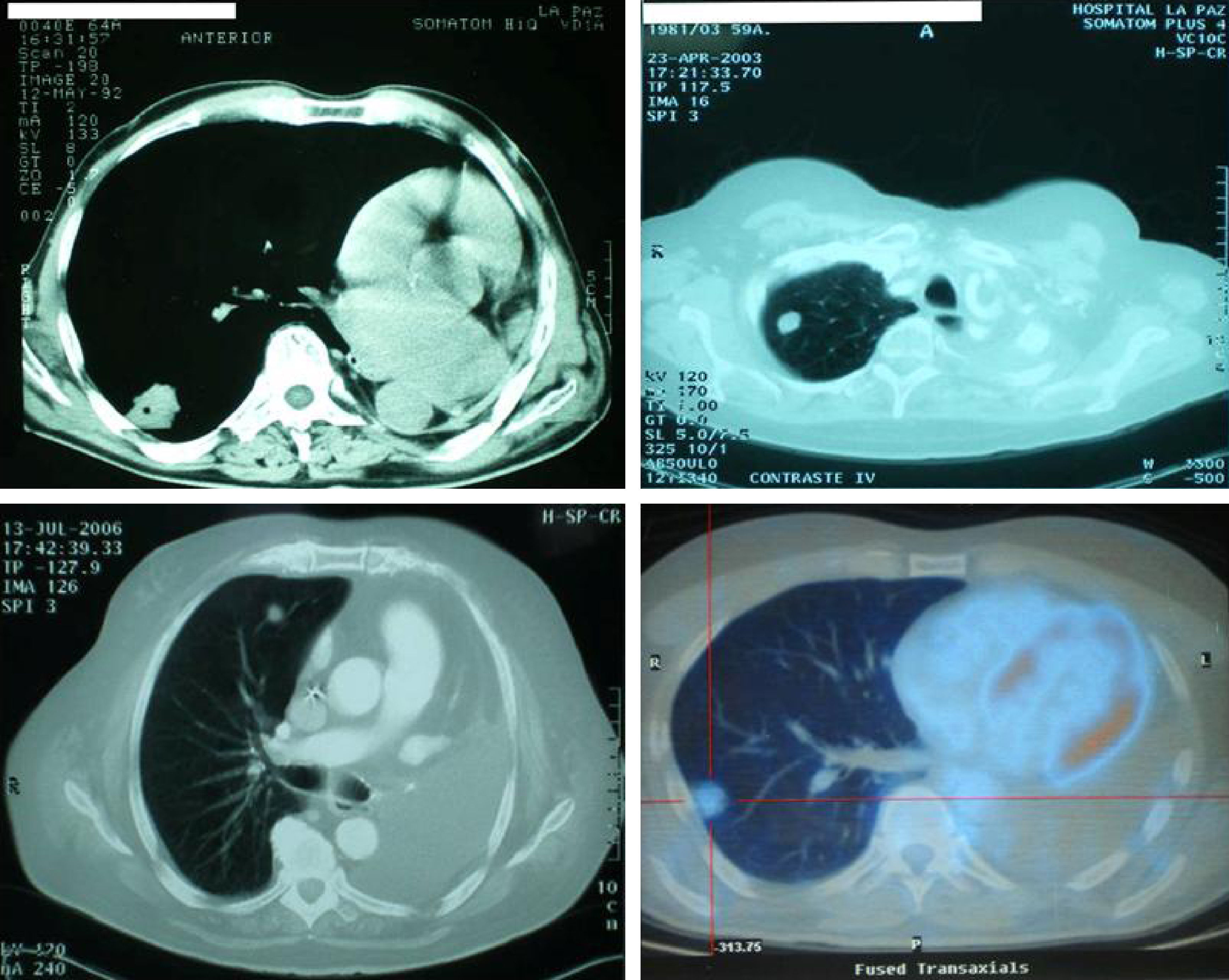
Observaciones clínicasEntre junio de 1992 y enero de 2007 extirpamos lesiones tumorales malignas en 4 pacientes (3 varones y una mujer) con neumonectomía previa, de edades comprendidas entre los 52 y 79 años. En 3 casos los tumores que habían provocado la neumonectomía eran carcinomas primitivos de pulmón, mientras que en el restante la causa fue una metástasis de adenocarcinoma de colon. El lado de la neumonectomía fue el izquierdo en las 4 ocasiones y el tiempo transcurrido desde esa intervención osciló entre 10 y 84 meses. En todos los casos se efectuó un estudio preoperatorio consistente en tomografía axial computarizada (TAC) de tórax y abdomen, fibrobroncoscopia, pruebas de función respiratoria, electrocardiograma, radiografía simple de tórax posteroanterior y lateral, hemograma, bioquímica hemática y pruebas de coagulación. En el caso más antiguo (caso 1) se realizaron también TAC craneal, gammagrafía ósea y ecografía abdominal, y en los otros 3, tomografía por emisión de positrones-TAC. Se desestimó la realización de punción aspirativa con aguja fina por el riesgo de provocar un neumotórax en pulmón único, y el diagnóstico de sospecha se estableció por las pruebas de imagen. La decisión de ofrecer esta modalidad terapéutica se tomó en una sesión clínica multidisciplinaria en la que participaron los Servicios de Oncología Médica y Radioterápica, Neumología, Radiología y Cirugía Torácica, y en la que se consideraron otras opciones terapéuticas. En todos los casos se informó a los pacientes de las opciones diagnósticas, los riesgos de la intervención y las alternativas terapéuticas, y todos lo entendieron y aceptaron consciente y voluntariamente. Los tumores tenían una localización periférica y un tamaño menor de 3cm, y los estudios preoperatorios (TAC, tomografía por emisión de positrones-TAC) mostraron localización tumoral única, sin afectación ganglionar mediastínica ni extratorácica. Se extirparon mediante segmentectomía del segmento VI en el primer caso, y resección en cuña (con máquina grapadora) en los otros 3, con márgenes macroscópicos exentos de tumor de 1 a 1,5cm. No se practicaron linfadenectomía hiliomediastínica ni muestreo ganglionar. El estudio patológico de la pieza resecada mostró una estirpe celular similar a la del tumor previamente resecado en los 4 casos. Se colocó catéter epidural para el control del dolor antes de proceder a la toracotomía, que se realizó según la localización: posterolateral (en 2 ocasiones), axilar y anterior. El anestesiólogo mantuvo períodos de apnea durante los tiempos quirúrgicos de sutura pulmonar y extubó a los pacientes en el quirófano, una vez finalizada la intervención. El postoperatorio inmediato transcurrió en la Unidad de Reanimación Cardiotorácica y continuó en planta hasta el momento del alta hospitalaria. El seguimiento se llevó a cabo en Consulta Externa, por los Servicios de Oncología y Cirugía Torácica, en un intervalo de tiempo entre 12 y 183 meses. En las revisiones, además del interrogatorio médico, se realizaron determinación de marcadores tumorales, radiografía de tórax posteroanterior y lateral, y TAC toracoabdominal. Los pacientes cumplieron las revisiones programadas hasta su fallecimiento.
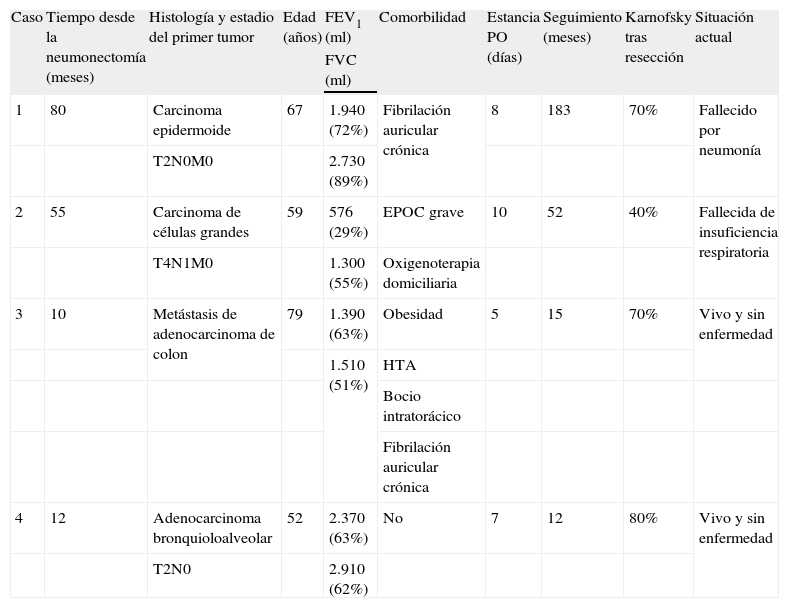
No hubo mortalidad operatoria ni postoperatoria, y la estancia en la Unidad de Reanimación Cardiotorácica osciló entre 3 y 5 días. Una paciente presentó fuga aérea durante 7 días, lo que obligó a mantener el drenaje torácico durante 9 días. No hubo ninguna otra morbilidad asociada. El alta hospitalaria tuvo lugar entre los días 5 y 10, tras una estancia media de 7,5 días. Actualmente se encuentran vivos y sin enfermedad 2 pacientes, a los 12 y 15 meses de la intervención. Una paciente permaneció sin enfermedad tumoral durante 52 meses, con una limitación funcional importante; previamente presentaba enfermedad pulmonar obstructiva crónica de carácter grave, con oxígeno domiciliario, y falleció en un episodio de reagudización de la insuficiencia respiratoria. El primer paciente al que intervinimos murió de neumonía, tras haber permanecido 183 meses sin enfermedad. El resumen de los datos se expone en la tabla 1.
Características clínicas, seguimiento y situación postoperatoria en nuestra serie
| Caso | Tiempo desde la neumonectomía (meses) | Histología y estadio del primer tumor | Edad (años) | FEV1 (ml) | Comorbilidad | Estancia PO (días) | Seguimiento (meses) | Karnofsky tras resección | Situación actual |
| FVC (ml) | |||||||||
| 1 | 80 | Carcinoma epidermoide | 67 | 1.940 (72%) | Fibrilación auricular crónica | 8 | 183 | 70% | Fallecido por neumonía |
| T2N0M0 | 2.730 (89%) | ||||||||
| 2 | 55 | Carcinoma de células grandes | 59 | 576 (29%) | EPOC grave | 10 | 52 | 40% | Fallecida de insuficiencia respiratoria |
| T4N1M0 | 1.300 (55%) | Oxigenoterapia domiciliaria | |||||||
| 3 | 10 | Metástasis de adenocarcinoma de colon | 79 | 1.390 (63%) | Obesidad | 5 | 15 | 70% | Vivo y sin enfermedad |
| 1.510 (51%) | HTA | ||||||||
| Bocio intratorácico | |||||||||
| Fibrilación auricular crónica | |||||||||
| 4 | 12 | Adenocarcinoma bronquioloalveolar | 52 | 2.370 (63%) | No | 7 | 12 | 80% | Vivo y sin enfermedad |
| T2N0 | 2.910 (62%) |
EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial; PO: postoperatorio.
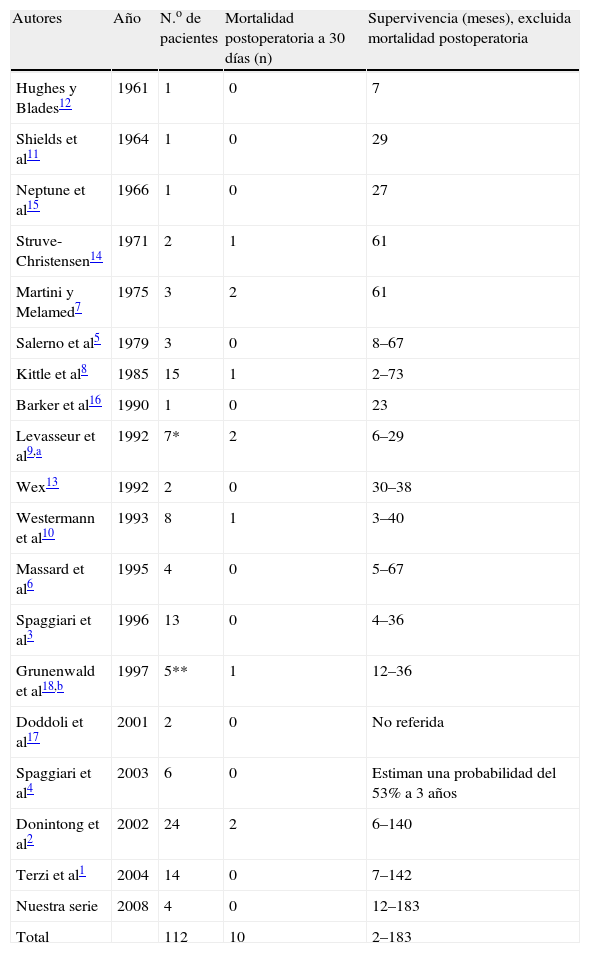
La resección pulmonar en un paciente con neumonectomía previa es excepcional, por lo que la experiencia es muy escasa. En trabajos recientes Terzi et al1 presentan 14 casos, mientras Donintong et al2 describen 24 y encuentran en su revisión bibliográfica menos de 100 casos referidos en los últimos 35 años. La mortalidad comunicada varía según las series publicadas (tabla 2). En su revisión de un total de 60 pacientes, Spaggiari et al3 encuentran una mortalidad del 0% en 3 series, con 20 casos3–6, y un 17,5% de media en el resto de las series revisadas7–16 (7 fallecimientos entre 40 pacientes). En la revisión llevada a cabo por nosotros1–18 encontramos 112 casos, con una mortalidad postoperatoria a los 30 días de 10 pacientes, lo que supone una mortalidad global del 8,9%. Si analizamos por tipo de resección, se observa una relación importante entre la cuantía de la exéresis y la morbimortalidad. En la serie de Terzi et al1, donde no hubo mortalidad, a 11 pacientes se les realizó una resección en cuña única. En la de Donintong et al2 no se registró mortalidad en el subgrupo de pacientes a quienes se practicó resección única en cuña, y los 2 fallecimientos se produjeron entre los pacientes con resecciones mayores. En su serie también se comprueba que la incidencia de complicaciones es significativamente diferente (el 28,6 frente al 70%). Spaggiari et al3,4 (sin mortalidad) realizaron resección en cuña única o segmentaria en 17 de los 19 pacientes. En la serie de 15 pacientes de Kittle et al8, al único fallecido se le había realizado resección en cuña triple.
Mortalidad y supervivencia en resección tumoral sobre pulmón único. Revisión de la literatura médica desde 1961
| Autores | Año | N.o de pacientes | Mortalidad postoperatoria a 30 días (n) | Supervivencia (meses), excluida mortalidad postoperatoria |
| Hughes y Blades12 | 1961 | 1 | 0 | 7 |
| Shields et al11 | 1964 | 1 | 0 | 29 |
| Neptune et al15 | 1966 | 1 | 0 | 27 |
| Struve-Christensen14 | 1971 | 2 | 1 | 61 |
| Martini y Melamed7 | 1975 | 3 | 2 | 61 |
| Salerno et al5 | 1979 | 3 | 0 | 8–67 |
| Kittle et al8 | 1985 | 15 | 1 | 2–73 |
| Barker et al16 | 1990 | 1 | 0 | 23 |
| Levasseur et al9,a | 1992 | 7* | 2 | 6–29 |
| Wex13 | 1992 | 2 | 0 | 30–38 |
| Westermann et al10 | 1993 | 8 | 1 | 3–40 |
| Massard et al6 | 1995 | 4 | 0 | 5–67 |
| Spaggiari et al3 | 1996 | 13 | 0 | 4–36 |
| Grunenwald et al18,b | 1997 | 5** | 1 | 12–36 |
| Doddoli et al17 | 2001 | 2 | 0 | No referida |
| Spaggiari et al4 | 2003 | 6 | 0 | Estiman una probabilidad del 53% a 3 años |
| Donintong et al2 | 2002 | 24 | 2 | 6–140 |
| Terzi et al1 | 2004 | 14 | 0 | 7–142 |
| Nuestra serie | 2008 | 4 | 0 | 12–183 |
| Total | 112 | 10 | 2–183 |
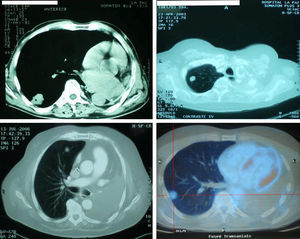
El tamaño y la localización de la lesión determinarán la posibilidad técnica de la resección a practicar, y no parece haber duda sobre la conveniencia de efectuar una resección en cuña por la mejor relación riesgo/beneficio; por ello creemos que el tumor debería tener una localización periférica y un tamaño inferior a 3cm. Los 4 casos que presentamos cumplían estos criterios (fig. 1), por lo que pudimos realizar la resección prevista. Pensamos que los buenos resultados obtenidos en cuanto a morbimortalidad están directamente relacionados con este factor. Los criterios a la hora de seleccionar a los pacientes como candidatos a este tipo de resección deberían ser los mismos que en cualquier otro caso, y debemos hacer hincapié, como ya apuntamos en un trabajo anterior19, en que los límites inferiores de las pruebas espirométricas para los pacientes a los que se va a realizar una resección pulmonar están en revisión continua: se han propuesto diversos valores y algoritmos para intentar predecir la posibilidad de complicaciones postoperatorias, pero, después de décadas de investigaciones, no ha podido establecerse aún con claridad cuáles son los límites funcionales para la resección. Tradicionalmente se ha establecido como umbral para contraindicar la resección un valor postoperatorio predicho de volumen espiratorio forzado en el primer segundo inferior a 800–1.000ml o el 35–40% del correspondiente; sin embargo, en algunas ocasiones se han llevado a cabo resecciones en pacientes con cifras inferiores al límite, con escasa o nula morbimortalidad20. En el caso 3, los valores de función respiratoria teóricamente hubieran impedido toda actuación quirúrgica, pero el paciente rechazó cualquier otra modalidad terapéutica y manifestó expresa y voluntariamente que asumía el alto riesgo que entrañaba la intervención.
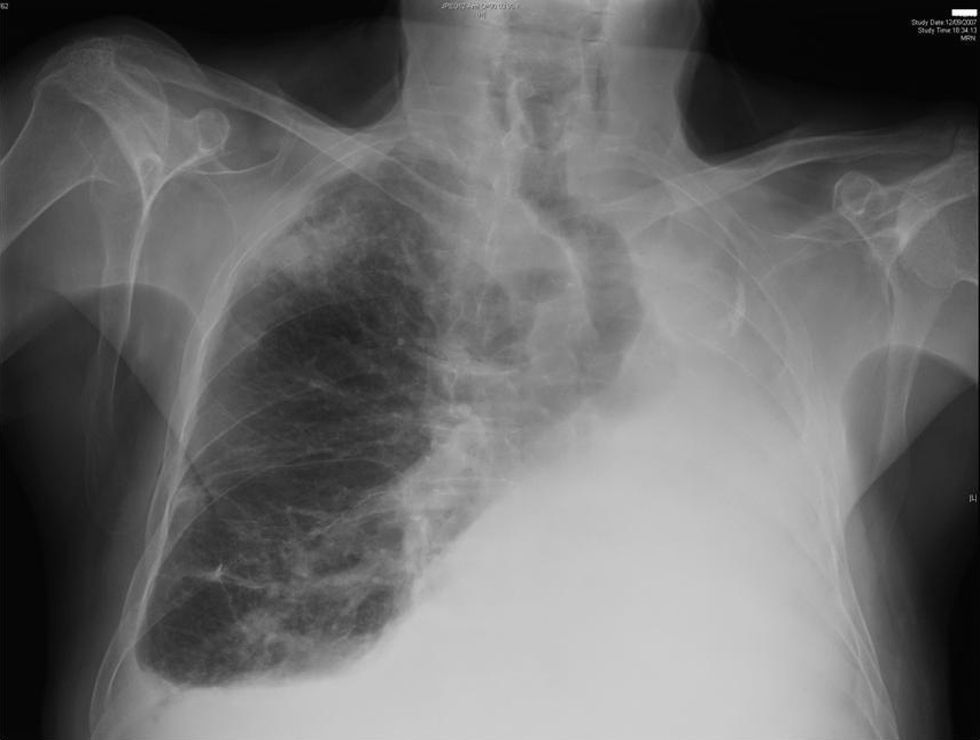
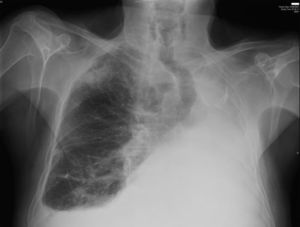
En cuanto a los resultados de supervivencia, Terzi et al1 obtienen unas tasas del 46 y el 30%, y Donintong et al2, del 61 y el 40% a los 3 y 5 años, respectivamente. Spaggiari et al3 estiman una probabilidad de supervivencia del 46% a los 3 años y efectúan una revisión de la literatura médica desde 1961, en la que obtienen 47 casos, con una media calculada de supervivencia para el carcinoma de pulmón de 15,5 meses (rango: 0–73 meses). En la revisión efectuada por nosotros —que incluye una serie con resección por metástasis18, aunque sabemos que constituye un factor de sesgo— vemos que en 14 series se documentan supervivencias superiores a 24 meses (tabla 2). Nuestros pacientes se mantuvieron durante largo tiempo sin enfermedad, con cifras de supervivencia muy importantes en 2 casos, y otros 2 pacientes se encuentran vivos en la actualidad, a los 12 y 15 meses de la intervención. En el caso 1 logramos la mayor supervivencia comunicada hasta la fecha (fig. 2); este caso ya se comunicó de forma aislada hace 12 años21, y su reciente fallecimiento nos ha llevado a revisar nuestra experiencia.
El otro aspecto importante que debe considerarse es la calidad de vida residual tras la exéresis. Pues bien, 3 de nuestros pacientes pudieron llevar una vida prácticamente normal, con las limitaciones propias al esfuerzo, y otra paciente no experimentó un empeoramiento significativo de su ya de por sí mermada situación basal (tabla 1).
Los resultados observados en nuestra pequeña muestra nos hacen coincidir con las conclusiones obtenidas en los estudios antes citados: en algunos casos esporádicos la resección de un segundo tumor en pacientes con neumonectomía previa puede llevarse a cabo con escasa o nula mortalidad, siempre que la exéresis practicada sea una resección en cuña, y pueden conseguirse supervivencias largas, imposibles de lograr por otros medios. Deberíamos ofrecer con más frecuencia a estos pacientes la posibilidad de elección de esta opción terapéutica.