El déficit de alfa 1 antitripsina (DAAT) es un desorden genético asociado a enfermedad pulmonar obstructiva crónica (EPOC) en edad temprana y enfermedad hepática. A su vez, es una condición altamente subdiagnosticada, lo que haría necesario el desarrollo de programas de cribado para identificar a pacientes afectados, ya que el diagnóstico podría promover intervenciones específicas como cese tabáquico, estudio de familiares, consejo genético y uso de terapia de reemplazo.
ObjetivoEstimar la prevalencia de DAAT grave en pacientes con EPOC mediante la cuantificación de la proteína en sangre seca de forma rutinaria y posterior genotipado de aquellos pacientes con concentraciones por debajo de un umbral establecido.
Materiales y métodosEstudio de corte transversal de pacientes adultos con diagnóstico de EPOC que consultaron al Hospital Dr. Antonio Cetrángolo (Buenos Aires, Argentina) entre 2009 y 2012. La participación en el estudio consistió en la toma de una muestra de sangre por punción capilar del pulpejo del dedo para la determinación de las concentraciones de alfa 1 antitripsina (AAT), evaluación clínica y evaluación de función pulmonar. En los pacientes con déficit, se determinó adicionalmente el genotipo.
ResultadosUn total de 1.002 pacientes fueron evaluados, de los cuales 785 (78,34%) tuvieron un valor normal de AAT, mientras que en 217 (21,66%) se detectó un déficit de concentración de AAT; a este último subgrupo se les realizó genotipado posterior, que arrojó: 15 (1,5%, IC 95% 0,75-2,25) pacientes con genotipo asociado a DAAT grave, de los cuales 12 ZZ (1,2%, IC 95% 0,52-1,87) y 3 SZ (0,3%, IC 95% 0-0,64). Los 202 pacientes restantes se clasificaron como: 29 heterocigotos Z (2,89%, IC 95% 1,86-3,93), 25 heterocigotos S (2,5%, IC 95% 1,53-3,46) y 4 SS (0,4%, IC 95% 0,01-0,79). Por otra parte, en 144 pacientes (14,37%, IC 95% 12,2-16,54) no se llegó a un diagnóstico definitivo.
ConclusiónLa estrategia utilizada con concentración sérica inicial de AAT según la proteína en sangre seca y posterior genotipado resultó adecuada como primera aproximación a un programa de cribado de DAAT grave, ya que se logró el diagnóstico definitivo en un 87% de los pacientes. Sin embargo, no se obtuvieron resultados por razones logísticas en el 13% restante. La implementación de técnicas para fenotipado en proteína en sangre seca permitirá corregir este significativo problema en esta etapa. Creemos que los resultados obtenidos avalarían su aplicación para la detección DAAT en poblaciones de pacientes con EPOC en cumplimiento de las recomendaciones de las guías nacionales e internacionales.
Alpha-1 antitrypsin deficiency (AATD) is a genetic disorder associated with early onset chronic obstructive pulmonary disease (COPD) and liver disease. It is also a highly under-diagnosed condition. As early diagnosis could prompt specific interventions such as smoking cessation, testing of family members, genetic counselling and use of replacement therapy, screening programs are needed to identify affected patients.
ObjectiveTo estimate the prevalence of severe AATD in COPD patients by routine dried blood spot testing and subsequent genotyping in patients with alpha-1 antitrypsin (AAT) levels below an established threshold.
Materials and methodsCross-sectional study of adult COPD patients attending the Hospital Dr. Antonio Cetrángolo (Buenos Aires, Argentina) between 2009 and 2012. The study consisted of capillary blood collection via finger stick to determine AAT levels, clinical evaluation and lung function tests. Genotype was determined in AAT-deficient patients.
ResultsA total of 1,002 patients were evaluated, of whom 785 (78.34%) had normal AAT levels, while low AAT levels were found in 217 (21.66%). Subsequent genotyping of the latter sub-group found: 15 (1.5%, 95% CI 0.75-2.25) patients with a genotype associated with severe AATD, of whom 12 were ZZ (1.2%, 95% CI 0.52-1.87) and 3 SZ (0.3%, 95% CI 0-0.64). The remaining 202 patients were classified as: 29 Z heterozygotes (2.89%, 95% CI 1.86-3.93), 25 S heterozygotes (2.5%, 95% CI 1.53-3.46) and 4 SS (0.4%, 95% CI 0.01-0.79). A definitive diagnosis could not be reached in 144 patients (14.37%, 95% CI 12.2-16.54).
ConclusionThe strategy using an initial serum AAT level obtained by dried blood spot testing and subsequent genotyping was a satisfactory initial approach to a screening program for severe AAT, as a definitive diagnosis was achieved in 87% of patients. However, results were not obtained for logistical reasons in the remaining 13%. This major obstacle may be overcome by the use of dried blood spot phenotyping techniques. We believe this approach for detecting AATD in COPD patients, in compliance with national and international guidelines, is supported by our results.
Recientemente se cumplieron 50 años de la primera descripción del déficit de alfa 1 antitripsina (DAAT) por Laurell y Eriksson, quienes observaron la ausencia de la banda alfa 1 de las globulinas en las electroforesis séricas de unos pocos pacientes1. Su asociación con la enfermedad pulmonar obstructiva crónica (EPOC) fue posterior. Actualmente, se conoce no solo la estructura del gen alfa 1 antitripsina (AAT), sino la fisiopatología de la enfermedad pulmonar y hepática.
La proteína AAT es el inhibidor de proteasas más abundante del suero humano, con concentraciones promedio en individuos sanos de 149mg/dL (rango: 104-191) en nuestra población. Su blanco es preferentemente la elastasa leucocitaria, que es capaz de digerir la elastina de las paredes alveolares2. Tanto es así que su función primera en el pulmón es proteger el tejido conectivo de la enzima liberada por los neutrófilos. La principal evidencia de ello es el desarrollo de enfisema en individuos con déficit de la proteína. Además de su capacidad antiproteasa, la AAT tiene funciones inmunomoduladoras, lo que la convierte en una molécula antiinflamatoria natural3.
El gen de la AAT se hereda por herencia mendeliana simple, en forma autosómica codominante, caracterizándose por su gran polimorfismo, ya que han descrito más de 100 variantes alélicas4–6. La variante más común de los más deficientes es el alelo Z. Se asume que la cantidad de proteína circulante está directamente relacionada al genotipo del paciente.
La EPOC asociada a DAAT es una enfermedad potencialmente mortal y un desorden hereditario altamente subdiagnosticado7,8. Se ha observado en diferentes series que del 2 al 3% de los pacientes con EPOC en general tienen déficit grave de la proteína, lo que ha hecho que las guías internacionales recomienden el estudio de todos los adultos sintomáticos con obstrucción al flujo aéreo persistente en la espirometría, así como en enfisema en individuos jóvenes (edad≤45 años) o en pacientes no fumadores9. Sin embargo, es muy poco reconocido el déficit, no existiendo una clara inclinación de los médicos por realizar el diagnóstico, lo que se refleja en estudios que evaluaron largos intervalos entre el primer síntoma y el diagnóstico definitivo (período de 6,3 a 7,2 años). Por otro lado, un 44% de los pacientes refieren haber realizado al menos 3 consultas antes de tener un diagnóstico con certeza de DAAT10.
Dado que el diagnóstico temprano de la enfermedad puede promover intervenciones específicas (como cese tabáquico, estudio de familiares, consejo genético y uso de terapia de reemplazo indicada en pacientes con déficit grave), se ha producido el desarrollo de programas de cribado como estrategia para aumentar la detección de deficientes en Estados Unidos11.
Sin embargo, el cribado no es utilizado de forma rutinaria en Argentina. Adicionalmente, al no existir datos reportados hasta el momento en Latinoamérica, nos propusimos estimar la prevalencia de DAAT grave en pacientes con diagnóstico de EPOC mediante la cuantificación rutinaria de la proteína en sangre seca (DBS), con posterior genotipado de aquellos pacientes con concentraciones por debajo del umbral establecido.
Materiales y métodosSe realizó un estudio de corte transversal con inclusión de pacientes adultos con diagnóstico de EPOC que consultaron al Hospital Dr. Antonio Cetrángolo entre 2009 y 2012. El diagnóstico se definió según los criterios de las Guías GOLD con relación a FEV1/FVC<70%, basados en los test de función pulmonar VEF1 posbroncodilatador12. Las espirometrías se realizaron según las normas ATS/ERS 200513, y las ecuaciones de referencia utilizadas corresponden a NHANES III14.
El protocolo y su consentimiento informado fueron aprobados por el Comité de Ética del Hospital zonal Dr. Antonio Cetrángolo. Todos los participantes consintieron participar en el estudio. La participación en el mismo consistió en la toma de una muestra de sangre por punción capilar del pulpejo del dedo para determinación inicial de las concentraciones plasmáticas de AAT, una evaluación clínica que incluyó determinación de características basales (demográficas, clínicas e historia tabáquica) y la evaluación de la función pulmonar en el Laboratorio de función pulmonar del Hospital del Tórax Dr. Antonio Cetrángolo. Se realizó un análisis descriptivo de estas variables, se presentaron las categóricas como cantidad y porcentajes con sus IC 95%, y las continuas, como media y desviación estándar.
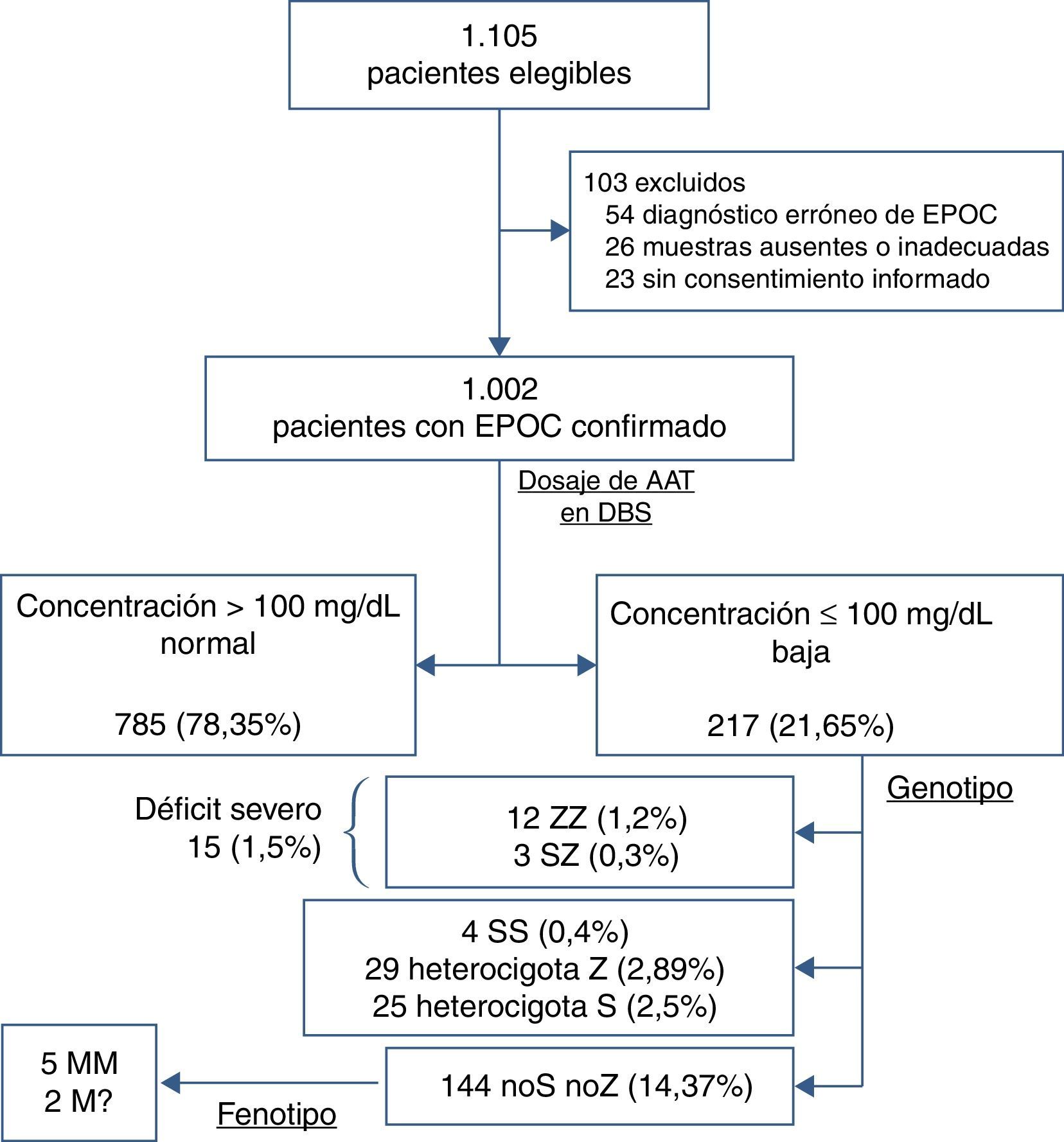
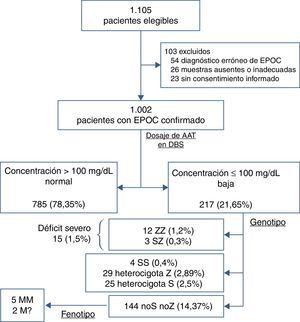
La figura 1 muestra el algoritmo diagnóstico utilizado en la población estudiada. La totalidad de las muestras de sangre fueron aplicadas a 5 discos de papel (DBS, número 903; Schiecher & Schuell; Bioscience Inc., Keene, NH, EE. UU.). Se dejaron secar a temperatura ambiente antes de ser enviadas al laboratorio central. El protocolo de medición de AAT en DBS se realizó de acuerdo con publicaciones previas15, por inmunonefelometría (Immage®, Beckman Coulter, Inc., CA, EE. UU.). Se realizó una curva de regresión, con la que fue posible estimar la concentración de AAT en suero a partir de la concentración en DBS. Se validó un punto de corte de 1,80mg/dL en DBS, que corresponde a 100mg/dL de AAT sérica.
Solo en aquellos pacientes que presentaban una concentración proteica de AAT menor al punto de corte establecido se les realizó genotipado. El método utilizado para la genotipificación fue una PCR real time (LightCycler®DNA analyzer, Roche Diagnostics, Mannheim, Alemania) con primers para amplificación de 2 fragmentos de 177pb y 229pb. Se utilizaron sondas de hibridación específicas para la detección de la mutación S (E264V) y Z (E342K), respectivamente16. Se clasificaron los pacientes según la combinación de alelos codominantes S y Z, y se consideraron como genotipo asociado a déficit grave las variantes ZS y ZZ.
Posteriormente, se reservó la determinación del fenotipo para aquellos pacientes en los que existía una discordancia entre la concentración de la proteína correspondiente a déficit y el genotipo. La fenotipificación se realizó en suero por isoelectroenfoque (IEF-Hydrasys®, Sebia, París, Francia). Esta técnica separa las diversas isoformas de AAT según su migración en un gradiente estable y fijo de pH.
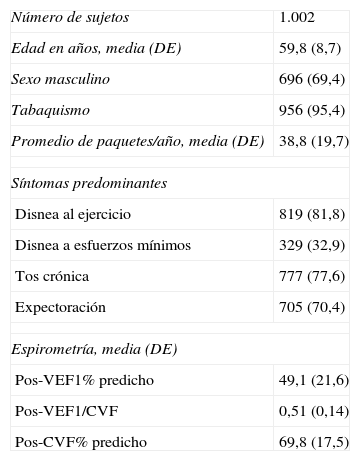
ResultadosSe detectaron 1.105 pacientes elegibles, de los cuales se excluyeron 103 (9,32%). Las causas de exclusión fueron error en el diagnóstico de EPOC (54), muestras ausentes o inadecuadas (26) y ausencia de consentimiento informado (23). La tabla 1 muestra las características basales del total de 1.002 pacientes incluidos.
Características basales de los pacientes incluidos
| Número de sujetos | 1.002 |
| Edad en años, media (DE) | 59,8 (8,7) |
| Sexo masculino | 696 (69,4) |
| Tabaquismo | 956 (95,4) |
| Promedio de paquetes/año, media (DE) | 38,8 (19,7) |
| Síntomas predominantes | |
| Disnea al ejercicio | 819 (81,8) |
| Disnea a esfuerzos mínimos | 329 (32,9) |
| Tos crónica | 777 (77,6) |
| Expectoración | 705 (70,4) |
| Espirometría, media (DE) | |
| Pos-VEF1% predicho | 49,1 (21,6) |
| Pos-VEF1/CVF | 0,51 (0,14) |
| Pos-CVF% predicho | 69,8 (17,5) |
CVF: capacidad vital forzada; DE: desviación estándar; Pos-VEF1%: volumen espiratorio forzado en el primer segundo posbroncodilatadores (porcentaje del predicho); VEF1: volumen espiratorio forzado en el primer segundo.
Todas las variables se presentan como n (%), excepto donde se indica.
Según las concentraciones de AAT y el punto de corte establecido, los pacientes fueron clasificados como: 785 (78,35%; IC 95% 75,79-80,89) con valor normal (>100mg/dL) y 217 (21,65%; IC 95% 19,11-24,21) con déficit de AAT (≤100mg/dL).
En la genotipificación posterior del subgrupo con DAAT se detectaron 15 (1,5%; IC 95% 0,75-2,25) pacientes correspondientes a genotipo asociado a déficit grave, de los cuales 12 eran ZZ (1,2%; IC 95% 0,52-1,87), y 3, SZ (0,3%; IC 95% 0-0,64).
Los 202 pacientes restantes se clasificaron como: 29 heterocigotos Z (2,89%; IC 95% 1,86-3,93), 25 heterocigotos S (2,5%; IC 95% 1,53-3,46) y 4 SS (0,4%; IC 95% 0,01-0,79). Además, 144 pacientes (14,37%; IC 95% 12,2-16,54) se perdieron y no se pudo llegar a un diagnóstico definitivo; estos hubieran requerido la realización de fenotipado por presentar discordancia. Sin embargo, solo 7 pacientes se presentaron para una nueva extracción de muestra y se obtuvieron: 5 MM y 2 M raros.
DiscusiónNo existiendo datos reportados en Latinoamérica hasta el momento, este estudio es de gran importancia como primera aproximación a la prevalencia de DAAT en pacientes con EPOC en la población argentina. La prevalencia estimada de DAAT grave en pacientes con EPOC fue de 1,5% (IC 95% 0,75-2,25). Sin embargo, no debemos dejar de reconocer las limitaciones: se incluyeron pacientes con una simple definición de obstrucción pulmonar (único estudio de función pulmonar), tuvimos pérdida de pacientes en el seguimiento por falta de adherencia, y la mayoría provenían del Gran Buenos Aires, con posible efecto «centro»-dependiente, lo que no nos permitiría, de alguna manera, generalizar los resultados.
Ya en los primeros reportes que correlacionaban déficit y enfisema se encontró una alta prevalencia de deficientes graves. Por ejemplo, Lieberman17 en 1969 investigó la capacidad inhibitoria de tripsina en suero de 66 pacientes admitidos en un hospital de veteranos, que presentaban enfisema pulmonar. Identificó un 10,6% de homocigotos y un 15,2% de heterocigotos. En 1976, Cox et al.18 investigaron a 163 pacientes con EPOC de un servicio de Neumonología de un hospital urbano y encontraron un 17,8% de PiZ (homocigotos y heterocigotos) en pacientes con enfisema. En 1986, Lieberman et al.19 encuentran un 1,9% de PiZZ en 965 individuos con EPOC grave. Aunque no dan detalles de la población estudiada, existe evidencia de que los pacientes estaban en estadios avanzados de la enfermedad. Basándose en estos y otros reportes, la OMS estableció que en pacientes con EPOC la prevalencia del déficit es de un 2-3% y recomendó la detección del mismo en pacientes con EPOC20.
En un estudio reciente, Wencker et al.21 examinaron a 1.060 pacientes con EPOC, asma y bronquiectasias; no encontraron ninguno con DAAT grave y la frecuencia de PiMS y PiMZ detectada en esta población era similar a la de la población normal. Por otro lado, en el estudio de Brantly et al.22 llevado a cabo con 969 pacientes en el escenario de un programa de detección de casos en una población seleccionada de EPOC con un programa educativo y mediante la detección gratuita, la prevalencia de ZZ fue del 3,2%.
El trabajo con mayor cantidad de pacientes con EPOC presentado hasta la fecha fue realizado por Rahaghi et al.23 en 2012. Es un estudio multicéntrico, ejecutado en 19 centros de los Estados Unidos, con 3.457 pacientes incluidos que cumplían en sus espirometrías los criterios de estandarización ATS/ERS 2005, y de ellos, 3.152 fueron considerados elegibles para el análisis. La prevalencia reportada de DAAT grave fue de un 0,63%, incluyendo homocigotos ZZ y heterocigotos SZ. En nuestro estudio todos los pacientes tenían realizados los test espirométricos en el mismo laboratorio de función pulmonar, las edades eran similares a las reportadas en este estudio23 y tampoco había diferencias significativas entre la proporción de hombres y mujeres participantes.
Ha quedado en evidencia que existen diferencias en las prevalencias reportadas de DAAT con EPOC en los diversos estudios. Quizás esta diversidad se deba a diferentes criterios de selección, tamaños muestrales, características basales de las poblaciones incluidas, metodología seleccionada en diferentes programas de cribado y técnicas de laboratorio utilizadas.
Por otro lado, un factor primordial a considerar en nuestro medio para la elección de la estrategia de cribado es el costo global del programa (relacionado tanto con la técnica de laboratorio seleccionada como con la de conservación o procesamiento de las muestras, entre otros). El método de DBS se utiliza mundialmente para el cribado neonatal de enfermedades metabólicas. Se ha probado su sencilla aplicación para el análisis masivo de muestras, ya que no requiere necesariamente la extracción de sangre venosa, y el almacenamiento y el transporte de las muestras no demanda condiciones ni precauciones especiales. En el papel, tanto la proteína como el ácido desoxirribonucleico son estables a temperatura ambiente por un mes, lo que favorece la llegada al laboratorio de muestras desde diferentes distancias. Además, el análisis es rápido, automatizado y efectivo en relación con el costo. Resultó un método útil para la detección de pacientes con DAAT grave, tanto para la cuantificación en sí misma como también para la realización posterior de genotipado con la misma muestra.
Sobre la base de la bibliografía consultada24, nuestra primera estrategia para la detección de casos fue descartar a los pacientes que tenían un valor normal de la proteína mediante DBS, para lo cual se estableció el punto de corte. Aunque este punto de corte aún se halla en discusión dado que no asegura encontrar la totalidad de los portadores de genotipo heterocigotos PiMZ o PiMS, la ausencia de falsos negativos de este método nos permitió catalogar como «no deficientes» a los pacientes con valores por encima de este, y creemos que sería seguro para identificar a los pacientes con DAAT grave, ya que los resultados hallados en nuestro estudio se encuentran dentro de los rangos reportados en la bibliografía11,22,25,26.
Estudios más sofisticados, como genotipo o fenotipo, fueron reservados para aquellos pacientes con concentraciones por debajo del punto de corte seleccionado. El genotipado es una técnica rápida, pero que detecta solo 2 mutaciones blanco: la S y la Z. Con este enfoque, quizás hayamos perdido algunos heterocigotos PiMZ. Sin embargo, nuestro objetivo principal fue detectar pacientes con DAAT grave.
Deberíamos considerar que el genotipado y el fenotipado son técnicas complementarias que poseen ventajas y desventajas27. La técnica de genotipado rápido para las mutaciones blanco PiS y PiZ demostró ser eficaz y menos laboriosa. El fenotipado identifica diferentes alelos en un mismo gel, tanto los comunes como los raros, pero exige mucho tiempo y gran experiencia en la interpretación de los patrones de bandas. Además, existe un único kit comercial y controles para realizarlo. Un problema adicional es que alelos clínicamente relevantes, como los null, se pueden perder.
Otra técnica considerada como test confirmatorio es la secuenciación de todo el gen. Esta técnica detecta cualquier mutación, incluso las variantes de novo. Sin embargo, es significativamente más costosa (aproximadamente 50 veces más que un fenotipado) y no se encuentra disponible en Argentina.
Si bien las estrategias de las guías argentinas28 y españolas29 proponen realizar inicialmente el fenotipado a las muestras con concentración baja de AAT en DBS, nuestra aproximación difiere en el orden, utilizando genotipado y luego fenotipado debido a la practicidad del primer método. Con la utilización de esta propuesta, en una primera etapa no sería necesario obtener una muestra adicional y no requeriría recitar pacientes, lo que conlleva una gran dificultad local. Adicionalmente, disminuyen los costos de las evaluaciones, logrando un diagnóstico definitivo en el 87% de los casos. Sin embargo, la totalidad de los pacientes con ausencia de las variantes alélicas S y Z y baja concentración de la proteína hubieran requerido la realización de fenotipado para el diagnóstico de certeza por presentar dicha discordancia. La mayoría de estos pacientes no fueron referidos al laboratorio por dificultades logísticas; es decir, no se lograron estimar las frecuencias relativas de DAAT en este subgrupo restante (13%). Esta dificultad se podría resolver con la implementación de técnicas para fenotipado en DBS, ya que una única muestra permitiría el diagnóstico definitivo.
ConclusionesLa estrategia utilizada con concentración sérica inicial de AAT según DBS y posterior genotipado resultó adecuada como primera aproximación a un programa de cribado de DAAT grave, ya que se logró el diagnóstico definitivo en un 87% de los pacientes. Sin embargo, no se obtuvieron resultados por razones logísticas en el 13% restante. La implementación de técnicas para fenotipado en DBS permitirá corregir este significativo problema en esta etapa. Creemos que los resultados obtenidos avalarían su aplicación para la detección de DAAT en poblaciones de pacientes con EPOC en cumplimiento de las recomendaciones de las guías nacionales e internacionales que recomiendan el cribado.
FinanciaciónEste trabajo no recibió ayudas como subvenciones, contratos, becas u honorarios.
Conflicto de interesesDebemos reconocer la ayuda financiera otorgada por el laboratorio Tuteur S. A. a MFA para la asistencia a los congresos europeos de 2011, 2012 y 2013, quien también recibe financiación de GlaxoSmithKline por investigaciones clínicas en EPOC.
PBS ha recibido financiación del laboratorio Teva para el viaje y hospedaje al Meeting Argentino para la definición de las guías nacionales de diagnóstico y tratamiento del déficit de alfa 1 antitripsina realizado en Iguazú en julio de 2013, y para el Congreso Argentino de Medicina Respiratoria en Mendoza, en octubre de 2013.
El resto de los autores declara no tener ningún conflicto de intereses.
Agradecemos a todas las personas que contribuyeron al trabajo, tanto a los autores como a quienes colaboraron brindando ayuda técnica y/o estadística, a los jefes que brindaron apoyo general, y especialmente al Dr. Giunta Diego y a la Dra. Grande Ratti M. Florencia por la asistencia en la redacción del manuscrito.