Introducción
La enfermedad pulmonar obstructiva crónica (EPOC) se caracteriza por una limitación al flujo aéreo que no es reversible en su totalidad. Esta limitación es progresiva y se asocia a una respuesta inflamatoria anómala de los pulmones a gases o partículas nocivas, fundamentalmente el humo del tabaco. En la última década, debido a los importantes avances que se han producido en el conocimiento de las implicaciones sistémicas de la EPOC, se ha superado la idea tradicional de que se trata de una enfermedad limitada al pulmón y hoy se la considera una enfermedad sistémica con afectación de múltiples órganos y sistemas1.
Por otra parte, el mantenimiento de un estado nutricional óptimo en los pacientes con enfermedades respiratorias es crucial, dado que la desnutrición global del organismo repercute directamente en el funcionamiento del pulmón como "bomba" respiratoria, y también porque la desnutrición per se afecta directamente tanto a los músculos respiratorios como al propio parénquima pulmonar, lo que contribuye al deterioro de la enfermedad de base. La disminución del peso es una complicación frecuente en los pacientes con EPOC, ya descrita desde el siglo XIX, fundamentalmente en pacientes con enfisema y tratamiento esteroideo crónico. La causa de esta pérdida de peso es multifactorial: aumento de las necesidades de energía, descenso de las ingestas, desequilibrio entre la síntesis y la degradación proteicas y otros factores menos estudiados2.
La desnutrición está presente en al menos una tercera parte de los pacientes con EPOC moderada o grave y constituye un factor fundamental en su capacidad funcional y en su calidad de vida, además de ser un indicador pronóstico de morbilidad y mortalidad, independientemente de otros aspectos de la enfermedad, como pueda ser el deterioro de la función pulmonar3.
Epidemiología
Hay pocos estudios que relacionen la EPOC y las alteraciones nutricionales. La gran mayoría de ellos se refiere al paciente enfisematoso, paradigma de la desnutrición en la EPOC. En un trabajo realizado por Wilson et al4 se obtuvo que aproximadamente un 43% de los afectados de enfisema presentaba un peso por debajo del 90% del peso ideal, mientras que esta cifra sólo llegaba al 3% en los pacientes con bronquitis crónica. De igual forma, se ha observado una disminución de masa libre de grasa en un 20% de los pacientes con EPOC moderada-grave y en un 35% de los que participan en programas de rehabilitación pulmonar5.
En nuestro medio, Pascual et al6 describieron alteraciones nutricionales evidentes en un 53% de los pacientes (sobrepeso en el 46,6% y desnutrición en un 6,6%) y observaron que el parámetro nutricional que mejor predecía el volumen espiratorio forzado en el primer segundo (FEV1) era el índice de masa corporal (IMC). Soler et al7 obtuvieron en su estudio unas prevalencias de bajo peso corporal, desnutrición proteica, muscular o visceral y depleción de grasa del 19,1, el 47,2, el 17,4 y el 19,1%, respectivamente, y objetivaron que hasta un 62,9% de los pacientes con peso normal presentaba pérdida de masa muscular.
La primera referencia bibliográfica que relaciona el bajo peso y la mortalidad data de 1967, cuando Vandenbergh demostró una mortalidad a los 5 años de un 50% en los pacientes con EPOC y pérdida de peso, frente a un 20% en aquéllos con peso estable. Más recientemente, en un estudio poblacional (Copenhagen City Heart Study) de Landbo et al8, en el que se investigó de forma prospectiva a 2.130 pacientes, se encontró que el IMC es un predictor independiente de mortalidad en los pacientes con EPOC, siendo más estrecha esta asociación en estadios más avanzados de la enfermedad.
Partiendo de la base de que los pacientes con EPOC tienen manifestaciones sistémicas que no puede valorar el FEV1, Celli et al9 postulan un nuevo índice multidimensional de valoración de la gravedad, en el que quedan recogidos el IMC, el grado de obstrucción de la vía aérea, el grado de disnea y la capacidad de ejercicio medida por el test de la marcha de 6 min. Las conclusiones extraídas son que este índice es mejor que el FEV1 para predecir la mortalidad y que el IMC, incluido como variable principal, adquiere valor pronóstico independiente en la EPOC, lo que recalca la necesidad de una valoración nutricional añadida a las determinaciones funcionales.
Etiopatogenia
De forma general puede decirse que la pérdida de peso se produce cuando hay un equilibrio negativo entre la ingesta y el gasto energético. Por otra parte, la pérdida de masa muscular aparece cuando el catabolismo proteico supera a la síntesis.
Numerosos estudios10 han examinado los componentes del gasto energético total en pacientes con EPOC y han encontrado un estado relativo de hipercatabolismo, por aumento de uno de sus componentes: el gasto energético en reposo. El aumento de éste en los pacientes con EPOC es de origen multifactorial, y en él intervienen el mayor trabajo respiratorio, la presencia de una respuesta inflamatoria sistémica y la utilización de fármacos agonistas β2.
Resulta muy sugerente atribuir el aumento del gasto energético en reposo al incremento del trabajo respiratorio, debido a que la hiperinsuflación que se origina haría que la musculatura respiratoria se contrajera con mayor dificultad y generara menores presiones. Esta contracción se traduciría en un alto consumo de oxígeno y nutrientes, así como en una fatigabilidad mayor, lo cual justificaría el aumento del gasto energético en reposo y la pérdida de peso característica de los pacientes con EPOC y enfisema. Sin embargo, diversos estudios con ventilación nasal positiva e intermitente, que teóricamente elimina en parte el trabajo muscular inspiratorio, demuestran que no reduce el gasto energético en reposo, por lo que deben de estar implicados otros factores. En conclusión, resulta difícil cuantificar el impacto del trabajo respiratorio y, además, los resultados obtenidos son distintos según el método empleado. Se cree que su contribución al aumento del gasto energético en reposo es escasa, ya que sólo hay una débil correlación entre éste y el grado de afectación pulmonar11.
Con respecto a las citocinas, teoría actualmente más aceptada, son numerosos los estudios que describen un aumento del factor de necrosis tumoral alfa, mediador proinflamatorio que actuaría en la etiopatogenia de la desnutrición de 2 formas: disminuyendo la ingesta e incrementando la liberación de citocinas responsables del aumento de la movilización de aminoácidos, de la elevación del catabolismo proteico y, finalmente, del gasto energético en reposo12.
También se ha estudiado el potencial impacto de la medicación en el gasto energético en reposo y se ha comprobado que en personas sanas la administración de agonistas β2 lo incrementa un 8%, aumento que es dependiente de la dosis13.
Con respecto a los otros 2 componentes del gasto energético total, como la termogenia inducida por la dieta y el gasto referido a la actividad, no hay consenso acerca de si son o no muy determinantes del gasto energético total.
El segundo componente del equilibrio energético es el descenso de la ingesta. Se ha demostrado que, en general, la ingesta absoluta de los pacientes con EPOC es equivalente o incluso superior a sus requerimientos. Sin embargo, la ingesta dietética relativa es inferior en los pacientes con pérdida de peso. Ello se ha atribuido a múltiples causas, entre las que figuran la caída de la saturación de oxígeno con la deglución o al masticar, el aplanamiento diafragmático, que comprime el estómago y determina una saciedad precoz, o a la inversa, la distensión estomacal, que comprime el pulmón y determina una disminución de la capacidad residual funcional14. Aunque no parece que la disminución de la ingesta sea el factor determinante de la desnutrición de estos pacientes, conviene tenerla en cuenta.
Hay otros factores que pueden condicionar la desnutrición en la EPOC, tales como el descenso de la absorción, que, aunque no parece muy relevante, sí presentan en cierto grado los pacientes con déficit de alfa-1-antitripsina; alteraciones hemodinámicas y hormonales, así como el aumento de las concentraciones de leptina, liberada por diversas citocinas inflamatorias de los macrófagos alveolares en respuesta a la hipoxia15.
Valoración nutricional en el paciente con EPOC
Por lo general, en los pacientes con EPOC la evaluación nutricional es un aspecto insuficientemente valorado en la práctica clínica diaria. Al igual que la espirometría o la gasometría, debería estar incluida en la evaluación clínica inicial de estos pacientes, del mismo modo que el seguimiento periódico del estado nutricional, puesto que éste ha demostrado tener valor pronóstico independientemente de otras variables, razón más que suficiente para su estimación16. Para su práctica sería deseable disponer de procedimientos sencillos, fáciles de realizar, baratos y reproducibles.
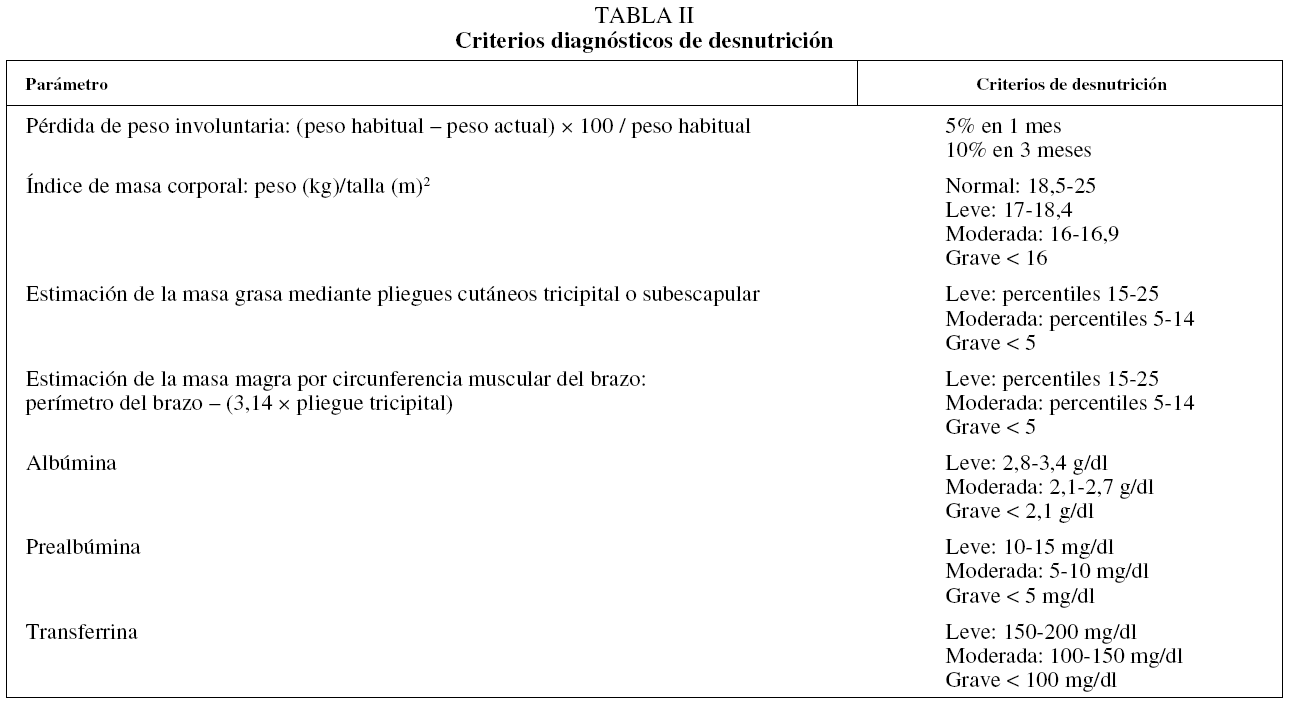
No existe el marcador nutricional ideal, pero la combinación de varios parámetros simples puede ayudar a diagnosticar mejor los casos de desnutrición17. Se dispone de diversas medidas para la estimación nutricional, divididas básicamente en antropométricas y bioquímicas (tabla I):
- Peso corporal, cuya determinación es muy fácil. Más que el peso aislado, interesa saber su relación cronológica.
- Comparación con estimaciones del peso para la altura y el sexo en una población determinada, expresadas como peso corporal ideal, o cálculo del IMC. Son de fácil obtención. El IMC ha demostrado buena relación con parámetros de función pulmonar como la capacidad de transferencia de monóxido de carbono, el FEV1 o el FEV1/capacidad vital forzada.
- Evaluación del compartimiento muscular, medido mediante datos antropométricos o densitometría.
- Valoración de la composición corporal mediante la medición de pliegues cutáneos o, mejor, con impedancia bioeléctrica, que ha demostrado ser sobre todo el índice de masa libre de grasa un predictor independiente de mortalidad en la EPOC18.
- Parámetros bioquímicos como la albúmina, la prealbúmina o la transferrina no han demostrado utilidad en la estimación del estado nutricional en pacientes con EPOC, ya que pueden verse influidos por factores no nutricionales, como las infecciones, enfermedades hepáticas o renales17.
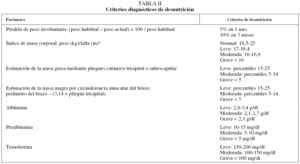
En la evaluación nutricional de la EPOC se deberían incluir, según la disponibilidad de recursos, el peso, la estatura, el porcentaje de peso corporal ideal e IMC como parámetros mínimos, siendo recomendable la estimación de la masa magra y masa muscular, bien mediante medición del grosor de pliegues o impedancia bioeléctrica19. Los criterios de desnutrición para cada componente quedan recogidos en la tabla II.
Recientemente se han introducido varios métodos de valoración subjetiva del estado nutricional, como la Evaluación Subjetiva Global (VSG) y la escala Mini Nutritional Assessment (MNA), que constituyen buenos predictores de pacientes con riesgo alto de desarrollar complicaciones atribuibles a la desnutrición, con un valor predictivo igual al de los datos objetivos considerados en conjunto y una concordancia superior al 80%20. Estos métodos aportan la ventaja de su sencillez, fiabilidad y reproducibilidad, por lo que podría ser aconsejable su uso habitual en la evaluación nutricional de los pacientes con EPOC.
Efectos de la desnutrición sobre el aparato respiratorio
- Cambios en la musculatura respiratoria. Las alteraciones del músculo esquelético son comunes en los pacientes con EPOC y afectan a la contractilidad, la fuerza y la resistencia, que se encuentran disminuidas, mientras que la fatigabilidad aumenta21. La etiología de la disfunción muscular en la EPOC es multifactorial e incluye las alteraciones electrolíticas, la atrofia por falta de ejercicio, la utilización prolongada de algunos fármacos como los corticoides22, los cambios de la geometría de la caja torácica, la hipoxia y la desnutrición, que disminuye la fuerza y resistencia musculares, y las capacidades glucolítica y oxidativa tanto en las fibras de tipo I como en las de tipo II. La debilidad de la musculatura respiratoria contribuye a la disnea y a que el ejercicio sea peor tolerado23,24.
- Cambios morfológicos. En diversos modelos animales se ha comprobado el descenso del peso de los pulmones con la desnutrición, aunque en menor proporción que el del cuerpo, afectando preferentemente al contenido proteico, pero también a la cantidad de grasa. Morfológicamente se corresponde con una elongación de los espacios aéreos y una mayor tendencia al colapso, con destrucción de septos y disminución de tabiques interalveolares. Dichos cambios se deben al aumento de la actividad proteolítica y al descenso del contenido de colágeno, y pueden ser parcialmente reversibles con una adecuada renutrición3,25,26.
- Cambios bioquímicos. Afectan al surfactante alveolar, donde se produce un descenso de fosfolípidos totales, de fosfatidilglicerol y de fosfatidilcolina, lo que determina una elevación de la tensión superficial y el descenso de la eficacia protectora del surfactante. Estos cambios se deben al descenso de la actividad enzimática responsable de su síntesis, a una menor disponibilidad de sustratos energéticos y a características del metabolismo oxidativo local. Estas alteraciones igualmente pueden ser reversibles con la renutrición, y su recuperación es más rápida que la del tejido conectivo27.
En resumen, aunque todavía quedan muchos datos por esclarecer y la mayoría de los estudios se han efectuado en modelos animales, parece que la desnutrición es responsable de una serie de cambios musculares, sobre todo del diafragma, así como del parénquima, que adopta un aspecto enfisematoso, alterando la dinámica respiratoria.
Estrategia nutricional en la EPOC
En el tratamiento de la EPOC es fundamental mantener un correcto estado de nutrición, por lo que, cuando esto no ocurre, es necesario establecer estrategias terapéuticas.
El soporte nutricional está indicado cuando el paciente se encuentra desnutrido y se tiene constancia de que su ingesta oral es insuficiente o inadecuada para recuperar o mantener un estado nutricional aceptable. De esta forma, la nutrición debería ser un arma terapéutica más dentro del arsenal del trat amiento de la EPOC, como los fármacos, el ejercicio o la rehabilitación28. El objetivo del tratamiento nutricional es revertir, en la medida de lo posible, las deficiencias nutricionales que hayamos detectado, así como intentar que éstas produzcan un mínimo efecto perjudicial sobre la función respiratoria29. El logro de dicho objetivo no resulta fácil en los pacientes con EPOC. La mayoría de los estudios realizados para investigar el impacto del soporte nutricional en estos pacientes no han obtenido resultados positivos en cuanto a mejoría del estado funcional o nutricional. Sin embargo, esto no permite afirmar que no sea necesario un adecuado tratamiento nutricional, ya que se han realizado pocos estudios aleatorizados y, en general, las muestras analizadas eran muy pequeñas o bien se establecía tratamiento durante muy poco tiempo30.
Requerimientos energéticos de los pacientes con EPOC
El problema fundamental a la hora de pautar un soporte nutricional en un paciente con EPOC es evitar el exceso de calorías no proteicas, premisa aún más importante que la composición y/o la distribución de los macronutrientes.
El aporte energético, en calorías, no excederá el gasto energético en reposo, multiplicado por un factor de 1,2. El aporte de hidratos de carbono representará el 25-30% del aporte calórico. La cantidad de glucosa no debe exceder los 5 mg/kg/min para evitar la lipogenia y cocientes respiratorios superiores a la unidad31. Por su parte, las grasas supondrán el 50-55% del aporte energético. Con el fin de evitar un aporte excesivo de ácido linoleico, cuya sobrecarga induce la síntesis excesiva de eicosanoides proinflamatorios, se utilizarán mezclas de aceites. Con este tipo de dieta se confirman una producción menor de anhídrido carbónico, pero los buenos resultados clínicos resultan menos evidentes31.
El aporte de proteínas induce un incremento de la respuesta respiratoria frente a la hipercapnia, lo cual no siempre beneficia a estos pacientes, si bien diversos estudios han demostrado que las dietas ricas en aminoácidos de cadena ramificada pueden resultarles beneficiosas32.
Con respecto al aporte de micronutrientes, es fundamental el de potasio, fosfatos y magnesio. Su déficit provoca una importante disminución de la capacidad de la musculatura respiratoria. Además, la hipomagnesemia favorece la hiperreactividad bronquial. Las vitaminas C y E y el betacaroteno, de efecto antioxidante, desempeñan un papel importante en la mejoría clínica y funcional de estos pacientes33. El aporte de selenio induce mejoría de la función respiratoria, sobre todo en los fumadores. Igualmente, en presencia de cor pulmonale, se recomienda la restricción hídrica y de sodio30.
Suplementos nutricionales
Los resultados obtenidos al analizar el beneficio del uso de suplementos nutricionales en pacientes con EPOC son discordantes. Aunque con la utilización de suplementos comerciales líquidos algunos estudios describen un aumento del peso corporal y de la efectividad de la musculatura respiratoria, que se relaciona con la recuperación de la masa muscular, del agua, del potasio y del nitrógeno proteico muscular34, otros afirman todo lo contrario30,35,36. En este sentido, la falta de respuesta tiene un origen multifactorial (edad avanzada, ingesta inadecuada a pesar del esfuerzo por conseguirlo y anorexia), pero sobre todo se debe a una elevada respuesta inflamatoria sistémica, demostrable por el aumento de las proteínas reactantes de fase aguda y del factor de necrosis tumoral, y los pequeños aumentos de peso que se observan son secundarios al aumento del agua corporal total y al incremento de masa grasa en general37.
En general, si al suplemento nutricional se añade ejercicio mediante un programa reglado de rehabilitación tanto respiratoria como muscular, se obtienen mejores resultados38. Por ello, la suplementación debe incluirse en un programa de rehabilitación, que permita mejorar tanto el peso como la masa muscular y la fuerza de la musculatura respiratoria39,40. La ganancia de peso se convierte en esos casos en un predictor de mortalidad, independientemente del valor basal de la función pulmonar y de otros factores de riesgo como pueden ser la edad, el sexo, el consumo de tabaco, los valores de la gasometría arterial, etc.
Con respecto a la composición de las fórmulas, se acepta que en la EPOC estable puede administrarse cualquier preparado estándar aplicable a muchas otras enfermedades, quedando un margen de variabilidad para la densidad calórica, contenido en fibra, sabores y consistencia. En pacientes inestables o con riesgo de descompensación se han propuesto fórmulas enriquecidas en grasas y algo bajas en hidratos de carbono, con objeto de que la producción de anhídrido carbónico sea menor41-44.
Si bien en situaciones de descompensación el aporte de suplementos ricos en grasa puede suponer una ventaja, debe tenerse en cuenta que dichos aportes pueden retrasar el vaciado gástrico y causar problemas de flatulencia e incluso diarrea45. Además, se ha descrito una desaturación de la hemoglobina con el acto de comer, que es mayor con comidas calientes y ricas en grasa que con las frías y pobres en grasa.
Vías de acceso nutricional
Como norma general se reservará la vía parenteral para los casos en que sea imposible utilizar la vía digestiva. En este caso, los suplementos nutricionales serían los mismos que los indicados con anterioridad.
Los accesos enterales en nutrición pueden ser nasoentéricos o enterostomías. Los primeros están indicados cuando se prevé una nutrición enteral no superior a 4 o 6 semanas. Los tubos de enterostomía quirúrgica o colocados por fluoroscopia o por endoscopia (gastrostomía endoscópica percutánea) estarían indicados cuando el tiempo previsto de nutrición enteral supere las 6 semanas44.
Si comparamos los resultados obtenidos con accesos nasoentéricos o con gastrostomía en los pacientes con EPOC, observamos que no se dispone de suficiente información bibliográfica que permita establecer cuál sería el más idóneo. En algunos casos se ha descrito un aumento de la mortalidad a los 30 días de instaurar una gastrostomía endoscópica percutánea en pacientes con EPOC46. Sin embargo, sí hay diferencias al comparar los resultados obtenidos con nutrición enteral mediante un acceso nasoentérico frente a los observados con suplementos orales, apreciándose una mejoría del estado nutricional mayor en los primeros47.
Otras opciones
Se ha ensayado la utilización de agentes anabolizantes, entre ellos corticoides con suplementos nutricionales, o la hormona del crecimiento recombinante humana48, que estimula la lipólisis, el anabolismo proteico y el crecimiento muscular49. Sin embargo, los resultados no son concluyentes porque, en caso de que se produzca un aumento de la masa muscular, no se acompañan de una mejoría de su funcionalidad ni de su capacidad para el ejercicio, mientras que el gasto energético se eleva50.
Conclusiones
Podríamos considerar que, de acuerdo con la evidencia científica disponible, los pacientes con EPOC presentan un alto riesgo nutricional, por lo que es imprescindible realizar una buena valoración y cribado para identificar a los que necesiten tratamiento dietético. Por otro lado, a pesar de los numerosos estudios realizados para probar la eficacia de distintas formulaciones nutricionales, la realidad es que la evidencia científica no demuestra un beneficio significativo con su utilización, ya que no mejoran los parámetros antropométricos, la función pulmonar ni la capacidad de ejercicio, por lo que las recomendaciones dietéticas en estos pacientes deben hacerse siempre teniendo en cuenta el efecto nocivo del exceso de aporte y no está indicado su uso sistemático.
Correspondencia: Dr. S. Alcolea Batres.
Servicio de Neumología (planta 12). Hospital Universitario La Paz.
P.º de la Castellana, 261. 28046 Madrid. España.
Correo electrónico: alcobatres@yahoo.es
Recibido: 20-6-2006; aceptado para su publicación: 2-8-2006.