Analizar la frecuencia, las características y la supervivencia de los pacientes con cáncer de pulmón (CP) y enfermedad pulmonar obstructiva crónica (EPOC), comparándolas con las de pacientes sin EPOC.
Material y métodosSe ha realizado un estudio retrospectivo de pacientes diagnosticados de CP mediante citohistología. Se estimó la supervivencia por el método de Kaplan-Meier. El análisis estadístico se realizó con el programa SPSS 15.0.
ResultadosSe diagnosticó de CP a 996 pacientes, el 39,8% con EPOC. La edad media (± desviación estándar) de estos últimos era de 70±9,19 años. En cuanto a los estadios GOLD, el 18,2% se encontraba en estadio I, el 53,6% en estadio II, el 24% en estadio III y el 4,2% en estadio IV. Según la citohistología, el 48,2% de los CP eran escamosos, el 22% adenocarcinomas y el 22,5% microcíticos. La supervivencia fue mayor en el grupo con EPOC.
ConclusionesEl CP y la EPOC se asocian en un 39,8% de los casos. La estirpe más frecuente del CP es la escamosa y la supervivencia es mayor en el grupo con EPOC.
To analyse frequency, characteristics and patient survival with lung cancer (LC) and COPD, comparing them with patients without COPD.
Material and methodsA retrospective study, of patients diagnosed by means of cytohistology. Survival was estimated by the Kaplan-Meier method. The statistical analysis was carried out using SPSS 15.0.
ResultsA total of 996 patients were diagnosed, 39.8% COPD. Mean age70±9.19 years. GOLD stages: I 18.2%, II 53.6%, III 24%, IV 4.2%. The histological types: squamous cell carcinoma 48.2%, adenocarcinoma 22%, small cell carcinoma 22.5%. Survival was longer in the COPD group.
ConclusionsLC and COPD are combined in 39.8%. Squamous cell type is more frequent and survival was longer in the COPD group.
El cáncer de pulmón (CP) es en la actualidad el cáncer más frecuentemente diagnosticado en el mundo y la causa más común de muerte por cáncer en varones1. En España se registran 18.500 casos nuevos de CP al año2.
Por su parte, la enfermedad pulmonar obstructiva crónica (EPOC) es la cuarta causa de muerte3,4, precedida por el cáncer y las enfermedades cardiovasculares y cerebrovasculares, y es la única causa que aumenta, estimándose que en el año 2020 será la tercera causa. Su prevalencia en España es del 9,1% en el grupo de edad de 40 a 69 años5.
La asociación causal entre tabaquismo activo y CP está firmemente establecida6. El tabaco es también el más importante factor de riesgo para el desarrollo de EPOC3,4. Es bien conocido que el humo del tabaco estimula la inflamación tanto local como sistémica, y se ha señalado que la inflamación podría tener un papel en la vía causal tanto del CP como de la EPOC7.
Por otra parte, el CP aparece con frecuencia en pacientes con EPOC8–11. Aunque el tabaco es el factor etiológico tanto del CP como de la EPOC12, algunos autores han argumentado que la función pulmonar reducida es otro importante factor de riesgo para el CP8,13,14. El CP y la EPOC, por tanto, comparten factores de riesgo comunes, entre los cuales se incluyen el hábito tabáquico, la predisposición genética y la exposición ambiental, y a través de ellos también pueden compartir mecanismos patogénicos similares3,7,15.
En consecuencia, el objetivo de nuestro estudio ha sido analizar la frecuencia, las características clínicas y la supervivencia de los pacientes diagnosticados de CP y EPOC, comparándolas con las de los pacientes con CP pero sin EPOC.
Material y métodosSe trata de un estudio observacional y retrospectivo de una cohorte de pacientes con CP diagnosticados desde el 1 de enero de 1999 al 31 de diciembre de 2004 en el Complexo Hospitalario Ourense. Se incluyó a todos los pacientes diagnosticados de CP por primera vez mediante citología y/o histología. La recogida de casos se realizó consultando la base de datos del Servicio de Documentación Clínica, el archivo de Broncoscopias y de Anatomía Patológica.
Diseñamos una base de datos mediante el programa SPSS 12.0, estableciendo un protocolo de recogida de datos que incluía: identificación, edad, sexo, hábito tabáquico, síntomas, comorbilidad, hallazgos de la fibrobroncoscopia, pruebas diagnósticas, estadificación, diagnóstico definitivo, tratamiento y fecha de fallecimiento. El diagnóstico y la clasificación de la EPOC se efectuaron según las directrices de la Global Initiative for Chronic Obstructive Lung Disease (GOLD)3. En ausencia de espirometría, se consideró EPOC si este diagnóstico constaba en la historia clínica, el paciente había sido fumador y recibía tratamiento broncodilatador. Para la clasificación histológica se siguió la clasificación de la Organización Mundial de la Salud16. Para el estudio de extensión tumoral se siguió la clasificación de Mountain17. La fecha de fallecimiento la tomamos de la historia clínica y, si en ésta no constaba, mediante llamada telefónica al domicilio o bien en el Rexistro de Mortalidade de Galicia. Establecimos el censor (último día de estudio) el 31 de septiembre de 2006. Los nunca fumadores se definieron como aquellos que habían fumado menos de 100 cigarrillos durante su vida, y los exfumadores como aquellos que habían dejado el hábito 6 o más meses antes.
Análisis estadísticoEl análisis estadístico se realizó mediante análisis descriptivo, donde los resultados de las variables cuantitativas se expresan como media±desviación estándar o como mediana e intervalo de confianza (IC) del 95%, según el caso. Las variables cualitativas se expresan como frecuencias absolutas y porcentajes. Para determinar la asociación entre sí se empleó la prueba de la χ2. Estimamos la supervivencia por el método de Kaplan-Meier y las curvas obtenidas se compararon mediante la prueba de Mantel-Haenszel (rangos logarítmicos). Se realizaron análisis multivariados para identificar factores relacionados con la muerte, basados en el modelo de estimación de riesgos proporcionales de Cox. El nivel de significación estadística se estableció en 0,05. El programa estadístico utilizado fue el SPSS 15.0.
ResultadosCaracterísticas demográficasSe diagnosticó un CP a 996 pacientes, de los cuales 396 (39,8%) presentaban EPOC. La edad media (± desviación estándar) de los pacientes con EPOC fue de 70±9,19 años (rango: 42–90), siendo el 54,4% mayores de 70 años. Eran varones 387 (97,7%) y 9 (2,3%) mujeres. El 96,6% eran fumadores, el 50,7% de ellos exfumadores, y la media de paquetes/año fumados era de 67±30,37. Se estableció el estadio de la EPOC según la clasificación GOLD en 380 pacientes, de los que 69 (18,2%) se hallaban en estadio I, 204 (53,6%) en estadio II, 91 (24%) en estadio III y 16 (4,2%) estadio IV; la media del volumen espiratorio forzado en el primer segundo (FEV1) era de 1.628±598ml, y la del FEV1%, de 62±19. En 16 casos no se dispuso de estudio funcional.
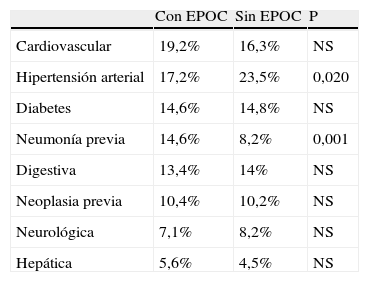
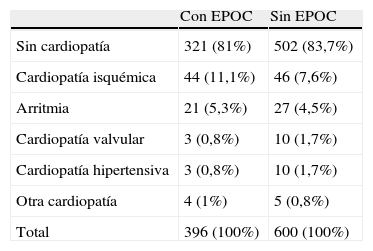
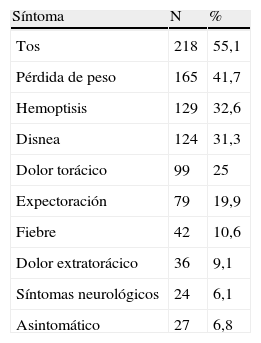
Características clínicasEntre las comorbilidades asociadas (tabla 1) destacan las siguientes: enfermedad cardiovascular en un 19,2% (tabla 2), hipertensión arterial en un 17,2% y neoplasia previa en un 10,4%, siendo las neoplasias de laringe y vejiga las asociadas más frecuentemente. Los síntomas más frecuentes (tabla 3) fueron tos (55,1%) y pérdida de peso (41,7%). La fibrobroncoscopia, realizada a todos los pacientes, mostró en 295 (74,5%) signos directos o indirectos de neoplasia. El diagnóstico citohistológico fue de carcinoma escamoso en 191 pacientes (48,2%), adenocarcinoma en 87 (22%), microcítico en 89 (22,5%) y otros en 29 (7,3%). El diagnóstico se estableció en estadio precoz (I y II) en 112 pacientes (28,3%), en estadio regional localizado (IIIA y IIIB) en 179 (45,2%) y en estadio avanzado (IV) en 105 (26,5%). Se realizó cirugía en 70 pacientes (17,6%), quimioterapia en 192 (49%), radioterapia en 133 (33,6%), que fue con intención curativa en 67 y paliativa en 66, y tratamiento paliativo en 92 (23,5%).
Comorbilidades asociadas en pacientes con EPOC y sin EPOC
| Con EPOC | Sin EPOC | P | |
| Cardiovascular | 19,2% | 16,3% | NS |
| Hipertensión arterial | 17,2% | 23,5% | 0,020 |
| Diabetes | 14,6% | 14,8% | NS |
| Neumonía previa | 14,6% | 8,2% | 0,001 |
| Digestiva | 13,4% | 14% | NS |
| Neoplasia previa | 10,4% | 10,2% | NS |
| Neurológica | 7,1% | 8,2% | NS |
| Hepática | 5,6% | 4,5% | NS |
Comorbilidad cardiovascular en pacientes con EPOC y sin EPOC
| Con EPOC | Sin EPOC | |
| Sin cardiopatía | 321 (81%) | 502 (83,7%) |
| Cardiopatía isquémica | 44 (11,1%) | 46 (7,6%) |
| Arritmia | 21 (5,3%) | 27 (4,5%) |
| Cardiopatía valvular | 3 (0,8%) | 10 (1,7%) |
| Cardiopatía hipertensiva | 3 (0,8%) | 10 (1,7%) |
| Otra cardiopatía | 4 (1%) | 5 (0,8%) |
| Total | 396 (100%) | 600 (100%) |
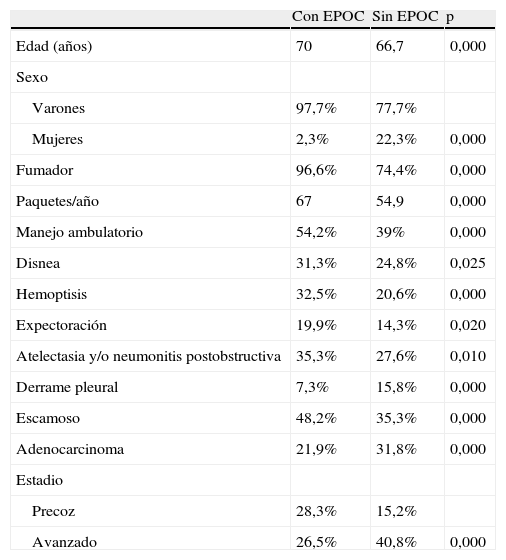
Al llevar a cabo un análisis comparativo con el grupo de pacientes sin EPOC, se observaron diferencias significativas entre ambos grupos (tabla 4). No hubo diferencias significativas en cuanto al tratamiento recibido.
Análisis comparativo entre pacientes con EPOC y sin EPOC
| Con EPOC | Sin EPOC | p | |
| Edad (años) | 70 | 66,7 | 0,000 |
| Sexo | |||
| Varones | 97,7% | 77,7% | |
| Mujeres | 2,3% | 22,3% | 0,000 |
| Fumador | 96,6% | 74,4% | 0,000 |
| Paquetes/año | 67 | 54,9 | 0,000 |
| Manejo ambulatorio | 54,2% | 39% | 0,000 |
| Disnea | 31,3% | 24,8% | 0,025 |
| Hemoptisis | 32,5% | 20,6% | 0,000 |
| Expectoración | 19,9% | 14,3% | 0,020 |
| Atelectasia y/o neumonitis postobstructiva | 35,3% | 27,6% | 0,010 |
| Derrame pleural | 7,3% | 15,8% | 0,000 |
| Escamoso | 48,2% | 35,3% | 0,000 |
| Adenocarcinoma | 21,9% | 31,8% | 0,000 |
| Estadio | |||
| Precoz | 28,3% | 15,2% | |
| Avanzado | 26,5% | 40,8% | 0,000 |
La supervivencia al final del estudio para el conjunto de pacientes fue del 9,6% (mediana: 8,5 meses; IC del 95%, 7,8-9,3), con una mediana de seguimiento de 8,6 meses. La supervivencia de los pacientes con EPOC al año fue del 41,4% y al final del estudio del 9,3% (mediana: 9,8 meses; IC del 95%, 8,6-10,9), mientras que la del grupo sin EPOC fue del 9,4% (mediana: 7,6 meses; IC del 95%, 6,6-8,6). En los pacientes con EPOC intervenidos quirúrgicamente la supervivencia fue del 31% (mediana: 47,9 meses; IC del 95%, 23,9-71,8).
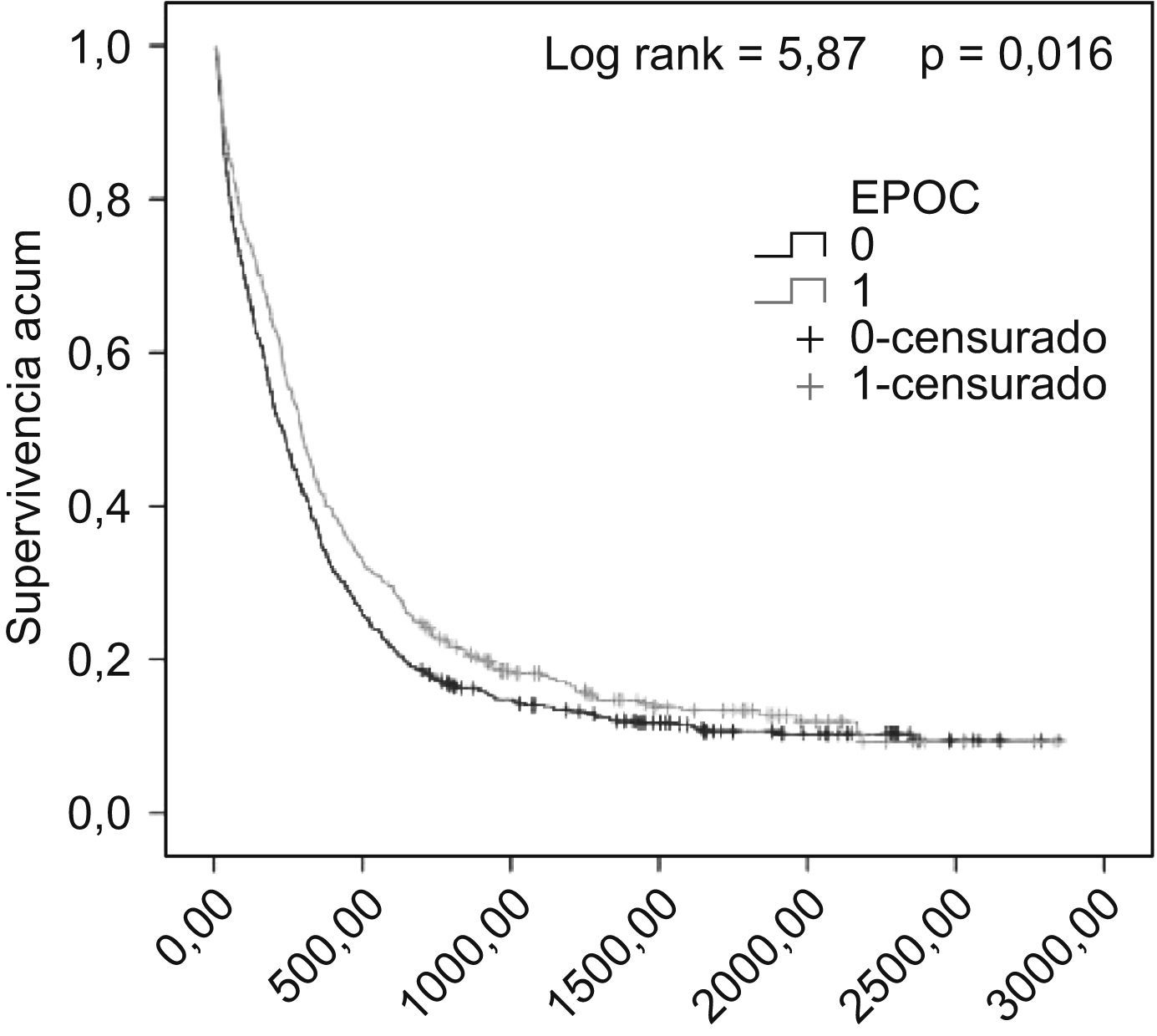
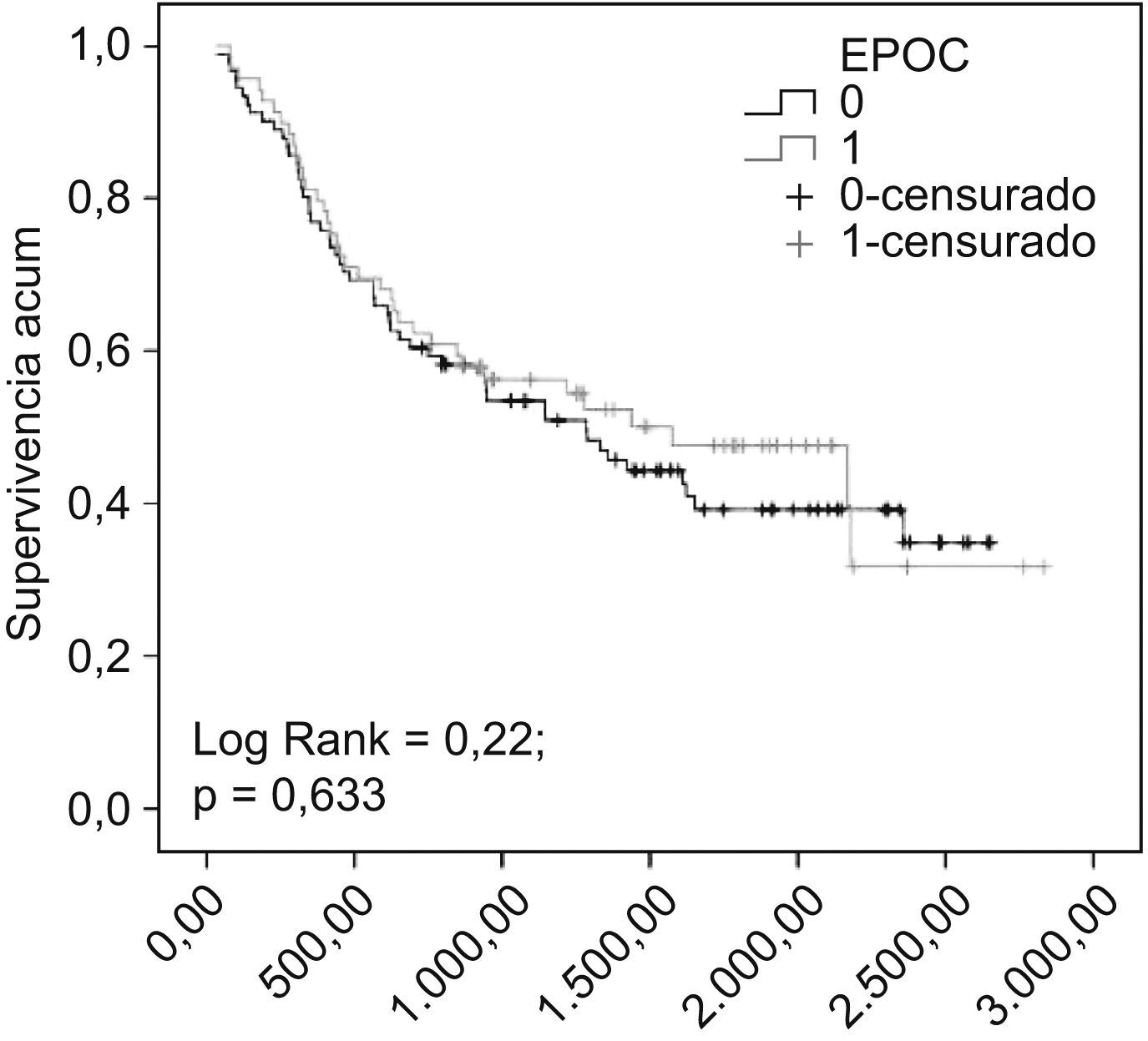
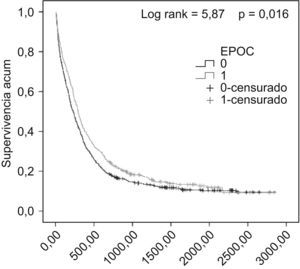
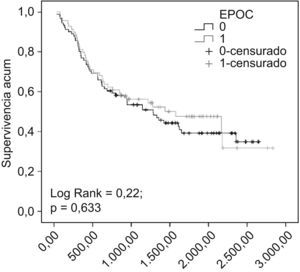
La supervivencia fue mayor de manera significativa en los pacientes con EPOC (rango logarítmico=5,87; p=0,016) (fig. 1). Hubo diferencias significativas en la supervivencia de los pacientes con EPOC en función de la histología (rango logarítmico=18,80; p=0,000), estadios GOLD (rango logarítmico=8,02; p=0,045), estadios clínicos (rango logarítmico=87,52; p=0,000) y tratamiento (rango logarítmico=92,77; p=0,000). No hubo diferencias en la supervivencia de los pacientes con y sin EPOC intervenidos quirúrgicamente (rango logarítmico=0,228; p=0,633) (fig. 2).
En el análisis multivariado de regresión de Cox, el riesgo de fallecer fue significativamente mayor con los estadios IIIB y IV, y en ausencia de cirugía y quimioterapia.
DiscusiónEl CP es la causa principal de muerte por cáncer en el mundo, y el tabaco está asociado con el 90% de los casos de CP6. El tabaco es también el más importante factor de riesgo para la EPOC. El CP y la EPOC, por tanto, comparten un factor de riesgo común, el humo del tabaco, a través del cual también pueden tener mecanismos patogénicos similares3,7.
El diagnóstico de EPOC se ha asociado a una tasa más alta de CP8,9,14. Por otra parte, diversos estudios han demostrado que una causa común de muerte entre los afectados de EPOC es el CP, sobre todo en la EPOC leve y moderada18,19. Asimismo, otros trabajos8,14 han mostrado que la obstrucción de la vía aérea se asocia a un incremento de 4 a 6 veces en el riesgo de desarrollar CP, independientemente de la historia tabáquica.
En nuestro estudio observamos que el 39,8% de los pacientes con CP tiene EPOC. Este porcentaje es similar al descrito por otros autores20. Aunque la EPOC y el CP se dan a menudo juntos, su relación etiológica es controvertida. A fin de clarificar si la EPOC constituye un factor de riesgo para CP, Skillrud et al8 estudiaron prospectivamente a 113 pacientes con EPOC y a 113 sujetos de control, y observaron que la EPOC constituye un factor de riesgo para CP después de ajustar para sexo, edad, tabaco y ocupación. Tockman et al14 observaron un aumento del riesgo de desarrollar CP con el incremento del grado de obstrucción, y que los fumadores con obstrucción tienen un riesgo más elevado de desarrollar CP que los fumadores sin obstrucción. Mannino et al9 investigaron los nuevos casos de CP en una cohorte de 5.402 pacientes que tenían medidas de función pulmonar, y observaron que la presencia de EPOC moderada o grave se asociaba con un aumento del riesgo de desarrollar CP durante el período de seguimiento. El Lung Health Study19 aportó más evidencia del riesgo de CP entre pacientes con obstrucción de la vía aérea. Entre casi 6.000 fumadores con obstrucción de leve a moderada, el CP fue la causa más común de muerte al final de los 5 años de seguimiento.
En nuestros pacientes el diagnóstico se estableció mayoritariamente en estadios II y III de GOLD. En algunos estudios10,14,21 se ha observado que un FEV1 reducido está asociado con un aumento del riesgo de CP. Recientemente Purdue et al22 han estudiado 834 casos de CP en una cohorte de 174.000 trabajadores de la construcción suecos. Hallaron tasas incrementadas de CP para la obstrucción al flujo aéreo leve (riesgo relativo=1,5) y moderada/grave (riesgo relativo=2,2) en comparación con la función pulmonar normal. Por otra parte, Kuller et al13 evaluaron la relación entre el FEV1 y el CP en fumadores participantes en el Multiple Risk Factor Intervention Trial (MRFIT). El FEV1 fue un predictor independiente de CP en este estudio.
Wasswa-Kintu et al23 hicieron una revisión sistemática y metaanálisis de estudios poblacionales sobre la relación entre función pulmonar y riesgo de CP. Concluyeron que, independientemente de la historia tabáquica, un FEV1 reducido incrementa el riesgo de CP en la población general. Además, la relación depende de la gravedad, de manera que los individuos con la peor función pulmonar tienen el riesgo más alto. La potencial implicación clínica es que en fumadores y exfumadores el FEV1 puede proporcionar un criterio, más allá de la edad y la intensidad del tabaquismo, para identificar a fumadores con un riesgo elevado de desarrollar CP.
Los pacientes del grupo con EPOC, comparados con los del grupo sin EPOC, son de mayor edad. La longevidad aumenta el riesgo de comorbilidad y CP. Además de la comorbilidad clásica, se ha descrito que estos pacientes tienen un riesgo mayor de presentar enfermedades cardiovasculares. El hábito de fumar, además de estar relacionado de forma independiente con la enfermedad cardiovascular, también se asocia con un incremento de las cifras de presión arterial24. El 96,6% de los pacientes EPOC habían sido fumadores, particularmente fumadores empedernidos, mientras que en los pacientes sin EPOC este porcentaje disminuye al 75%, lo que pudiera explicarse por predisposición genética o tabaquismo pasivo, factores de riesgo que no se han analizado al tratarse de un estudio retrospectivo. En nuestra serie las mujeres todavía representan un porcentaje muy pequeño dentro de los pacientes con EPOC, probablemente por haber comenzado a fumar más tarde.
A diferencia de otras series25 en que se aprecia una tendencia al diagnóstico citohistológico de adenocarcinoma, en nuestra población seguimos observando con más frecuencia el carcinoma escamoso. Aunque el tabaco es un factor de riesgo para todos los tipos histológicos de CP, la asociación es más estrecha para el carcinoma escamoso, el microcítico y el de células grandes que para el adenocarcinoma26. Papi et al12 observaron en pacientes operados de CP que la EPOC incrementaba 4 veces el riesgo de desarrollar el subtipo histológico de carcinoma escamoso. Otros autores10 también aprecian una asociación más estrecha de la función pulmonar disminuida con el carcinoma escamoso y el carcinoma microcítico que con el adenocarcinoma.
La supervivencia del CP a los 5 años varía entre el 6 y el 16% en series nacionales27,28 e internacionales29. En nuestro trabajo, la supervivencia al final del estudio fue del 9,6%, pero lo más sorprendente es que la supervivencia fue mayor en los pacientes con EPOC, observándose además diferencias significativas en la supervivencia en función de los estadios GOLD. Sin embargo, cabe esperar que la comorbilidad tenga un impacto importante en los pacientes con CP. Diversos estudios30 que han investigado las comorbilidades en pacientes con CP han observado que la EPOC es un fuerte predictor de supervivencia. Autores como Kuller et al13 y Eberly et al21 también han observado que la medida del FEV1 es un predictor significativo de mortalidad por CP. Nuestros resultados creemos que pueden deberse a que los pacientes con EPOC se diagnostican en estadios más precoces que los pacientes sin EPOC.
La cirugía prolonga la supervivencia en los estadios precoces de CP. En nuestra serie, se intervino al 17,6% de los pacientes. La EPOC plantea serios problemas a la hora de indicar los límites no tolerables en una resección. Una estricta y cuidadosa selección de pacientes, junto con avances en la cirugía y anestesia, permitirá ofrecer la intervención quirúrgica, con una baja frecuencia de complicaciones, a la mayoría de pacientes con función pulmonar limitada31–33.
La supervivencia global a los 5 años de la cirugía con resección completa es del 30–40%. Sin embargo, hay grandes diferencias según el estadio tumoral17. La supervivencia de nuestros pacientes con EPOC intervenidos fue del 31%, pero, a diferencia de otros autores, no encontramos diferencias significativas con el grupo sin EPOC. López-Encuentra et al34 analizaron las características de los pacientes con y sin EPOC y el posible valor pronóstico de esta comorbilidad en una muestra de 2.994 casos de CP no microcítico intervenidos quirúrgicamente, en hospitales participantes en el Grupo Cooperativo de Cáncer Broncogénico de la Sociedad Española de Neumología y Cirugía Torácica (GCCB-S). Este estudio muestra que esta asociación puede ser de valor pronóstico deletéreo en pacientes que presentan ambas enfermedades. El efecto se observa al cabo de 2 años de la resección quirúrgica y en la EPOC está directamente relacionado con la gravedad funcional (FEV1%). Sekine et al31 y Battafarano et al35, que investigaron asimismo el impacto de la comorbilidad sobre la supervivencia en el CP no microcítico resecado, encontraron una tasa de mortalidad más alta en los pacientes con EPOC comparados con aquéllos sin EPOC. A diferencia de los estudios citados, especialmente el de López Encuentra et al, que es prospectivo, multicéntrico y con un gran número de pacientes, el nuestro presenta la limitación de que es retrospectivo, realizado en un único centro y con menor número de pacientes.
En conclusión, nuestro estudio muestra que el CP y la EPOC se asocian con frecuencia (39,8%), y que los pacientes son de mayor edad y tienen antecedentes de tabaquismo. Se diagnostican con más frecuencia de carcinoma escamoso, en estadios precoces y estadios GOLD II y III. La supervivencia es mayor en los pacientes con EPOC que en el grupo sin EPOC.