El diagnóstico del derrame pleural (DP) cardiogénico plantea dificultades con frecuencia. El objetivo de nuestro estudio fue evaluar la utilidad diagnóstica en el DP en pacientes con insuficiencia cardíaca, de los niveles del fragmento N terminal del pro-péptido natriurético cerebral (NT-proBNP), tanto en líquido pleural (LP) como en sangre (S), y compararlo con los criterios de Light, el colesterol en líquido pleural (COL LP) y en suero (COL S).
Pacientes y métodoTodos los biomarcadores fueron evaluados en 398 DP (26,9% trasudados). El área bajo la curva (ABC) cuantificó la precisión diagnóstica global; y mediante curvas ROC se evaluó la precisión diagnóstica de los diversos parámetros.
ResultadosEl ABC ROC para el NT-proBNP pleural fue 0,894, sin diferencias significativas con el COL LP (0,914) ni con los criterios de Light (0,896). La sensibilidad, especificidad, razón de probabilidad positiva (RPP) y razón de probabilidad negativa (RPN) fueron 85,1% (94,1% para COL LP), 79,9% (90,2% para los criterios de Light), 4,24 (7,27 para los criterios de Light) y 0,19 (0,07 para COL LP), respectivamente. La combinación del NT-proBNP en LP ≥ 276 pg/ml y COL LP ≤ 57mg/dL consiguieron clasificar el mayor número de DP correctamente (sensibilidad 97,8%, especificidad 85,4%).
ConclusionesEl rendimiento diagnóstico del NT-proBNP en DP cardiogénicos no es superior al COL LP ni a los criterios de Light, aunque pudiera ser diagnóstico en trasudados de otro origen.
The diagnosis of cardiogenic pleural effusion (PE) is often difficult to make. The objective of our study was to evaluate the diagnostic usefulness of N-terminal pro-brain natriuretic peptide (NT-proBNP) levels in PE patients with heart failure, in pleural fluid (PF) and blood (B), and to compare the cholesterol in pleural fluid (CHOL PF) and in serum (CHOL S) with the Light criteria.
Patients and methodsAll the biomarkers were evaluated in 398 PF (26.9% transudates). The area under the curve (AUC) quantified the overall diagnostic precision. The diagnostic precision of the different parameters was also assessed using the ROC curves.
ResultsThe AUC of the ROC for pleural fluid NT-proBNP was 0.894, with no significant differences with CHOL LP (0.914) or with the Light criteria (0.896). The sensitivity, specificity, the positive probability ratio (PPR) and negative probability ratio (NPR) were 85.1% (94.1% for CHOL LP), 79.9% (90.2% for the Light criteria), 4.24 (7.27 for the Light criteria) and 0.19 (0.07 for CHOL LP), respectively. The combination of NT-proBNP in PF ≥ 276pg/ml and CHOL LP ≤ 57mg/dL managed to classify the highest number PE correctly (sensitivity 97.8%, specificity 85.4%). Conclusions. The diagnostic yield of NT-proBNP in cardiogenic PE is not superior to the CHOL LP or the Light criteria, although it could be diagnostic in transudates of another origin.
Más del 80% de los pacientes con una insuficiencia cardiaca congestiva (ICC) tienen derrame pleural1. Este diagnóstico suele ser sencillo en un contexto clínico característico (manifestaciones clínicas típicas, derrame pleural bilateral y cardiomegalia), lo que hace innecesaria la toracocentesis2. Sin embargo, no se puede descartar un derrame pleural de origen cardiaco por la ausencia de cardiomegalia o la presencia de un derrame unilateral3. En los casos de presentaciones atípicas, el hallazgo de un trasudado en el análisis del líquido pleural, ayuda a establecer el diagnóstico etiológico4.
Algunos investigadores han demostrado que una proporción significativa de pacientes (entre un 20-25%) con un derrame pleural por ICC son erróneamente clasificados como exudados5–7, particularmente si previamente han sido tratados con diuréticos8,9, por lo que, en estos casos, se ha propuesto la utilización de otros parámetros alternativos10.
En algunas series, el derrame pleural secundario a una ICC es la causa más frecuente de derrame pleural11 por lo que, recientemente, se ha abierto un interesante debate acerca del diagnóstico de estas pleuritis. En este sentido, varios estudios han puesto de manifiesto la utilidad de la determinación del fragmento N-terminal del pro-péptido natriurético cerebral (NT-proBNP), tanto en líquido pleural como en sangre11–18, en el diagnóstico del derrame pleural secundario a ICC. Los niveles de BNP son considerados indicadores sensibles de las exacerbaciones de ICC que causan disnea aguda19.
El objetivo de este estudio es valorar la utilidad diagnóstica del NT-proBNP, determinado en líquido pleural y sangre, así como del PF/S NT-proBNP ratio, en los derrames pleurales de origen cardiaco, en comparación con el de los parámetros clásicos utilizados (criterios de Light, colesterol pleural y gradiente de albúmina suero-líquido pleural).
Material y métodosSe estudiaron de forma prospectiva todos aquellos pacientes ingresados, entre enero de 2006 y diciembre de 2009, en los servicios de Neumología y de Medicina Interna de nuestro hospital por un derrame pleural. Se excluyeron aquellos casos en los que no se llegó a un diagnóstico definitivo y en los que se consideró que podía existir más de una causa de derrame pleural. Si para establecer el diagnóstico definitivo fue necesario llevar a cabo varias toracocentesis, solamente se analizaron los resultados de la primera.
En todos los pacientes se realizaron, además de una historia clínica y una exploración física, los estudios analíticos, microbiológicos y anatomopatológicos necesarios para establecer el diagnóstico definitivo. Los pacientes incluidos se clasificaron, en base al diagnóstico etiológico del DP, en los siguientes grupos: trasudados de origen cardiaco, otros trasudados, neoplásicos, paraneumónicos, tuberculosos y misceláneos utilizando criterios previamente establecidos20, independientemente de los resultados bioquímicos obtenidos. En el caso de los derrames neoplásicos, también se incluyeron los derrames paramalignos definidos como aquellos con diagnóstico histológico de neoplasia en otros órganos, sin demostración citohistológica de neoplasia en el espacio pleural, en los que se descartaron otras causas de derrame pleural y éste coincidió con el inicio de la neoplasia o con una recidiva demostrada en otros órganos. El diagnóstico de insuficiencia cardiaca se estableció en base a los datos de la historia clínica, exploración física y pruebas complementarias, incluyendo la evidencia ecocardiográfica de disfunción sistólica del ventrículo izquierdo (fracción de eyección del ventrículo izquierdo ≤ 40%), enfermedad valvular severa (grado II o III) o disfunción diastólica severa del ventrículo izquierdo. El diagnóstico clínico final se estableció tras valoración de dos de los autores (FJGB y JMAD) sin conocer los resultados del NT-proBNP. Si no había acuerdo diagnóstico, se consideraba que podía existir más de una causa de derrame pleural y el paciente era excluido.
Debido a que no sería práctico en la clínica diaria, no se tuvo en cuenta ninguno de los factores que pudieran influir en los resultados bioquímicos del líquido pleural y sangre (tratamiento previo con diuréticos, enfermedades concomitantes, etc.).
Las muestras de líquido pleural y sangre se obtuvieron al mismo tiempo, en el primer día del ingreso, con el paciente en ayunas durante más de 12 horas. Se recogieron en tubos sin aditivos y se congelaron a −80 C hasta su procesado. Las muestras de líquido pleural se enviaron rutinariamente a microbiología, citología y bioquímica para su análisis. Las biopsias pleurales se llevaron a cabo con agujas de Cope o de Abrams. Los criterios de Light para definir un trasudado pleural fueron los siguientes: cociente de proteínas líquido pleural/suero (P LP/S) ≤ 0,5; cociente lactato deshidrogenasa (LDH) LP/S ≤ 0,6 y LDH LP ≤ 2/3 del límite superior normal de la LDH sérica: debían cumplirse los tres criterios4. El comité ético de nuestro hospital aprobó el protocolo y se obtuvo el consentimiento informado de todos los pacientes.
Los niveles de proteínas totales, albúmina, LDH y colesterol (COL), en LP y S, se determinaron según la metodología habitual en nuestro hospital (ADVIA 2400, Siemens Healthcare Diagnostics Inc). El límite superior normal para la LDH sérica fue 320 IU/L. El NT-proBNP se determinó mediante inmunoanálisis de electroquimioluminiscencia (Modular Analytics E170, Roche Diagnostics) de acuerdo al protocolo del fabricante. Este test tiene un coeficiente de variación intraensayo de 1,2-2,6% y un rango de detección de 5-15.000 pg/mL.
Análisis estadísticoLa normalidad de las distribuciones se evaluó mediante el test de Kolmogorov-Smirnov, realizando transformación logarítmica de los parámetros con distribución no gaussiana. La comparación entre los diferentes grupos de derrame pleural se realizó con el test de Bonferroni. La utilidad diagnóstica de los diferentes parámetros para discriminar si un derrame pleural era de origen cardiogénico se analizó mediante el análisis de curvas receptor operador (ROC), comparando su área bajo la curva21. El rendimiento diagnóstico de los diversos parámetros, en función de los puntos de corte obtenidos de las curvas ROC (ver resultados) fue evaluado en base a sensibilidad, especificidad, razón de probabilidad positiva (RPP) y negativa (RPN). La correlación entre los niveles pleurales y séricos de NT-proBNP se analizó con el test de Spearman. La capacidad de predicción del diagnóstico final se determinó mediante modelos de regresión logística múltiple, combinando el NT-proBNP con los demás parámetros del líquido pleural. Todos los análisis estadísticos se realizaron con el programa MEDCALC® Versión 11.1.1.0. Para los resultados de las curvas ROC generados por el programa MEDCALC®, el punto de corte seleccionado corresponde al de la máxima precisión (combinando los menores falsos positivos y falsos negativos). Fue considerado significativo un valor de p < 0,05.
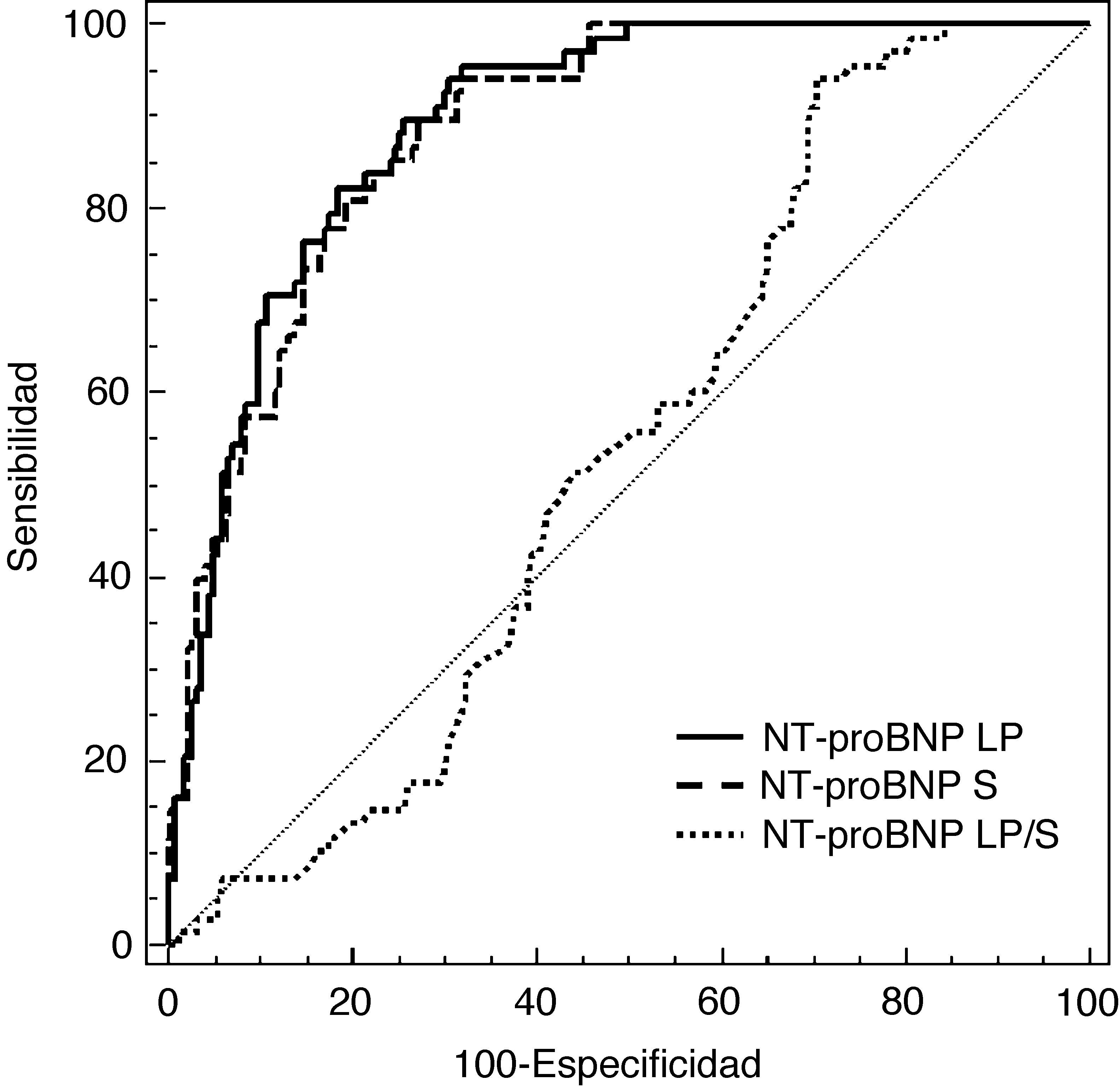
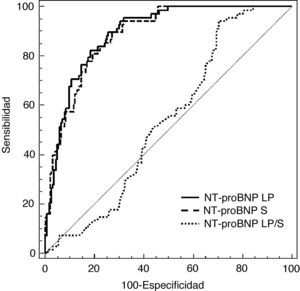
ResultadosDurante el tiempo del estudio se incluyeron 470 pacientes. Se excluyeron 72 (15,3%): 50 pacientes (10,6%) por no haber llegado a un diagnóstico final y 22 (4,7%) por presentar dos posibles causas de derrame pleural. La etiología de los 398 derrames pleurales definitivamente admitidos y las características de los mismos se presentan en las tablas 1 y 2 respectivamente. En la figura 1 se muestran las áreas bajo la curva ROC del NT-proBNP LP, NT-proBNP S y el cociente NT-proBNP LP/S para diagnosticar los derrames pleurales de origen cardiaco, sin que se encontraran diferencias entre los dos primeros, aunque sí con el PF/S NT-proBNP para el diagnóstico de este tipo de pleuritis. El NT-proBNP LP/S no demostró ninguna utilidad en el diagnóstico de los trasudados de origen cardiaco.
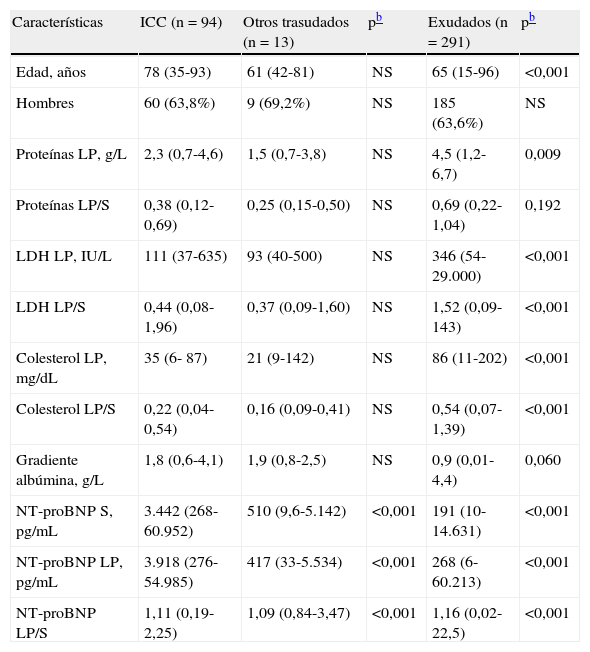
Características de los participantes en el estudioa
| Características | ICC (n=94) | Otros trasudados (n=13) | pb | Exudados (n=291) | pb |
| Edad, años | 78 (35-93) | 61 (42-81) | NS | 65 (15-96) | <0,001 |
| Hombres | 60 (63,8%) | 9 (69,2%) | NS | 185 (63,6%) | NS |
| Proteínas LP, g/L | 2,3 (0,7-4,6) | 1,5 (0,7-3,8) | NS | 4,5 (1,2-6,7) | 0,009 |
| Proteínas LP/S | 0,38 (0,12-0,69) | 0,25 (0,15-0,50) | NS | 0,69 (0,22-1,04) | 0,192 |
| LDH LP, IU/L | 111 (37-635) | 93 (40-500) | NS | 346 (54-29.000) | <0,001 |
| LDH LP/S | 0,44 (0,08-1,96) | 0,37 (0,09-1,60) | NS | 1,52 (0,09-143) | <0,001 |
| Colesterol LP, mg/dL | 35 (6- 87) | 21 (9-142) | NS | 86 (11-202) | <0,001 |
| Colesterol LP/S | 0,22 (0,04-0,54) | 0,16 (0,09-0,41) | NS | 0,54 (0,07-1,39) | <0,001 |
| Gradiente albúmina, g/L | 1,8 (0,6-4,1) | 1,9 (0,8-2,5) | NS | 0,9 (0,01-4,4) | 0,060 |
| NT-proBNP S, pg/mL | 3.442 (268-60.952) | 510 (9,6-5.142) | <0,001 | 191 (10-14.631) | <0,001 |
| NT-proBNP LP, pg/mL | 3.918 (276-54.985) | 417 (33-5.534) | <0,001 | 268 (6-60.213) | <0,001 |
| NT-proBNP LP/S | 1,11 (0,19-2,25) | 1,09 (0,84-3,47) | <0,001 | 1,16 (0,02-22,5) | <0,001 |
ICC: insuficiencia cardiaca congestiva; LDH: lactato deshidrogenasa; LP: líquido pleural; NS: no significativa; NT-proBNP: N-terminal-pro-péptido natriurético cerebral; S: suero.
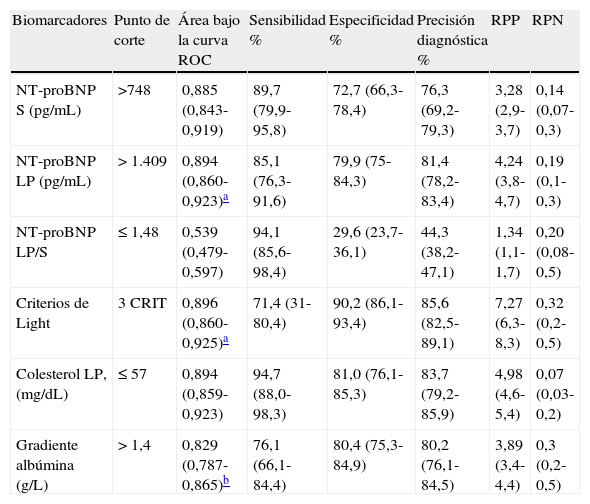
En la tabla 3 se observan los resultados obtenidos para el diagnóstico de los derrames pleurales de origen cardiaco con cada uno de los parámetros estudiados. La mejor área bajo la curva ROC se obtuvo con el COL LP. Aunque no se encontraron diferencias significativas con los criterios de Light ni con el NT-proBNP LP, sí las hubo con el gradiente de albúmina S-LP (p <0,011). La combinación de parámetros que proporciona un mejor diagnóstico de los derrames pleurales de origen cardiaco fueron un NT-proBNP LP ≥ 276 pg/mL y un COL LP ≤ 57mg/dL, con una sensibilidad del 97,8%, una especificidad del 85,4% y una precisión diagnóstica del 88,4% (datos no mostrados).
Rentabilidad de cada uno de los parámetros estudiados, con sus puntos de corte, para el diagnóstico de derrame pleural de origen cardiaco
| Biomarcadores | Punto de corte | Área bajo la curva ROC | Sensibilidad % | Especificidad % | Precisión diagnóstica % | RPP | RPN |
| NT-proBNP S (pg/mL) | >748 | 0,885 (0,843-0,919) | 89,7 (79,9-95,8) | 72,7 (66,3-78,4) | 76,3 (69,2-79,3) | 3,28 (2,9-3,7) | 0,14 (0,07-0,3) |
| NT-proBNP LP (pg/mL) | > 1.409 | 0,894 (0,860-0,923)a | 85,1 (76,3-91,6) | 79,9 (75-84,3) | 81,4 (78,2-83,4) | 4,24 (3,8-4,7) | 0,19 (0,1-0,3) |
| NT-proBNP LP/S | ≤ 1,48 | 0,539 (0,479-0,597) | 94,1 (85,6-98,4) | 29,6 (23,7-36,1) | 44,3 (38,2-47,1) | 1,34 (1,1-1,7) | 0,20 (0,08-0,5) |
| Criterios de Light | 3 CRIT | 0,896 (0,860-0,925)a | 71,4 (31-80,4) | 90,2 (86,1-93,4) | 85,6 (82,5-89,1) | 7,27 (6,3-8,3) | 0,32 (0,2-0,5) |
| Colesterol LP, (mg/dL) | ≤ 57 | 0,894 (0,859-0,923) | 94,7 (88,0-98,3) | 81,0 (76,1-85,3) | 83,7 (79,2-85,9) | 4,98 (4,6-5,4) | 0,07 (0,03-0,2) |
| Gradiente albúmina (g/L) | > 1,4 | 0,829 (0,787-0,865)b | 76,1 (66,1-84,4) | 80,4 (75,3-84,9) | 80,2 (76,1-84,5) | 3,89 (3,4-4,4) | 0,3 (0,2-0,5) |
LP: líquido pleural; NT-proBNP: N-terminal-pro-péptido natriurético cerebral; criterios de Light para trasudado pleural: cociente de proteínas LP/S ≤ 0,5; cociente LDH LP/S ≤ 0,6; LDH LP ≤ 2/3 del límite superior normal de LDH en suero (deben cumplirse los tres criterios); RPN: razón de probabilidad negativa; RPP: razón de probabilidad positiva; S: suero.
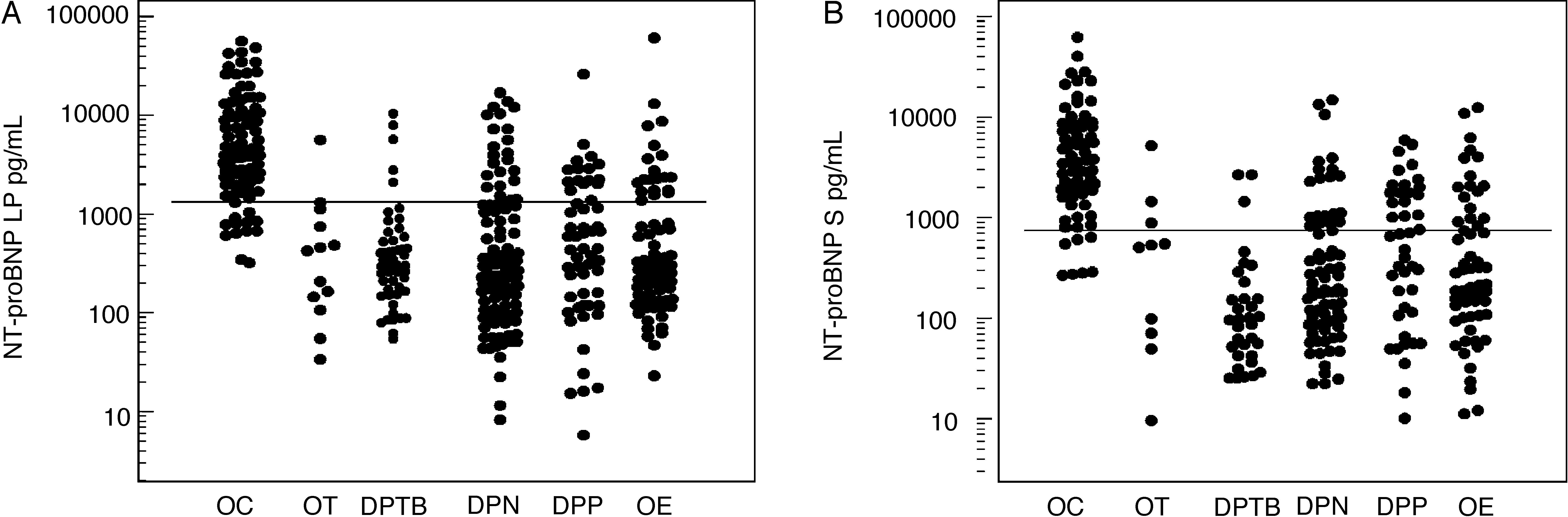
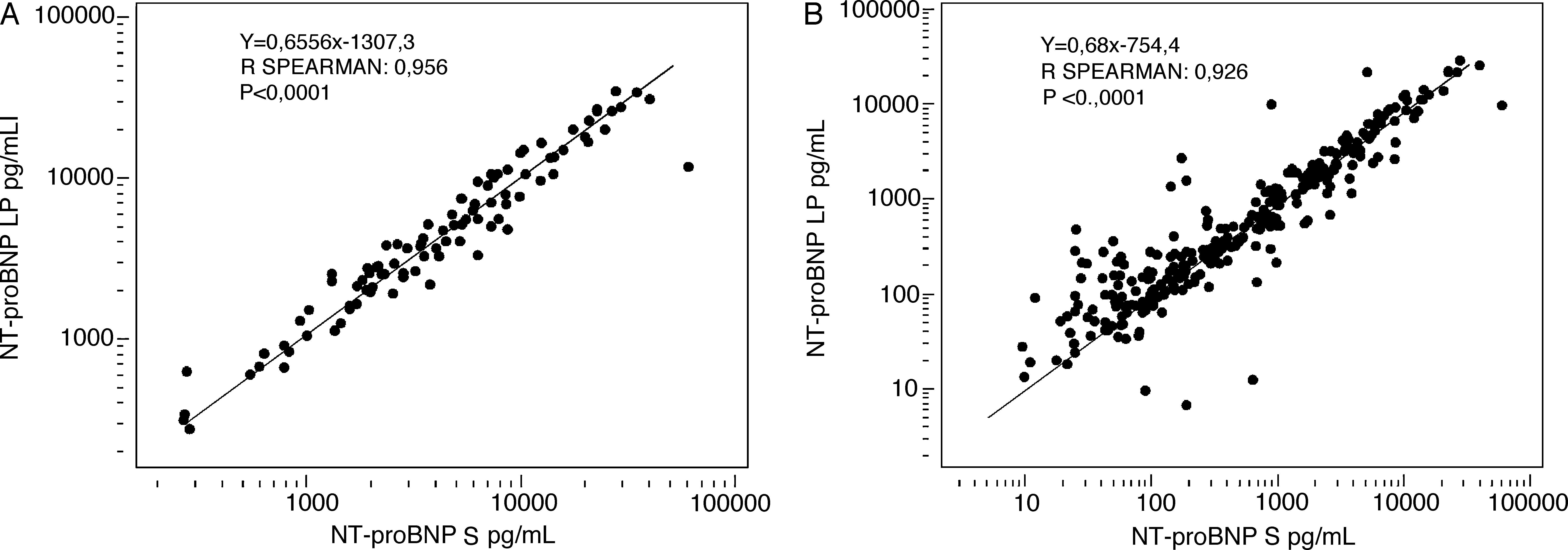
En la figura 2 se observan los niveles de NT-proBNP LP (fig. 2A) y NT-proBNP S (fig. 2B) en los seis grupos estudiados. Los niveles de NT-proBNP LP tienen una buena correlación con los séricos, tanto en los de origen cardiaco (coeficiente de correlación de Spearman 0,956; p<0,0001; fig. 3A), como en los demás tipos de derrames considerados conjuntamente (coeficiente de correlación de Spearman 0,926; p <0,0001; fig. 3B).
A) valores de NT-proBNP en líquido pleural y B) valores de NT-proBNP en suero en los seis grupos de pacientes estudiados para el diagnóstico de derrames pleurales de origen cardiaco.
DPN: derrame pleural neoplásico; DPP: derrame pleural paraneumónico; DPTB: derrame pleural tuberculoso; NT-proBNP: N-terminal-pro-péptido natriurético cerebral; OC: origen cardiaco; OE: otros exudados; OT: otros trasudados.
La escala es logarítmica.
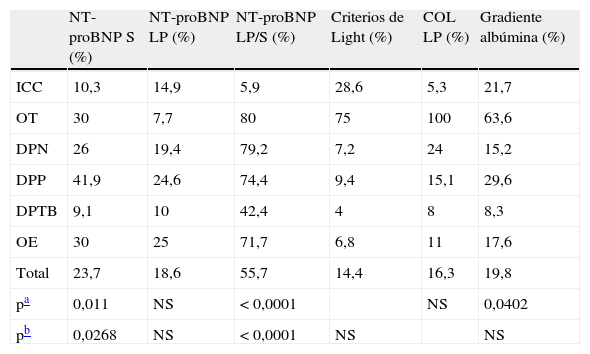
Los criterios de Light clasifican erróneamente el 14,4% de los derrames pleurales para el diagnóstico de ICC, sin diferencias significativas cuando se compara con el COL LP y el NT-proBNP LP (tabla 4). El COL LP es el que mejor clasifica los trasudados de origen cardiaco, con diferencias significativas con respecto a los criterios de Light y el gradiente albúmina S-LP, pero no con el NT-proBNP LP (p<0,0531).
Porcentaje de derrames mal clasificados, en cada grupo, para cada parámetro estudiado, para el diagnóstico de derrames pleurales de origen cardiaco
| NT-proBNP S (%) | NT-proBNP LP (%) | NT-proBNP LP/S (%) | Criterios de Light (%) | COL LP (%) | Gradiente albúmina (%) | |
| ICC | 10,3 | 14,9 | 5,9 | 28,6 | 5,3 | 21,7 |
| OT | 30 | 7,7 | 80 | 75 | 100 | 63,6 |
| DPN | 26 | 19,4 | 79,2 | 7,2 | 24 | 15,2 |
| DPP | 41,9 | 24,6 | 74,4 | 9,4 | 15,1 | 29,6 |
| DPTB | 9,1 | 10 | 42,4 | 4 | 8 | 8,3 |
| OE | 30 | 25 | 71,7 | 6,8 | 11 | 17,6 |
| Total | 23,7 | 18,6 | 55,7 | 14,4 | 16,3 | 19,8 |
| pa | 0,011 | NS | < 0,0001 | NS | 0,0402 | |
| pb | 0,0268 | NS | < 0,0001 | NS | NS |
COL: colesterol; criterios de Light para trasudados pleurales: cociente de proteínas LP/S ≤ 0,5; cociente LDH LP/S ≤ 0,6; LDH LP ≤ 2/3 del límite superior normal de LDH en suero (deben cumplirse los tres criterios); DPN: derrame pleural neoplásico; DPP: derrame pleural paraneumónico; DPTB: derrame pleural tuberculoso; ICC: insuficiencia cardiaca congestiva; LP: líquido pleural; NS: no significativo; NT-proBNP: N-terminal-pro-péptido natriurético cerebral; OE: otros exudados; OT: otros trasudados; S: suero.
El objetivo de este estudio fue valorar la rentabilidad del NT-proBNP LP, NT-proBNP S y NT-proBNP LP/S en el diagnóstico de los derrames pleurales de origen cardiaco, en comparación con los criterios de Light, COL LP y gradiente de albúmina S-LP. Nuestros resultados, en la mayor serie publicada hasta la actualidad, demuestran que las determinaciones de estos nuevos parámetros no son superiores a las clásicas de los criterios de Light y COL LP.
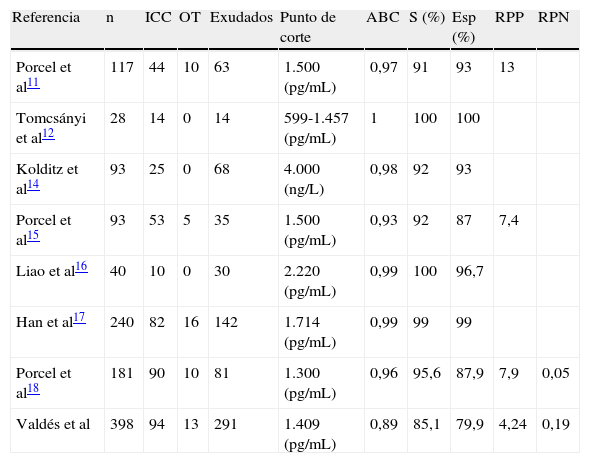
Tanto la evaluación clínica, como el uso de los criterios de Light ayudan en el diagnóstico de los derrames pleurales de origen cardiaco pero, aun así, se ha visto que un importante porcentaje de pacientes serían mal diagnosticados por estos criterios22. En nuestro estudio, los criterios de Light clasificaron erróneamente el 28,6% de los derrames pleurales secundarios a ICC, lo que está en consonancia con lo publicado previamente5–7. Por tanto, ante la necesidad de una prueba con mayor rentabilidad para el diagnóstico de los derrames de origen cardiaco, algunas publicaciones han puesto de manifiesto la utilidad del NT-proBNP LP (tabla 5), pero en ninguna de ellas se ha comparado esta rentabilidad diagnóstica con la del COL LP.
Resultados obtenidos con la determinación del fragmento N terminal del pro-péptido natriurético cerebral en líquido pleural en estudios previos para el diagnóstico de derrames pleurales de origen cardiaco
| Referencia | n | ICC | OT | Exudados | Punto de corte | ABC | S (%) | Esp (%) | RPP | RPN |
| Porcel et al11 | 117 | 44 | 10 | 63 | 1.500 (pg/mL) | 0,97 | 91 | 93 | 13 | |
| Tomcsányi et al12 | 28 | 14 | 0 | 14 | 599-1.457 (pg/mL) | 1 | 100 | 100 | ||
| Kolditz et al14 | 93 | 25 | 0 | 68 | 4.000 (ng/L) | 0,98 | 92 | 93 | ||
| Porcel et al15 | 93 | 53 | 5 | 35 | 1.500 (pg/mL) | 0,93 | 92 | 87 | 7,4 | |
| Liao et al16 | 40 | 10 | 0 | 30 | 2.220 (pg/mL) | 0,99 | 100 | 96,7 | ||
| Han et al17 | 240 | 82 | 16 | 142 | 1.714 (pg/mL) | 0,99 | 99 | 99 | ||
| Porcel et al18 | 181 | 90 | 10 | 81 | 1.300 (pg/mL) | 0,96 | 95,6 | 87,9 | 7,9 | 0,05 |
| Valdés et al | 398 | 94 | 13 | 291 | 1.409 (pg/mL) | 0,89 | 85,1 | 79,9 | 4,24 | 0,19 |
ABC: área bajo la curva; Esp: especificidad; ICC: insuficiencia cardiaca congestiva; LP: líquido pleural; OT: otros trasudados; RPN: razón de probabilidad negativa; RPP: razón de probabilidad positiva; S: sensibilidad.
Como en estudios previos, hemos observado una buena correlación entre los niveles de NT-proBNP en LP y S, tanto si analizamos únicamente los derrames de origen cardiaco (fig. 3A), como si los estudiamos en su totalidad (fig. 3B). Las áreas bajo la curva ROC del NT-proBNP LP y del NT-proBNP S han sido menores que las del COL LP y la de los criterios de Light aunque sin diferencias significativas en ninguno de los casos (tabla 3). La rentabilidad diagnóstica que hemos obtenido con estos parámetros (NT-proBNP LP y NT-proBNP S) ha sido inferior a la de los criterios de Light (mejor especificidad y RPP) y a la del COL LP (mejor sensibilidad y RPN) debido a la amplia superposición de valores con respecto a derrames de otra etiología (fig. 2A y 2B). Mientras que los criterios de Light clasifican mejor los exudados que los trasudados (28,6% de errores en el diagnóstico de los derrames pleurales secundarios a ICC), y a la inversa el COL LP (clasifica erróneamente el 5% de los derrames de origen cardiaco) (tabla 4), el NT-proBNP LP está en una situación intermedia: clasifica erróneamente el 14,9% de estas pleuritis y el 21,1% de los derrames pleurales de origen no cardiaco. Por otra parte, mientras los criterios de Light y el COL LP no son útiles para diferenciar entre trasudados de origen cardiaco o no (75% y 100% de errores), el NT-proBNP LP sí lo es (8% de fallos).
Aunque no era objeto del presente estudio, hemos observado que los niveles del NT-proBNP, tanto en LP como en S, son significativamente más elevados en el grupo de otros trasudados que en el de exudados (p < 0,001 y p < 0,05 respectivamente) (tabla 2). Esta diferencia podría justificarse porque en el primero de estos grupos se incluyen 11 pacientes con cirrosis hepática, entidad que puede cursar con valores elevados de este parámetro23,24.
Si comparamos los resultados obtenidos con el NT-proBNP LP en otros estudios, observamos que nuestra rentabilidad ha sido inferior11,12,14–18 (tabla 5). No parece que el método de determinación de los niveles del NT-proBNP influya en estos resultados ya que ha sido similar en la mayoría de los estudios. A nuestro juicio, la diferencia en los resultados puede deberse al tamaño muestral (en general, los trabajos previos incluyen pocos pacientes), a la gran variabilidad del NT-proBNP, cuyos valores se modifican por múltiples factores como la edad, el sexo, la anemia, la masa corporal o la disfunción cardíaca25–28 y al tipo de pacientes incluidos. En este sentido, existen estudios que solo incluyen trasudados de origen cardiaco12,14,16, mientras que otros incorporan también pacientes con trasudados de otras etiologías11,15,17,18. En estos, el NT-proBNP podría discriminar mejor entre ambos tipos de trasudados, capacidad que no poseen los criterios de Light ni el COL LP. Cuando las series solo incluyen trasudados cardiogénicos, la rentabilidad, al menos teóricamente, se igualaría. Otro aspecto a considerar es el número de exudados incluidos en relación al número de trasudados de origen cardiaco. Mientras que en algunos trabajos estos suponen al menos el 50% de la serie15,18, en otros es del 26,8%14, similar al de nuestro estudio (23,6%). El NT-proBNP LP clasifica mejor los derrames pleurales de origen cardiaco (14,9% de fallos) que los exudados (20,3% de errores) por lo que parece lógico pensar que cuanto mayor porcentaje de exudados se incluyan, peor rentabilidad diagnóstica se obtendría. Además, la edad y el sexo son factores que influyen en los niveles del NT-proBNP de tal forma que estos tienden a ser mayores in mujeres e individuos ancianos23. Es llamativo el hecho de que los criterios de Light hayan sido uno de los parámetros con mayor rentabilidad diagnóstica cuando han clasificado erróneamente el 28,6% de los derrames secundarios a ICC. Esto puede ser debido al alto número de exudados incluidos en nuestra serie (73,1%), ya que estos criterios han sido diseñados para diagnosticar este tipo de pleuritis.
La rentabilidad diagnóstica del NT-proBNP en nuestro estudio ha sido similar en S que en LP, en concordancia con lo publicado previamente14,15, mientras que la del cociente NT-proBNP LP/S ha sido muy baja (especificidad 29,6%, exactitud diagnóstica 44,3%). El COL LP es el que mejor diagnostica los derrames pleurales de origen cardiaco (sensibilidad 94,7%: 89/94), si bien no es capaz de diferenciar entre estos y otros tipos de trasudados. Además, este parámetro es el que mejor clasifica también los trasudados pleurales (sensibilidad 95,3%: 102/107). Sería, por tanto, una situación inversa a la de los criterios de Light: cuantos menos exudados se incluyan en el estudio, mayor rentabilidad diagnóstica obtendría. La combinación del NT-proBNP LP (con un punto de corte de 276 pg/mL para obtener una sensibilidad del 100%) y del COL LP, es la que logra diagnosticar un mayor número de derrames de origen cardiaco.
Una limitación de nuestro estudio sería que al no incluir derrames pleurales de causa no conocida es posible que los resultados obtenidos puedan estar sobrevalorados. El número de pacientes excluidos, tanto por este motivo como por presentar dos posibles causas de derrame pleural está dentro del rango habitual en estos casos29. Debido a que no sería práctico en la clínica diaria, tampoco hemos tenido en cuenta el uso previo de diuréticos o aquellas circunstancias que pueden influir en los valores del NT-proBNP25–28, fundamentalmente la edad y el sexo ya que, por una parte, la mediana de los valores de NT-proBNP en las personas mayores de 65 años es 1,5 veces más alta que los menores de esa edad30 y, por otra, la mediana de los valores de NT-proBNP en las mujeres es entre 2 y 4 veces mayor que en los hombres, para el mismo grupo de edad25.
En conclusión, las determinaciones de NT-proBNP, tanto en LP como en S, para el diagnóstico de los derrames pleurales de origen cardiaco, no son superiores a la del COL LP y a la de los criterios de Light, si bien este último pudo verse favorecido en nuestro estudio por el alto número de exudados de nuestra serie. La combinación del NT-proBNP LP y COL LP es la que mejor diagnostica los derrames pleurales de origen cardiaco. Ante estos resultados, y la influencia de múltiples factores que modifican los niveles de NT-proBNP, no podemos recomendar, por el momento, la inclusión de estos parámetros entre las determinaciones a realizar de rutina en la práctica diaria, pero sí podrían ser útiles en aquellos casos en los que no se ha llegado a saber el origen del derrame y exista sospecha de que pueda ser debido a una ICC.
Conflicto de interesesLos autores no declaran ningún conflicto de intereses.